Несмотря на многочисленные исследования и достижения в области здравоохранения, неблагоприятные исходы (течение) беременности (НитБ) остаются важной проблемой общественного здравоохранения. У осложнений беременности есть серьезные последствия не только для здоровья детей и матерей, но и для их семей и общества в целом с учетом финансового влияния (Slattery & Morrison, 2002).
Считается, что преждевременные роды (ПР), определяемые как живорождение до 37 недели беременности, является основной причиной (28%) смертей новорожденных во всем мире (Lawn et al., 2005). Оставшиеся в живых дети подвержены повышенному риску развития потенциально неблагоприятных неврологических заболеваний, так и поведенческих осложнений в дополнение к широкому спектру осложнений, выходящих за пределы детского возраста, включая сердечно-сосудистые и метаболические расстройства (Saigal & Doyle, 2008). Последствия нельзя недооценивать, учитывая, что каждый десятый живорожденный младенец в Соединенных Штатах и 5-9% в Европе является недоношенным (Martin et al., 2011; Goldenberg et al., 2008). Другие распространенные осложнения беременности включают: низкий вес при рождении (НВ), определяемый как вес при рождении менее 2,5 кг; преэклампсия, определяемая как высокое кровяное давление у матери и значительная протеинурия; и гестационный диабет. Существует тесная связь между возрастом беременной и весом ребенка при рождении, поэтому НВ также считается важным индикатором будущей заболеваемости и смертности (Mathews et al., 2003).
Молодой возраст матери или наоборот поздняя беременность, черная расы, внутриутробные и другие инфекции, употребление наркотиков и алкоголя, курение, множественная беременность, предыдущие преждевременные роды, стресс, диабет, низкий или высокий индекс массы тела матери, короткий интервал между беременными, короткая шейка матки, низкий социально-экономическая статус (НСЭС), низкий уровень образования и генотип плода являются факторами риска, которые были связаны с НитБ (Villar et al, 2012). Некоторые из этих факторов включают инфекционные или воспалительные пути распространения, и поэтому нельзя игнорировать возможность ассоциации между периодонтальной болезнью (ЗП) и НитБ. Следовательно, за последние два десятилетия эта ассоциация была в центре внимания ученых в различных исследованиях, начиная от экспериментальных моделей животных и заканчивая исследованиями в области эпидемиологической ассоциации и испытаниях на людях.
В 2012 году семинар по взаимосвязи между заболеваниями пародонта и системными заболеваниям проводился совместно Европейской федерацией пародонтологии (EFP) и Американской академией пародонтологии (AAP). Этот семинар включал исследование потенциальной роли пародонтальной болезни с НитБ и составление консенсусного отчета (Sanz & Kornman, 2013) и трех подробных обзоров эпидемиологии, ассоциации между пародонтальной болезнью и НитБ (Ide & Papapanou, 2013), патогенные механизмы, лежащие в основе этой ассоциации (Madianos et al., 2013), и влияние пародонтальной терапии на результаты беременности (Michalowicz et al., 2013).
Систематический обзор эпидемиологических исследований показал, что ПР, НВ и преэклампсия связаны с наличием пародонтита у матери. Однако степень наблюдаемых ассоциаций является не ярко выраженной и, по-видимому, варьируется в зависимости от изученной популяции, методов оценки пародонта и классификации пародонтальных заболеваний (Sanz & Kornman, 2013; Ide & Papapanou, 2013). Эта возможная ассоциация, показанная эпидемиологическими исследованиями, получила дальнейшее развитие благодаря механистическим исследованиям с участием как животных моделей, так и людей (Sanz & Kornman, 2013; Madianos et al., 2013).
Тем не менее, анализ потенциальной роли влияния пародонтита во время беременности показал, что нехирургическая пародонтальная терапия не улучшает результаты и течение родов у беременных женщин с пародонтитом (Michalowicz et al., 2013). Следовательно, хотя и было выявлено несколько методологических ограничений этих исследований (Michalowicz et al., 2013), в консенсусном заявлении, разработанном на семинаре EFP-AAP, сделан вывод: «Хотя терапия пародонта показала свою безопасность и приводит к улучшению состояния тканей пародонта у беременных женщины, связанные с периодом терапии, с/без системных антибиотиков, не снижают общие показатели ПР и НВ». (Sanz & Kornman, 2013).
Цель этого обзора — обновить и критически оценить имеющиеся данные о влиянии пародонтальной терапии на результаты беременности.
Обновленный обзор литературы
Чтобы обновить существующие данные о рандомизированных клинических испытаниях (РКИ), поиск литературы проводился как продолжение обзора, проведенного Michalowicz et al. (2013). Таким образом, критерии поиска были одинаковыми и включали независимые РКИ, сравнивающие случаи с пародонтальным лечением либо без него, с обучение по гигиене полости рта (ОГ), или с поверхностной обработкой (профилактикой).
Исходные результаты были сосредоточены главным образом на ПР и НВ. Поиск был ограничен PubMed с июля 2012 года по май 2017 года, и использовались термины «пародонтальная терапия» и «беременность» или «преждевременное рождение». Кроме того, с использованием той же стратегии поиска были также определены систематические обзоры и мета-анализы этих РКИ. Все заголовки и тезисы, полученные поиском, были рассмотрены, и результаты поиска литературы показали, что с июля 2012 года два новых РКИ (Pirie et al., 2013; Reddy et al., 2013) были
опубликованы.
В частности, Pirie et al. (2013) провел исследование в Северной Ирландии, которое описывало 99 беременных женщин с пародонтитом, разделенных на две группы. Пародонтит определялся как состояние, поражающее все сегменты с глубиной зондирующего кармана (ПЗК) ≥4 мм и клинической потерей (КП) ≥2 мм во всех сегментах. Группа лечения (49 женщин) получила ОГ, полноценный скейлинг и полировку коронок, тогда как контрольная группа (50 женщин) получила ОГ и супрагингивальный скейлинг и полную послеродовую пародонтальную терапию. Лечение проводилось до 24 недель беременности с использованием ультразвука, а возраст беременности определяли по дате последнего менструального периода (пМЦ). Несмотря на статистически значимые и существенные улучшения в клинических показателях в группе с пародонтальным лечением, не было выявлено существенных различий между группами по ПР (8,2% против 2% соответственно) и НВ (2% в обеих группах). Поэтому авторы пришли к выводу, что нехирургическая пародонтальная терапия не снижает риск развития этих состояний.
Reddy et al. (2015) провел РКИ в Индии, в котором было обследовано только 20 беременных женщин с пародонтитом, также разделенные на две группы. Пародонтит определяли как кровотечение при исследовании (BOP) и потерю прикрепления более 1 мм на 3-4 участках в каждом квадранте. Группа лечения (10 женщин) получали ОГ и скейлинг с полировкой, тогда как контрольная группа (10 женщин) получала только ОГ. Лечение проводилось до 28 недель беременности, также группа лечения получала обучение гигиене и инструктаж до родов. Хотя между группами в отношении ПР и НВ не было выявлено существенных различий, контрольная группа имела более высокие уровни антител IgM в пуповинной крови.
В общей сложности было проанализировано 15 РКИ, которые выполнили предопределенные критерии включения. Все они были опубликованы в рецензируемых научных журналах до мая 2017 года.
Сначала был оценен вид воздействия нехирургического пародонтального вмешательства во время беременности на НитБ. Было выявлено, что не все исследования оценивали одни и те же НитБ. ПР были оценены как основной исход во всех исследованиях, НВ был оценен в 11 исследованиях, тогда как они оба были рассмотрены только в 6 РКИ. Другие осложнения беременности, такие как преэклампсия, применение интенсивной терапией новорожденных, неонатальная смертность и показатели APGAR, были зарегистрированы как вторичные результаты только в нескольких исследованиях (Michalowicz et al., 2006; Newnham et al, 2009; Offenbacher et al., 2009).
Результаты РКИ противоречивы. Тем не менее, большинство исследований — 9 из 15 — показывают, что нехирургическая пародонтальная терапия во время беременности не влияет на риск любого из НитБ. В частности, только 5 из 15 исследований показали положительный эффект пародонтального лечения на риск ПР, тогда как только 2 из 9 выявили снижение показателя НВ в группе лечения. Интересно, что во всех других исследованиях, в которых оценивался вес при рождении, не было выявлено различий между лечением и контрольными группами. НВ как НитБ всегда нужно оценивать с осторожностью, поскольку он часто связан с ПР, а не с ограничением роста плода.
Эпидемиологические исследования подтверждают утверждение о том, что заболевание пародонта у беременных женщин также связано с преэклампсией (Canakci et al., 2004; Contreras et al., 2006), в то время как и в докладе совместного семинара EFP / AAP было указано, что преэклампсия связана с результатами воздействия пародонтита матери (Sanz & Kornman, 2013; Ide & Papapanou, 2013). Кроме того, другие осложнения беременности, такие как необходимость интенсивной терапией новорожденных, были связаны с воздействием пародонтальных патогенов (Jared et al., 2009). Однако эти НитБ не были основными факторами, оцененными в РКИ, и других исследованиях, в которых сообщалось об этих данных. Также не обнаружили статистических различий между исследуемой и контрольными группами (Michalowicz et al., 2006; Newnham et al., 2009; Offenbacher et al., 2009). Интересно отметить, одно исследование, которое использовало подгруппу из 411 детей в возрасте 24-28 месяцев, родившихся у матерей, участвовавших в исследовании «Акушерство и пародонтология» (Michalowicz et al., 2006). В нем показано, что пародонтальный терапия у беременных женщин не была связана с развитием когнитивного, моторного или языкового развития у детей. Тем не менее, у детей женщин, которые имели серьёзные улучшения в пародонтальном здоровье, были значительно выше двигательные и когнитивные баллы (Michalowicz et al., 2011).
Также были проанализированы страны, в которых проводились РКИ, количество субъектов, участвующих в исследованиях, некоторые важные характеристики пациента, которые могли повлиять на результат.
РКИ проводились в разных странах. Те, которые проводились в Чили (Lopez et al., 2002; Lopez et al., 2005), Иране (Садатмансури, 2006), Индии (Тараннун и Файзуддин, 2007), Венгрии (Radnai et al., 2009) и Северной Ирландии ( Pirie et al., 2013) имели гомогенное местное население, а исследования которые проводились в США (Jeffcoat et al., 2003; Offenbacher et al., 2006; Michalowicz et al., 2006; Offenbacher et al., 2009; Macones et al. ., 2010), Бразилии (Oliveira et al., 2011; Weidlich et al., 2013) и Австралии (Newnham et al., 2009) имели смешанные популяции. В исследованиях США большая часть участников была афроамериканской, во многих РКИ женщины были низкого социально-экономического статуса — оба из моментов являются известными факторами риска для ПР и НВ (Villar et al., 2012). В исследованиях с более однородными популяциями терапия пародонта, по-видимому, влияла на результаты беременности, тогда как в РКИ с гетерогенными субъектами это было не так. Поэтому любые выводы из этих исследований лучше применять к популяциям, сходным с участниками исследования, а не рассматривать их как общую тенденцию.
Другим значительным расхождением среди РКИ является количество участников. Есть исследования, в которых было 20 или 30 субъектов (Reddy et al., 2014; Sadatmansouri et al., 2006), в то время как другие включали более 700 и до 1800 пациентов (Lopez et al., 2005; Michalowicz et al., 2006 , Newnham et al., 2009; Offenbacher et al., 2009; Macones et al., 2010).
Размер выборки важен и дает исследованию больше возможностей для формирования выводов. В крупнейшем РКИ (Offenbacher et al. (2009) авторы пришли к выводу, что при размере выборки 900 на группу лечения изменение частоты НитБ составляет от 6% до 2%. В исследовании Newnham et al. (2009 год), размер выборки в размере 1 094 женщин был необходим для обеспечения обнаружения изменений частоты НитБ с 12% до 7%. Однако, процент ПР резко увеличивается, если выборка становится меньше. Действительно, в некоторых исследованиях эта частота достигла 44% (Offenbacher et al., 2006), 52% (Radnai et al., 2009) или даже 76% (Tarannum & Faizuddin, 2007), что намного выше, чем у населения в целом (Chang et al., 2013). Но, опять же, эти необычные показатели ПР подразумевают, что участники имеют необычно высокий риск для ПТБ, как описано Radnai et al. (2009). Интересно, что все исследования, в которых частота ПР была выше 25%, показали снижение ПР после лечения пародонтита. Это может означать, что в этой группе пациентов пародонтальное вмешательство может улучшить результаты беременности. Кроме того, рандомизация имеет тенденцию показывать значительные данные между группами только в том случае, если исследование достаточно велико (≥400 субъектов) (Kernan et al., 1999). Учитывая количество факторов риска для НитБ, дисбалансы групп могут оставаться в небольших испытаниях даже с рандомизацией (Michalowicz et al., 2013). Поэтому небольшой размер выборки большинства РКИ ставит вопрос о том, насколько надежны результаты. В любом случае, большинство исследований – 4 из 6 — с более чем 400 участниками не показали никакого эффекта лечения на НитБ.
Также были проанализированы данные пародонтального статуса, используемые для включения беременных женщин в РКИ, лечение, оказываемое в группах лечения и контроля, время лечения и эффективность пародонтальной терапии.
Важно отметить, что среди РКИ не было согласованности в определении пародонтального диагноза. Таким образом, в 4 исследованиях использовалось определение, которое включало только потерю клинического прикрепления (ПКП) (Jeffcoat et al., 2003; Tarranum & Faizuddin, 2007; Offenbacher et al., 2009; Macones et al., 2010), в одном исследовании использовалось только исследование глубины пародонтальных карманов (ПК) (Newdham et al., 2009), в 5 исследованиях использовалась комбинация ПК и ПКП, в 4 исследованиях использовалась комбинация ПК, ПКП и кровотечения на зондировании (КЗ) (Reddy et al., 2014; Lopez et al., 2005; Michalowicz et al., 2006; Radnai et al., 2009), в то время как одно исследование не предоставило никакой информации (Weidlich et al., 2013). Действительно, в большинстве исследований пороговые значения различных пародонтальных измерений различались.
Кроме того, использование ПКП в качестве единственного критерия не исключает возможности того, что пациенты со здоровым периодонтитом, но с рецессией, не были включены в исследования с пародонтитом. Аналогичным образом, только ПК-измерения или комбинации ПК и ПКП без ИК не обязательно подразумевают наличие воспаления пародонта. Основываясь на механистических исследованиях, воспаление паодонта является ключевым компонентом возможной ассоциации пародонтита с НитБ. Поэтому используемые определения не могут правильно распределять женщин в группе лечения, и, кроме того, различные используемые критерии делают исследования практически несравнимыми. Следовательно, использование общих критериев для определения типов и тяжести пародонтита для клинических испытаний более чем необходимо.
РКИ рандомизировали женщин в группе лечения и контрольной группе. Во всех исследованиях была проведена нехирургическая пародонтальная терапия для группы лечения, включая комплекс профессиональной гигиены и ОГ. Однако 2 исследования (Lopez et al., 2002; Jeffcoat et al., 2003) также вводили системные антибиотики в рамках вмешательства. В исследовании Lopez et al. (2002), 29 женщин (18% от группы лечения), у которых был агрессивный периодонтит, получали метронидазол и амоксициллин. Результаты исследования показали снижение частоты ПР в группе лечения. Несмотря на то, что полезная роль комбинации этих антибиотиков в дополнение к профессиональной гигиене была продемонстрирована у небеременных пациентов (Keestra et al., 2015a; Keestra et al., 2015b), нет твердых выводов о влиянии этих антибиотиков на беременность. Результаты могут быть объяснены тем, что число женщин было очень небольшим, и результаты этой подгруппы не сообщались отдельно. В исследовании Jeffcoat et al. (2003), метронидазол вводили в дополнение к профессиональной гигиене в 1 из 2 терапевтической группы. Результаты не показали никакого влияния на скорости ПР по сравнению с контрольной группой. Тем не менее, у этой группы были повышенные показатели ПР по сравнению с другим лечением, которое включало только гигиену в качестве вмешательства. Эти результаты согласуются с результатами контролируемых исследований, которые показывают, что антибактериальное лечение бактериального вагиноза не снижает риск рождения недоношенных детей (Okun et al., 2005). Действительно, в других исследованиях показано, что пероральная терапия метронидазолом может приводить к изменениям в вагинальной флоре, которые связаны с повышенным риском развития ПР (Carey & Klebanoff, 2005). Поэтому необходимо дополнительно оценить преимущества использования антибиотиков — и особенно метронидазола в качестве единственного противомикробного средства — для пародонтальной инфекции во время беременности.
Другим аспектом периодонтального вмешательства является наличие просветительской программы на протяжении всей беременности после завершения комплекса професиональной гигиены. 9 исследований (Reddy et al., 2014; Lopez et al., 2002; Lopez et al., 2005; Sadatmansour et al., 2006; Michalowicz et al., 2006; Tarannum & M. Faizuddin, 2007; Newnham et al. , 2009; Oliviera et al., 2011; Weidlich et al., 2013) включали в себя осмотры и консультации в рамках вмешательства. 4 из этих исследований (Reddy et al., 2014; Michalowicz et al., 2006; Oliviera et al., 2011; Weidlich et al., 2013) не влияли на результаты беременности. В оставшихся исследованиях была назначена жидкость для полоскания рта с хлоргексидином (CHX), и все РКИ продемонстрировали улучшение результатов беременности. Эти результаты согласуются с выводами Jeffcoat et al. (2011), которые показали снижение риска преждевременных родов до 35 недель беременности, когда антимикробная жидкость для полоскания рта использовалась женщинами с высоким риском для ПР и с заболеваниями пародонта. Только в одном исследовании (Newnham et al. (2009), где было рекомендовано использовать ополаскиватели с хлоргексидином беременным пациенткам, не было продемонстрировано никакого эффекта вмешательства на НитБ. Однако в результате недавнего систематического обзора и метаанализа было установлено, что ежедневное использование жидкости для полоскания рта с хлоргексидином связано с уменьшением ПР (ОР 0,69, 95% ДИ: 0,50-0,95) (Boutin et al., 2013). Наверное, слишком рано делать выводы относительно дополнительной пользы от жидкости для полоскания рта при хронических заболеваниях при беременности, и это требует дальнейших исследований.
Интересно отметить, что в нескольких РКИ женщины в контрольной группе также получали какое-то вмешательство, начиная от полировки зубов и ОГ до супергингивального скейлинга (Pirie et al. 2013; Reddy et al., 2014; Jeffcoat et al., 2003; Offenbacher et al., 2006; Michalowicz et al., 2006; Tarannum & Faizuddin, 2007; Offenbacher et al., 2009; Macones et al., 2010; Weidlich et al., 2013). Поскольку эти процедуры были также включены в группы вмешательства, они могли бы нивилировать фактический эффект вмешательства на НитБ. Действительно, в недавнем исследовании Geisinger et al. (2014) был оценен интенсивный протокол ОГ и профилактики кариеса у беременных с гингивитом. Было обнаружено, что это снижает гингивит. Интересно отметить, что только 2 из 9 РКИ, которые проводили какое-то вмешательство в контрольную группу, показали различия в результатах беременности между лечением и контрольными группами (Offenbacher et al., 2006; Tarannum & Faizuddin, 2007).
Сроки вмешательства, по-видимому, являются одним из наиболее согласованных параметров среди всех РКИ. В большинстве исследований вмешательство было завершено до 24-й или 28-й недели беременности. Только в одном исследовании время вмешательства не сообщалось (Macones et al., 2010), а в другом (Radnai et al., 2009) лечение было завершено около 35-й недели беременности, поскольку все участники имли угроза ПР, которая была диагностирована в третьем триместре беременности. Поэтому в большинстве исследований вмешательство происходило во втором триместре беременности.
Механистические исследования подтверждают идею о том, что система «плод-плацента» могут подвергаться пародонтальным патогенам, которые проникают в кровообращение через воспаленные ткани пародонта (Ide & Papapanou, 2013). Эта проблема может вызвать воспалительные, структурные и генетические изменения плаценты и плода, которые могут увеличить риск развития НитБ (Madianos et al., 2001; Offenbacher et al., 2005; Bobetsis et al., 2007; Bobetsis et al. , 2010).
Поэтому поддерживается мнение о том, что основное время вмешательства- в течение второго триместра беременности — может уже существенным образом не влиять на эффект по снижению риска НитБ. Вполне вероятно, что во втором триместре беременности любой возможный вред, нанесенный пародонтальной инфекцией, может быть необратимым.
Интересно, что исследования влияния пародонтальной терапии на сосудистую эндотелиальную функцию продемонстрировали, что положительные эффекты проявляются через шесть месяцев после гигиенических процедур (Tonetti et al., 2007). Кроме того, пародонтальная терапия, которая уменьшает микробную нагрузку и воспаление на уровне десны, может не оказывать никакого влияния на пародонтальные патогены, которые уже были перенесены в систему плацента-плод. Кроме того, нельзя игнорировать возможность того, что переходная бактериемия и повышенный системный воспалительный ответ, который возникает после снятия зубных отложений (Moutsopoulos & Madianos, 2006; Castlillo et al., 2011), будут иметь негативные последствия для исходов беременности. Таким образом, время пародонтального вмешательства во втором триместре может частично объяснить отрицательные результаты большинства РКИ. Следовательно, было высказано предположение о том, что пародонтальное вмешательство может быть более успешным в снижении риска НитБ, если оно произошло в период подготовки к зачатию. Однако никаких доказательств такого вмешательства пока нет.
Еще одна интересная тема, связанная с РКИ, — это эффективность вмешательства в лечение заболеваний пародонта. Очевидно, что если вмешательство не в состоянии контролировать эффективность лечение, то само исследование не имеет смысла. В 4 исследованиях не сообщалось об эффективности вмешательства по основным пародонтальны показателям (Jeffcoat et al., 2003; Tarannum & Faizuddin, 2007; Radnai et al., 2009; Macones et al., 2010), и половина из них не обнаружили сокращения в показателях НитБ после лечения. В крупнейшем исследовании (Offenbacher et al., 2009), который не показал влияния пародонтальной терапии на НитБ (хотя группа вмешательства имела в целом лучшие показатель по сравнению с контрольной группой), прогрессирование заболеваний пародонта отмечалось у 40,7% женщины. Отсутствие эффективности вмешательства при в таком высоком проценте может вызвать вопросы относительно достоверности результатов исследования. В остальных исследованиях сообщалось о значительном улучшении различных клинических параметров. Однако в 2 крупных исследованиях , которые также не показали снижения уровня НитБ, терапия пародонта значительно уменьшала воспаление пародонта, но не до уровней, которые можно рассматривать как «пародонтальное здоровье». Таким образом, в Michalowicz et al. (2006), процент заболевания был снижен с 69,6% до 46,9%, в то время как в исследовании Newnham et al. (2009) более 50% лечившихся женщин имели ИК 28,7% и 25% имели ИК более чем 42,5% после лечения. Таким образом, Armitage (2008) утверждает, что более выраженные сокращения ИК, как это было достигнуто в РКИ (Lopez et al., 2002; Offenbacher et al., 2006), которые также показали положительный эффект при сокращении НитБ, могут быть необходимы для воздействия на течение беременности. Интересно, что уровень воспаления пародонта после лечения в исследовании Michalowicz был аналогичен уровню до лечения в исследовании Lopez.
Таким образом, было показано, что для клинических испытаний необходимо определить конкретные критерии, чтобы иметь возможность отличать, когда пародонтальные вмешательства успешны, и достигнуто «здоровье пародонта».
В заключение необходимо отметить, что результаты РКИ разнообразны. Несколько авторов (Lopez et al., 2015) отметили, что многие из РКИ имеют недостатки в их разработке или проведении и имеют значительные различия в дизайне исследования. РКИ показывают большую гетерогенность в характеристиках изучаемых популяций, размера выборки, критериев, используемых для диагностики заболеваний пародонта и результатов беременности, типа и эффективности вмешательств. Именно поэтому эти РКИ трудно сравнивать. Тем не менее, большинство исследований — и особенно более крупных — не показывают положительного влияния на исходы беременности нехирургической пародонтальной терапии во втором триместре.
Данные систематических обзоров и метаанализа
По множеству проведенных исследований был составлен консолидированный отчет, который может использоваться врачами-практиками (Guyatt et al., 2000). При составлении этого отчета были использованы различные методики, исключающие статистическую ошибку, и обеспечивают в свою очередь анализ основных результатов исследований. Опубликованы несколько систематических обзоров и метаанализов, в которых проведена оценка отдельных РКИ.
1). Polyzos et al. (2010) провели метаанализ 11 исследований, в которых оценивали 6558 беременных женщин, используя инструмент критерии «Cochrane Collaboration» для оценки риска ошибк. Был выполнен метаанализ для риска ПР, НВ и перинатальной смертности (ПС) в подгруппах «больших» и «малых» исследований. Общая терапия пародонтита не оказывала существенного влияния на риск ПР и НВ, а также ПС.
В «больших» исследованиях лечение пародонтита не оказывало существенного влияния на исход беременности. Поэтому авторы пришли к выводу, что профессиональную гигиену нельзя рассматривать как эффективный способ снижения частоты преждевременных родов.
2).Uppal et al. (2010) провели метаанализ 10 исследований, оценив 6 142 беременных женщин, также используя инструмент Cochrane Collaboration для оценки риска статистических погрешностей и ошибок. Они выполнили метаанализ для ПР и НВ в подгруппах исследований с низким, высоким и нечетким риском погрешности. Другие подгруппы включали наличие предыдущего ПР у пациентки, уровня образования, тяжести заболевания и возраста беременной в начале лечения. В целом, терапия пародонта не оказывала существенного влияния на риск НВ, но уменьшала риск ПР. Однако в исследованиях с низким уровнем риска погрешности этот эффект не был значительным. Поэтому авторы пришли к выводу, что пародонтальное лечение во время беременности не снижает риск у беременных женщин, ПР и рождения ребенка с НВ.
3).Fogacci et al. (2011) выполнил метаанализ 10 испытаний, используя специальные консолидированные стандарты отчетности, чтобы оценить риск ошибок. Они выполнили метаанализ для ПР и НВ в подгруппах, которые определяли пародонтальное заболевание с ПКП и ПК, или которые контролировались с точки зрения предыдущих ПР у пациентки, инфекционных заболеваний половой системы или комбинаций из вышеизложенного. Во всех метаанализах влияние пародонтального лечения на ПР и НВ не было статистически значимым. Поэтому авторы пришли к выводу, что эта терапия не снижает показатели ПР и НВ.
4).George et al. (2011) провели метаанализ 10 исследований, оценив 5645 беременных женщин, используя инструмент оценки качества Joanna Briggs Quality для экспериментальных исследований. Они выполнили метаанализ для ПР, НВ и ПС. В ПР-подгруппе анализировалось предыдущие ПР и НВ, уровень образования по степени тяжести заболеваний пародонта. В НВ-подгруппе анализировался образовательный уровень пациенток, а в ПС-подгруппе анализ подгрупп проводился только в больших исследованиях. Мета-анализ показал, что терапия пародонта значительно снижала риски ПР и НВ, в то время как для ПС не было обнаружено существенных различий. Анализ подгрупп показал значительное влияние лечения у беременных
женщины с низкими показателями предыдущего ПР/НВ. Таким образом, авторы пришли к выводу, что пародонтальная терапия во время беременности может снизить ПР и НВ.
5). Chambrone et al. (2011) провели метаанализ 11 исследований, оценив 6 142 беременных женщин, используя инструменты «Cochrane Collaboration» для оценки риска ошибок. Они выполнили метаанализ для ПР в подгруппах Во всех метаанализах влияние лечения на ПР и НВ не было статистически значимым. Поэтому авторы пришли к выводу, что терапия не снижает риск развития этих состояний.
6). Kim et al. (2012) провели метаанализ 11 испытаний с использованием инструмента «Cochrane Collaboration» для оценки риска статистических ошибок. Они выполнили метаанализ для ПР в период
7).Schwendicke et al. (2015) опубликовал самый последний систематический обзор и метаанализ. Авторы провели обновленный метаанализ 13 РКИ, оценив 6 283 беременных женщин, используя инструмент «Cochrane Collaboration» для оценки риска ошибок. Они выполнили метаанализ для ПР, НВ, ПС в подгруппах с низким или высоким риском ошибок и подгрупп умеренного или высокого уровня неблагоприятных результатов беременности. В целом, терапия пародонта не оказывала существенного влияния на ПР или НВ. Исследования с низким риском ошибок не показали значительного влияния лечения на результаты беременности. Для популяций с умеренным риском (<20%) ПР или НВ терапия пародонта не была эффективной во всех подгруппах. Однако для популяций с высоким уровнем риска (≥20%) ПР и НВ пародонтальная терапия снижала риск развития ПР и НВ, но последовательные анализы показали, что убедительных доказательств не было достигнуто.
Пародонтологическое лечение также не оказало существенного влияния на риск ПР. Следовательно, авторы пришли к выводу, что данное лечение у беременных женщин может потенциально снизить риск неблагоприятных исходов, особенно у тех, у которых имеется высокий риск ПР и рождения ребенка с НВ.
Далее была проведена попытка обобщить данные этих обзоров. Что касается влияния пародонтальной терапии во время беременности на ПР, то только 2 (Uppal et al., 2010; George et al., 2011) из 7 обзоров продемонстрировали положительный эффект в снижении частоты ПР. Однако, когда анализировались только качественные исследования, ни одно из 4 исследований (Polyzos, 2010; Uppal et al., 2010; Chambrone et al., 2011; Schwendicke et al., 2015) не продемонстрировало преимущество пародонтальной терапии при уменьшении риск ПР. Интересно отметить, что 3 (George et al., 2011; Kim et al., 2012; Schwendicke et al., 2015) из 4 (Fogacci et al., 2011; George et al., 2011; Kim et al., 2012; Schwendicke et al., 2015) метаанализов беременных женщин, которые подвергались высокому риску осложнений во время беременности, показали, что лечение пародонта снижает риск развития ПР.
Наконец, ни один из обзоров (Fogacci et al., 2011; Chambrone et al., 2011), которые оценивали влияние лечения на женщин с заболеваниями пародонта, определяемыми измерениями ПК и / или ПКП, не оказали значительного влияние на ПР.
Что касается влияния терапии во время беременности на риск НВ, то в целом только 1 (George et al., 2011) из 5 (Polyzos et al., 2010; Uppal et al., 2010; George et al., 2011; Kim et al. al., 2012; Schwendicke et al., 2015), продемонстрировали положительный эффект в снижении частоты НВ. Однако, снова, когда анализировались только качественные исследования, ни одно из 4 исследований (Polyzos et al., 2010; Uppal et al., 2010; Chambrone et al., 2011; Schwendicke et al., 2015) не показало преимущества терапии при снижении риска НВ.
Два (Kim et al., 2012; Schwendicke et al., 2015) из трех (Fogacci et al., 2011; Kim et al., 2012; Schwendicke et al., 2015) метаанализов беременных женщин, которые имели высокий риск осложнений беременности, показали, что лечение пародонта снижает риск НВ.
Наконец, ни один из обзоров (Fogacci et al., 2011; Chambrone et al., 2011), которые оценивали влияние лечения на женщин с заболеваниями пародонта, определяемыми измерениями ПК и / или ПКп, не показали значительное влияние на риск НВ.
Ни один из немногих метаанализов не продемонстрировал в целом существенного влияния на ПС пародонтальной терапии во время беременности. Аналогичные результаты были получены при анализе подгрупп (Polyzos et al., 2010; George et al., 2011; Schwendicke et al., 2015).
Поэтому синтез данных из вышеупомянутых систематических обзоров и метаанализов приводит к выводу, что наиболее вероятно, что нехирургическая пародонтальная терапия во время беременности не изменяет частоту ПР, НВ и ПС. Однако положительный эффект пародонтального лечения при снижении частоты ПР и НВ может наблюдаться у женщин с высоким риском развития НитБ.
В любом случае эти выводы следует применять с осторожностью в повседневной практике. Недавний, углубленный систематический обзор метаанализа López et al., 2015 объяснил, почему эти метаанализы не могут быть легко сопоставлены и быть использованы. В частности, авторы использовали разные критерии для объединения РКИ в подгруппы для метаанализа. Но даже когда в некоторых обзорах были применены одни и те же критерии, были расхождения в анализируемых РКИ. Примером такого случая является подгруппа РКИ на основе качества исследования. В этих обзорах использовались три разных инструментария для оценки риска статистических ошибок. Кроме того, обзоры, в которых использовался один и тот же инструмент оценки имели разногласия в распределении по группам РКИ. Эта относительная субъективность может привести к наличию различных ошибок и погрешностей в этих метаанализах.
Более того, традиционные метаанализы могут быть подвержены случайным ошибкам, особенно при оценке результатов исследований с ограниченным качеством и небольшим числом пациентов (Polyzos et al., 2010). Хотя большинство метаанализов отмечают методологические ограничения РКИ, эти недостатки также надлежащим образом не отображаются и не решаются в самих метаанализах. Это может повлиять на достоверность получаемых из них данных (Lopez et al., 2015).
Почему пародонтальная терапия во время беременности не влияет на нежелательные исходы беременности
Обзор вышеописанных исследований обобщил некоторые из основных причин, по которым нехирургическая пародонтальная терапия во втором триместре беременности не может оказывать влияние на НитБ. В частности, хотя эпидемиологические и механистические исследования поддерживают связь между заболеваниями пародонта и НитБ, эти два фактора на данный момент не могут быть причинно связаны. Поэтому любое вмешательство для сведения к минимуму пародонтальной инфекции и воспаления будет иметь мало (если таковые вообще имеются) последствия для беременности. Однако в то же время мы должны иметь в виду, что отсутствие эффекта от вмешательства не приводит к доказательству наличия или отсутствия связи. В данном случае было показано, что конкретное вмешательство в определенное время не могло повлиять на результат.
Решающим фактором может быть время вмешательства. Возможно, пародонтальное вмешательство во втором триместре могло быть слишком запоздалым, чтобы предотвратить или отменить любой НитБ. К моменту лечения бактерии, возможно, уже достигли эмбрионально-плацентарной системы и, возможно, способствовали инициированию процессов, которые приводят к НитБ. Таким образом, возможно, что пародонтальная терапия в периоде предшествующему зачатие может быть более значимой и полезной для исхода беременности.
Третья причина, почему данное лечение во время беременности не влияет на НитБ, заключается в том, что в некоторых из существующих исследований пародонтальная терапия была неэффективна и не были достигнуты показатели, свидетельствующие о клиническом улучшении. Таким образом, неудачное вмешательство может объяснить отсутствие снижения риска НитБ. Действительно, в исследованиях, в которых лечение пародонта успешно контролировалось, был отмечен положительный эффект на НитБ (Lopez et al., 2002; Lopez et al., 2005). Таким образом, более строгие конечные контрольные точки лечения могут потребоваться для достижения результатов.
Кроме того, у заболеваний пародонта и НитБ есть общие факторы риска, такие как курение, низкий социально-экономический статус, диабет, ожирение и другие, которые не устраняются пародонтальным лечением. Эти факторы риска могут быть более важными для развития НитБ, и поэтому возможно, что контроль только заболеваний пародонта может не оказать существенного влияния на результаты беременности. Наконец, во многих РКИ у женщин, включенных в группу, было очень небольшое количество общих заболеваний. Таким образом, у этих пациенток риск воздействия системы плод-плацент на заболевания пародонта может быть незначительным даже до вмешательства.
Беременные женщины, акушеры и стоматологи часто скептически относятся к стоматологической помощи во время беременности из-за предрассудков о безопасности стоматологического лечения беременных женщин и развивающегося плода. Этот страх возрастает, когда местные анестетики, антибиотики или болеутоляющие средства назначаются или вводятся в организм. Несколько обзорных статей (Hilgers et al., 2003) показывают, что безопасно проводить стоматологическую помощь беременным женщинам; однако клинических испытаний, специально предназначенных для решения этого вопроса, недостаточно (Ananth & Vintzileos, 2006).
В большом исследовании (Michalowicz et al. (2006) все испытуемые с заболеванием пародонта также оценивались на необходимость лечения зубов. Оценивались наличие кариеса от умеренной до тяжелой степени, разрушенных зубов или с очагами хронической инфекции. Исходя из этих критериев, пародонтальное и стоматологическое лечение было предоставлено в течение 13-21-й недели беременности. Результаты показали, что пародонтальная терапия и лечение зубов не связаны с повышенным риском возникновения серьезных или неблагоприятных исходов беременности.
Поэтому эти процедуры считались безопасными в рамках исследования (Michalowicz et al., 2008).
Более подробная информация о безопасности периодонтальной терапии во время беременности также косвенно связана с наблюдениями РКИ, которые оценивали влияние пародонтальной терапии на результаты беременности.
Описанные выше РКИ подтверждают безопасность лечения во время беременности и сообщают, что не обнаружено статистически значимое увеличение частоты неблагоприятных исходов беременности у женщин, которые получали пародонтальную терапию во время беременности, по сравнению с теми, кто лечился после родов (Bobetsis, Borgnakke & Papapanou, 2014). Поэтому в консенсусном докладе совместного семинара EFP / AAP по было указано, что «терапия пародонта безопасна и приводит к улучшению состояния тканей пародонта у беременных женщин» (Sanz & Kornman, 2013).
В дополнение к информации, предоставленной этими РКИ, национальная рабочая группа по охране здоровья во время тщательно проанализировала существующие доказательства безопасности процедур по уходу за зубами и связанного с ними назначения лекарств во время беременности. В заявлении консенсуса группы было указано, что «Стоматологическое медицинское вмешательство, включая использование рентгенограмм, обезболивающих средств и местной анестезии, безопасно на протяжении всей беременности». Далее приводится список фармакологических агентов, таких как анальгетики, антибиотики, анестетики и противомикробные средства, часто используемые специалистами-стоматологами, а также специальные рекомендации об их использовании во время беременности. Из этого списка видно, что большинство лекарств, используемых при лечении зубов, довольно безопасны во время беременности. Тем не менее, тетрациклины никогда не должны использоваться во время беременности, а некоторых других, менее распространенных, антибиотиков для лечения пародонтита следует избегать. Также следует избегать использования местных анестетиков с адреналином, если это возможно, и их применение полностью противопоказано пациентам с преэклампсией и хронической гипертензией (Lopez et al., 2015). При клиническом осмотре стоматологические рентгенограммы можно безопасно проводить под соответствующей защитой (свинцовый фартук и щит для щитовидной железы). Ограниченное рентгеновское облучение для стоматологической диагностики не представляет риска врожденных пороков развития плода или ПР и НВ (Baelum & Papapanou, 1996; Beck & Offenbacher, 2002; Berkowitz et al., 1998). Наконец, комитет Американского колледжа акушерства и гинекологии рекомендовал использовать антибиотики для профилактики инфекционного эндокардит у беременных женщин (Berkowitz & Papiernik, 1993).

Выводы
В вышеописанных РКИ оценивалось, может ли терапия пародонта во время беременности влиять на НитБ. К сожалению, эти исследования показывают несколько методологических несоответствий и ограничений, которые делают большинство из них несравненными. На основе этих РКИ, систематических обзоров и метаанализов можно сделать вывод о том, что нехирургическая пародонтальная терапия во втором триместре безопасна, но не уменьшает частоту НитБ, таких как ПР и НВ. Однако положительный эффект пародонтального лечения на снижение частоты ПР и НВ может наблюдаться у женщин с высоким риском развития НитБ. Никаких существенных доказательств относительно пользы или вреда при использовании системных антибиотиков в дополнение к профессиональной гигиене не выявлено. Наконец, нехирургическая пародонтальная терапия улучшает пародонтальный статус у большинства беременных женщин с заболеваниями пародонта, хотя в некоторых исследованиях он не соответствует стандарту лечения, главным образом в отношении снижения воспаления десны. Поэтому лечение пародонта во время беременности следует использовать прежде всего для улучшения пародонтального состояния и общего состояния здоровья беременной женщины. Основываясь на нынешнем понимании влияния пародонтальных инфекции матери и воспаления на систему плод-плацента, может быть разумнее оценить влияние вмешательства в период, предшествующий зачатию.
Рекомендации по назначению препаратов беременным
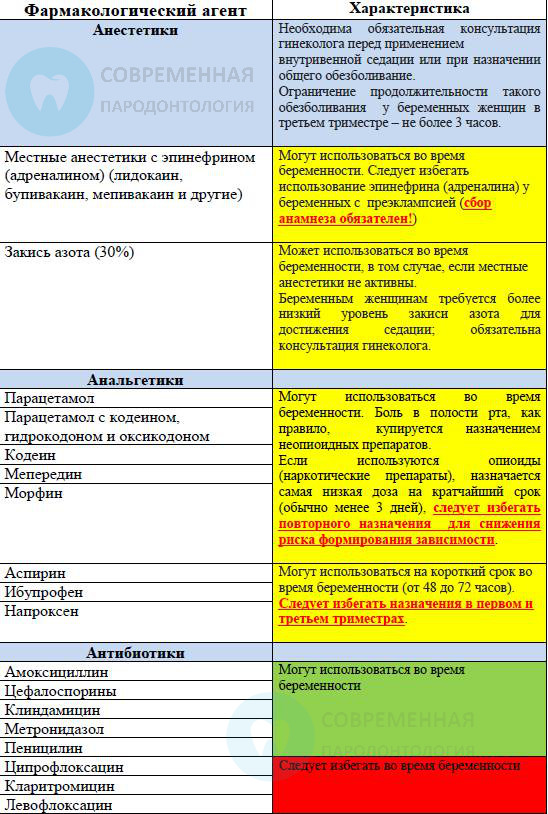

Предложения для будущих исследований
До сих пор имеющиеся данные свидетельствуют о том, что нехирургическая пародонтальная терапия во время беременности не приводит к улучшению результатов беременности. Однако это не обязательно означает, что материнская пародонтальная инфекция не связана с НитБ. То, что показано в РКИ, говорит о том, что любой повышенный риск для НитБ, не может быть отменен конкретными вмешательствами (Bobetsis, Borgnakke & Papapanou, 2014). Принимая это во внимание, будущие РКИ могут быть ориентированы на следующие моменты:
a) дальнейшая оценка влияния пародонтальной терапии во время беременности на исходы беременности
Новые РКИ во время беременности будут оправданы только в том случае, если сначала будут рассмотрены несколько методологических вопросов. Исследования должны использовать общепринятые параметры для оценки пародонтального статуса .Они могут относиться к клиническим, микробиологическим или серологическим / иммунологическим параметрам. Аналогичным образом, для обеспечения эффективности вмешательства следует использовать общие конечные оценочные точки результатов лечения для каждой группы. Использование одинаковых параметров сделает исследования сопоставимыми. Однако на сегодняшний день ни один из них не был определен. Альтернативные методы лечения, такие как повторная механическая обработка или местная антимикробная терапия, также могут быть протестированы; однако вмешательства, которые включают хирургию пародонта, могут не иметь смысла, поскольку большинство беременных женщин неохотно идут на такие инвазивные методы лечения.
b) Оценить влияние пародонтальной терапии на исходы беременности в период, предшествующий беременности.
Поскольку было высказано предположение о том, что время терапии может иметь решающее значение для того, чтобы иметь какое-либо влияние на результаты беременности, может быть более разумным организовать РКИ, где вмешательство происходит в течение периода до зачатия. Пародонтальная терапия уменьшает воспалительную нагрузку и количество бактерий. Это может привести к уменьшению риска воздействия блока плод-плацента на заболевания пародонта. Тем не менее, программа наблюдения и лечения во время беременности также может быть необходима, поскольку гормональные изменения, которые происходят, могут усугубить воспалительные процессы.
c) Оценить влияние пародонтальной терапии на постнатальные исходы
Некоторые исследования на животных моделях показали, что инфекция с пародонтопатогенами может приводить к увеличению перинатальной смерти, изменениям миелинизации новорожденного мозга и эпигенетическим модификациям генов, которые могут «сопровождать» новорожденного на протяжении всей жизни и влиять на заболеваемость будущего взрослого человека (Offenbacher et al., 2005; Bobetsis et al., 2007). Поэтому было бы интересно оценить, может ли терапия пародонта во время или, предпочтительно, до беременности, оказывать положительное влияние на исходы после родов. Разумеется, логистика этих РКИ могут быть более сложными, поскольку эти результаты коррелируют с возрастом будущей матери и весом ребенка при рождении (McCormick, 1985).
Перевод выполнен проектом «Современная пародонтология», оригинал Treating periodontal disease during pregnancy
Report by Dr Yiorgos Bobetsis and Prof Phoebus Madianos
