На сегодняшний день существует недостаточно данных относительно того, что такое пародонтальное здоровье. В этом обзоре рассматриваются гистологические и клинические критерии пародонтального здоровья как для интактного, так и для редуцированного пародонта, а также предложены определения в соответствии с результатами лечения.
Пародонтальное здоровья является жизненно важной общей отправной точкой как для оценки болезни, так и для определения значимых результатов лечения.
Многофакторный характер пародонтита признан, также очевидно, что восстановление состояния пародонта будет напрямую зависеть от ответа организма хозяина на проводимое лечение, принимая во внимание действие факторов риска.
Предполагается, что существует 4 уровня пародонтального здоровья, в зависимости от состояния тканей пародонта (структурно и клинически здоровый или редуцированный) и связанный с результатами лечения:
- первоначальное пародонтальное здоровье, со структурно здоровым и не подвергавшемся воспалению пародонтом,
- поддерживаемое пародонтальное здоровье, со структурно и клинически здоровым (неповрежденным) пародонтом,
- стабилизация заболевания пародонта, с редуцированным пародонтом,
- заболевание пародонта в стадии ремиссии с редуцированным пародонтом.
«Здоровье — это состояние полного физического, умственного и социального благополучия, а не просто отсутствие болезни или немощи».
В соответствии с этим определением Всемирной организации здравоохранения пародонтальное здоровье — это состояние, свободное от воспалительных изменений тканей пародонта, позволяющее человеку нормально функционировать и не страдать каким-либо образом (физически или ментально) от последствий, перенесенных ранее болезней.
Однако, хотя это определение является всеобъемлющем и базируется на клинических результатах, оно представляется непрактичным и несколько ограниченным для клинического применения при лечении заболеваний пародонта. Поэтому более практическое определение пародонтального здоровья было бы основано прежде всего на отсутствии признаков воспаления.
Это в свою очередь, означает, что отсутствие воспаления, связанного с гингивитом или пародонтитом, оцениваемого клинически, является необходимым условием для определения пародонтального здоровья.
Дискуссионным является вопрос, могут ли морфологические изменения в тканях пародонта (рецессия десны, потеря прикрепления, потеря костной ткани), возникшие на фоне ранее перенесенного заболевания, определены как новое состояние здоровья при отсутствии клинических признаков и симптомов воспаления.
Интересно, что практически нет исследований или отчетов для того, чтобы определить пародонтальное здоровье. Определение пародонтального здоровья очень важно для того, чтобы иметь общие контрольные точки для оценки заболеваний пародонта и достигнутых значимых результатов лечения.
Здоровье можно оценивать как на гистологическом, так и в клиническом уровнях. Оно должно рассматриваться как в контексте профилактики, так и в контексте окончания лечебного воздействия.
Таким образом, пародонтальное здоровье может существовать до начала заболевания, а также, наоборот, пародонтальное здоровье может быть восстановлено до анатомически редуцированного пародонта. В этом обзоре, представлены и обсуждены клинические критерии для дифференцирования первоначального здоровья пародонта и здоровье на редуцированного пародонта.
Гистологические доказательства здоровья. Исследования на животных - первоначальное пародонтальное здоровье и раннее воспаление десны
В течение 1970 и 1980-х годов различные исследования на животных оценивали здоровье тканей десны, которые подвергались воздействию микроорганизмов, биопленок полости рта. Эти ткани обычно принимались в качестве основы до начала скопления зубной бляшки для исследований развития и патогенеза гингивита. Очевидно, что большинство доказательств здоровья оценивалось через полное отсутствие воспалительного инфильтрата с сопутствующими индексами состояния десны и зубной бляшки, равные нулевым значениям.
Гистологически биоптаты десны были проанализированы с использованием метода микроскопии. Было указано, что материал биопсии в день «ноль» (начало накопления зубной бляшки) не содержал воспалительных клеточных инфильтратов. Нативная сосудистая капиллярная сеть невоспаленной ткани десны была описана с использованием методов витальной микроскопии и перфузии, а также гистологических методов у молодых собак и кошек. Однако после 4 дней накопления зубной бляшки было обнаружено значительное количество лейкоцитов в бедной коллагеном соединительной ткани под соединительнотканным эпителием.
Размер инфильтрированной соединительной ткани постепенно увеличивался во время периода наблюдения и объемная плотность коллагена в неинфилльтрированной соединительной ткани всегда была намного выше чем в инфильтрированной. Однако в ней плотность коллагена оставалась постоянной на протяжении всего исследования. К 4 – 7 дням нейтрофильные гранулоциты составляли от 60% до 70% количества лейкоцитов. На 28 день инфильтрат состоял в основном из мононуклеарных лейкоцитов, особенно плазматических клеток; в то время нейтрофилы занимали лишь малую фракцию всего инфильтрата.
Наличие биопленки и открытого воспаления, возникающего при выпадении молочных зубов у собак и кошек, связано с сопутствующим изменением морфологии сосудов десен. Хотя локализованное, острое воспаление сопровождается образованием биопленки на время отлучения от кормления, оно редко развивается в хроническое воспаление. Инфильтрация десневой ткани хроническими воспалительными клетками произошла всего лишь в нескольких анализируемых материалах и связано с образованием и ростом биопленки и заменой сети десневых сосудов на петлевые структуры. Это, в свою очередь, означало замену нативной сосудистой сети на петлевую конфигурацию капилляров, в результате воспаления, вызванного биопленкой.
В последующем исследовании было изучено может ли регулярная сосудистая сеть невоспаленной маргинальной десны восстановлена после контроля гигиены, скейлинга и гингивэктомии у собак с и без экспериментального гингивита через 4, 8 и 12 недель. Невоспаленная десна, которая ранее воспалялась, характеризовалась серией петлевидных сосудов, которые можно легко отличить от регулярной сосудистой сети сосудов, характерной для маргинальной десны, которая никогда ранее не воспалялись и не подвергались резекции.
Гистологические исследования здоровья пародонта и гингивита с участием человека
Клеточный состав формирующегося инфильтрата соединительной ткани был проанализирован у пациентов, участвующих в 21-дневном эксперименте по изучению гингивита, вызванного отсутствием гигиены полости рта.
Поскольку клинический индекс воспаления увеличивался, объемная плотность инфильтрированной соединительной ткани в области близлежащей к соединительнотканному эпителию, значительно увеличивалась почти линейно. Инфильтрированная соединительная ткань продемонстрировала значительное увеличение лимфоцитов в сравнении со здоровыми тканями (17,0% до 29,9%), что связано с уменьшением числа плотность фибробластов (с 48,1% до 34,9%). Кроме того, численная плотность полиморфноядерных лейкоцитов была между 20,8% и 22,6% на всех стадиях развития процесса от здоровья до гингивита. Эти результаты показывают, что воспалительный инфильтрат, расположенный ниже соединительного эпителия, всегда присутствует в тканях десен, которые клинически здоровы.
Для изучения влияния долговременного здоровья десен 5 гигиенистов стоматологических с оптимальной личной гигиеной полости рта подвергались наблюдению и контролю на предмет их гигиены в течение 6 месяцев. Было показано, что во всех наблюдениях (0, 1, 4 и 6 месяцев) клинические показатели для зубной бляшки и воспаления были близки к нулю. Объемная плотность инфильтрированной соединительной ткани по сравнению с неинфильтрированной значительно снизилась с 1 по 4 месяц наблюдения. Это показало, что необходим длительный оптимальный режим гигиены полости рта для любого улучшения гистологической картины. Тем не менее, даже после 6 месяцев контролируемой гигиены полости рта, инфильтрат в отдельных участках все еще присутствовал.
В то время как численная плотность лимфоцитов внутри инфильтрата значительно снизилась с 18,4% до 5,6%, после 6 месяцев тщательной гигиены полости рта, численная плотность фибробластов увеличилась значительно, с 57,7% до 71,0%. Это явно отразилось на положительном результате лечения. Однако следует признать, что даже во время этого 6-месячного периода оптимальной гигиены полости рта, численная плотность полиморфноядерных лейкоцитов оставалась относительно стабильной, варьируя с 20,6% до 17,7%. Это, в свою очередь, означает, что у людей статус клинически здоровой десны, даже в течение длительного периода времени, всегда гистологически характеризуется небольшим воспалительным клеточным инфильтратом.
Это указывает на важность полиморфноядерных лейкоцитов, которые играют существенную роль для физиологических (не патологических) процессов. Совсем недавно, в материалах биопсии человека из клинически здоровых участков пародонта были идентифицированы B-клетки памяти, прилегающие к соединительному эпителию. Это указывает на роль В-клеток памяти в поддержание гомеостаза.
Таким образом, термин «первоначально клиническое здоровье» представляет собой редкую, но реалистичную картину, т.е. отсутствие потери прикрепления, отсутствие кровотечения при зондировании (BoP), отсутствие показателей зондирования> 3 мм, отсутствие гиперемии, отека, нагноения.
Следует признать, что это состояние связано с физиологическим иммунным ответом, а не патологическим воспалением. Термин клинически здоровый должен относиться к тканям, которые демонстрируют отсутствие или очень низкий уровень клинических показателей воспаления, таких как BoP и воспалительных маркеров в десневой жидкости. В этом обзоре не рассматриваются маркеры десневой жидкости в области здорового или пораженного пародонта, так как анализ десневой жидкости обычно нецелесообразно применять в клинической практике в настоящее время в связи с необходимостью специализированного оборудования.
Пародонтальное здоровье, базовые определения
На данный момент нельзя считать заболевания пародонта простыми бактериальными инфекциями. Скорее, это сложные патологические процесс многофакторного характера с участием сложного взаимодействия между поддесневой микрофлорой, иммунными и воспалительными реакциями организма хозяина и изменяющимися факторами окружающей среды. Таким образом, здоровье пародонта не следует рассматривать исключительно в контексте степени образования зубной бляшки и контроля за ней, акцент же следует сделать на комплексном анализе всех факторов, связанных с возникновением заболевания, восстановлением и поддержанием здоровья. Определяющими факторами здоровья пародонта являются 3 ключевые категории, а именно: микробиология, организм хозяина и факторы окружающей среда. Поскольку многие из этих факторов напрямую связаны с заболеваниями десен, ассоциированные с зубной бляшкой, в данной статье мы будем рассматривать только клинические показатели клинического здорового пародонта.
Важность признания таких важных показателей здоровья и болезней пародонта как контролируемые и неконтролируемые, предрасполагающие и модифицирующие факторы, нельзя недооценивать, их оценка для каждого пациента имеет решающее значение при достижении и поддержании клинического пародонтального здоровья. В данном контексте, предрасполагающими факторами считаются любые условия и обстоятельства, которые способствует накоплению зубного налета (например, анатомия зуба, его положение, реставрации). Модифицирующими факторами считают любое условие, которое способно изменяет способ, которым организм реагирует на скопление поддесневой бляшки (например, курение, системные заболевания, прием лекарств). Пороговые значения, при которых эти факторы контролируются, а когда они не могут контролироваться полностью, еще будут обсуждаться более подробно и требуют детальной проработки, но уже сейчас понятно, что многие факторы можно отнести к контролируемыми (например, удаление ретенционных пунктов на поверхности зуба, прекращения курения, контроль диабета), в то время как другие к таковым отнести нельзя (например, генетическая предрасположенность, иммунный статус, прием обязательных лекарственных препаратов).
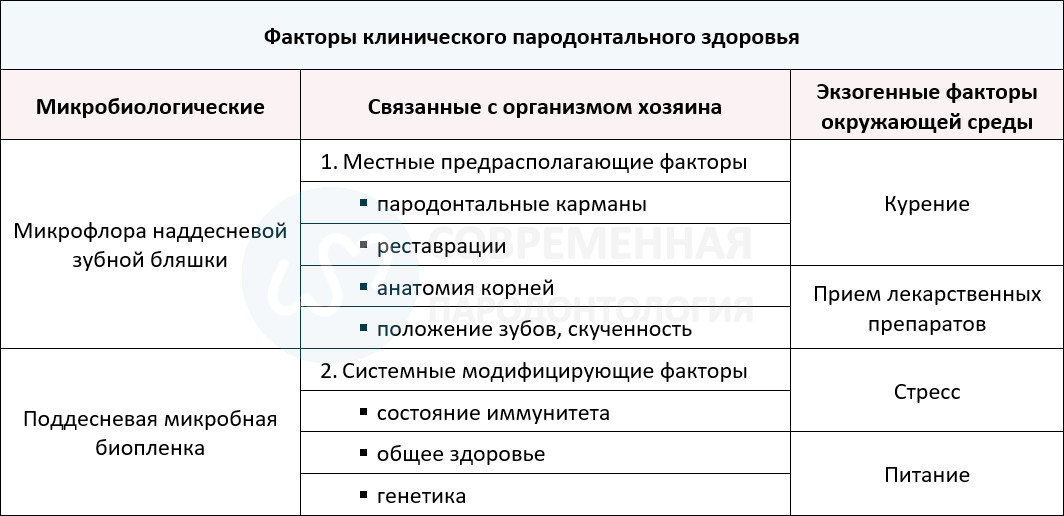
Зубная бляшка и пародонтальное здоровье. Поддесневая биопленка
Бактериальный состав поддесневой биопленки, ассоциированный с гингивитом и пародонтитом, являются результатом динамического взаимодействия с их микроокружение. В общем, микробный состав представляет собой комбинацию симбиотических организмов, которые сосуществуют в относительной гармонии. Однако, если окружающая среда изменится, либо в результате воспаления в тканях десны, либо в результате других, пока еще определённых процессов в биопленке, состояние дисбактериоза может привести к росту более вирулентных микроорганизмов, с последующим обострение воспаления в тканях пародонта. Таким образом, гингивит можно считать относительно неспецифическим воспалительным ответом на неспецифическую поддесневую микрофлору. В результате воспаление и развитие пародонтита напрямую связано с изменениями в составе микробиоты и появлении нескольких предполагаемых патогенов, ведущих к повышенному повреждению тканей хозяина. Таким образом, для пародонтального здоровья, которое должно быть достигнуто или сохранено, важно переориентировать состав поддесневой микробиоты на тот, который соответствует здоровой десне.
Гигиена полости рта
Хорошая гигиена полости рта всегда считалась базой пародонтального здоровья. Обычно это достигается сочетанием хорошей личной и регулярной профессиональной гигиеной полости рта. Нужно помнить, что на счет зубной бляшки приходится только 20% прямого риска развития пародонтита, именно поэтому не следует забывать, что оставшиеся 80% приходятся на прямые, косвенные и модифицирующие факторы риска. Гигиена полости рта остается наиболее важным фактором в достижении и сохранении здоровья пародонта, но в тоже время она не должна быть единственной в центре внимания. Дополнительные факторы риска также должны быть рассмотрены в стремлении к достижению или поддержанию здоровья пародонта
Показатели клинически здорового пародонта
В первоначальном виде здоровый пародонт определяется отсутствие гистологических признаков воспаления и отсутствием признаков анатомических изменений в тканях. Однако, следует признать, что у большинства (если не всех) взрослых это маловероятно.
Таким образом, термин клинически здоровый пародонт должен включать как отсутствие (или очень незначительное присутствие) клинического пародонтального воспаления либо на анатомически неповрежденном либо на редуцированном пародонте. Кроме того, понятие клинического здоровья должно быть распространено на пациентов, которые имели заболевание пародонта (гингивит или пародонтит), подверглись лечению, а затем возвратились в состояние клинического здоровье или при неповрежденном пародонте (в случае гингивита) или при редуцированном (в случае пародонтита).
Кровоточивость при зондировании
Лучше всего оценивать здоровье или наличие воспаление тканей десны, фиксируя индекс BoP. Кровоточивость при зондировании следует понимать как кровотечение корональной части маргинальной десны, вызванное приложением определенного давления на боковую стенку десневой борозды или пародонтального кармана. Это явление отражает наличие микроизъязвлений внутренней выстилки борозды. Однако BoP обычно измеряют как кровотечение, вызванное приложением зонда к дну борозды /кармана. В большинстве исследований с использованием BoP в качестве клинического параметра последнее определение считается наиболее приемлемым. С точки зрения гистологии ткани десны были оценены также применительно к индексу BoP. Участки, которые кровоточат после зондирования при легком давлении, приложенном к тканям (0,25 Н), связаны со значительным увеличением доли клеток по массе и снижением количества коллагена соединительной ткани, но без увеличения количества сосудов или величины их просвета, что оправдывало бы тенденцию к кровотечению.
Более того, клинические и гистологические данные свидетельствуют о том, что кровотечение является более ранние признаки гингивита, чем визуальные признаки воспаления (гиперемия и отек).
Очевидно, что BoP может быть вызвано травмой тканей, при использовании пародонтального зонда. Следовательно, давление инструмента, которое применяется по отношению к тканям (дно борозды/ кармана) при оценке BoP должно быть недостаточным для создания травмы; но должно быть достаточным, чтобы спровоцировать кровотечение ткани, если имеется повышенная хрупкость кровеносных сосудов, возникшая в результате воспаления. Было продемонстрировано, что BoP вызванные давлением, превышающим 0,25 Н, приводят к ложноположительным данным. Постепенно увеличивая давление на 13% было отмечено кровотечение на участках, где оценивался данный показатель. Ранее ретроспективное исследование оценило прогностическую ценность BoP. Сравнивались данный по этому показателю у пациентов, которым проводилась оценка индекса на определенных участках пародонта на повторных визитах, чтобы оценить риск потери тканей пародонта в течении поддерживающей терапии, проводимой после базовой терапии.
Результаты показали, что участки с зондированием ≥5 мм имели значительно более высокую частоту BoP. Участки, где фиксировалась кровоточивость на 4 визитах из 4 имели на 30% больше шансов потери тканей пародонта. Это значение уменьшилось до 14% при наличии BoP при 3 из 4 посещений, и до 6% — при 2 из 4 посещений, до 3% с заболеваемостью — при 1 из 4 посещений и, наконец и до 1,5% без кровоточивости на всех посещениях. Расчеты чувствительности и предсказуемости показали, что BoP — это ограниченный, но полезный прогностический индикатор, применяемый для мониторинга состояния тканей пародонт после активной терапии. Последующие исследования определяли прогностическую ценность отсутствия кровоточивости как показателя стабильности пародонта. Хотя положительная прогностическая ценность осталась довольно низкой при повторной оценки BoP (≤30%), отрицательное значение в тех же исследованиях было почти 100%. Это продемонстрировало, что отсутствие BoP при повторных осмотрах представляло собой здоровье тканей пародонта и было очень надежными индикатором стабильности. Следовательно, с клинической точки зрения, отсутствие BoP указывает на клинически здоровый пародонт. Эти результаты впоследствии были подтверждены в ходе других исследований, изучающих применение индекса кровоточивости в качестве клинического показателя для оценки прогрессирования заболевания или стабильности пародонта. Поскольку отсутствие кровоточивости при зондировании с силой 0,25 Н указывает на состояние здоровья пародонта (с отрицательным прогностическим значением от 98% до 99%), этот клинический параметр представляется наиболее надежный индекс для мониторинга состояния тканей пародонта в повседневной практике. Некровоточащие участки можно считать клинически здоровыми и устойчивыми.
Было бы логично предположить, что положительный результаты пародонтологического лечения у пациентов, достигают в том случае, если отсутствует кровоточивость при мягком зондировании.
Поскольку различные факторы, такие как размер зонда, его углы и приложенное давление, может повлиять на оценку, необходимо стандартизировать BoP определив уровень силы (давление на ткань), предпочтительно не превышающий 0,25 N.
Многоуровневый анализ 601 взрослого пациента показал, что BoP в равной мере зависит от различных зоноспецифических факторов (глубины зондирования, групповой принадлежностью зуба и их особенностями) и от параметров, связанных с самим пациентом (например, пол и курение). Хотя степень тяжести и выраженность кровоточивости десны часто связаны со степенью бактериального обсеменения, отмечаются и другие факторы, которые могут привести к увеличению кровотечения десны. Например, дефицит витамина С или прием аспирина могут вызвать значительное кровотечение десны через механизмы, которые не связаны с накоплением зубной бляшки.
В недавнем ретроспективном исследовании 445 пациентов, находящихся на поддерживающей терапии в течение по меньшей мере 5 лет, увеличение средних значений BoP у пациентов на поддерживающей пародонтальной терапии были связаны с тяжестью заболевания и пародонтальной нестабильностью независимо от статуса курения; курильщики в тоже время продемонстрировали более низкий средний BoP, связанный с увеличением остаточной глубины зондирования.
Стандартизация пародонтального зондирования
Характеристики идеального пародонтального зонда имеют центральное значение для определения пародонтального здоровья. Необходимо разработать единый международный зонд, чтобы не только измерение зонда было согласованным, но и сила зондирования стандартизировалась до 0,25 Н. Таким образом устраняя получение ошибочных данных BoP, вызванных слишком большим давлением, а также ненужные кровотечения в результате травмы. Эта важная проблема обсуждается более подробно в соответствующем заключении рабочей группы Trombelli and Tatakis.
Глубина пародонтального зондирования
Хотя на первый взгляд кажется очевидным, что мелкие карманы соотносятся со здоровьем, а глубокие с заболеванием пародонта, есть достаточно доказательств, указывающие на то, что это не всегда так. Например, глубокие карманы могут оставаться стабильными и невоспаленными, особенно если поддерживающая терапия проводится регулярно в течение очень длительного промежутка времени. Таким образом, глубокие карманы могут быть так называемыми здоровыми карманами. Важно отметить, что после успешного лечения, на отдельных участках может возникнуть рецидив воспаления, несмотря на то, что большая часть зубного ряда остается в хорошем состоянии и находится в состоянии относительного здоровья. Это указывает на то, что среднее значения таких клинических параметров, таких как глубина зондирования, уровень прикрепления и высота сохраненной костной ткани не являются адекватными индикатором для участков, которые могут быть повторно инфицированы и там, где могут случиться рецидив заболевания. Таким образом, определение глубины зондирования или определение потери уровня прикрепления не должны использоваться самостоятельно в качестве доказательства здоровья или болезни тканей пародонта. Их следует рассматривать в сочетании с другими важными клиническими параметрами, такими как BoP, а также анализом модифицирующих и предрасполагающих факторов. Это подчеркивает, как указано выше, что наиболее важным показателем заболевания является клиническое доказательство наличия воспаления, и что исторические сложившиеся параметры болезни, такие как увеличение глубины зондирования или потеря прикрепления и убыль кости, могут иметь гораздо меньшее значение в контексте пародонтального здоровья на редуцированном пародонте.
Пародонтальное здоровье и его рентгенологические особенности
Рентгенологическая оценка является важным компонентом клинической оценки тканей пародонта. Рентгенологические особенности нормального, анатомически неповрежденного пародонта включают неповрежденную кортикальную пластинку (как латерально, так и на альвеолярном гребне), отсутствие доказательств потери костной массы в областях фуркации и наличие в среднем расстояния 2 мм от самой корональной части альвеолярного гребня до цементно-эмалевого соединения (CEJ). Это расстояние у здоровых людей может варьироваться от 1,0 до 3,0 мм. Важно отметить, что такие факторы, как возраст пациента, тип зубов, выраженность углов и стираемости могут повлиять на значение этого расстояния. Именно поэтому следует соблюдать осторожность при оценке этого показателя как меры здоровья пародонта.
В то время как периодонтальное пространство с также оценивается рентгенографически, оно может варьироваться и не является важным показателем здоровья.
При развитии пародонтита неизбежно происходит разрушение альвеолярной кости по причине воспалительного процесса. Таким образом, клиническое пародонтальное здоровье на редуцированном пародонте не может быть определено только с использованием рентгенограммы. Ведь она дает информацию только о уже случившейся потери костной ткани и имеет значение для оценки прогрессирующей потери кости.
Подвижность зубов
Клиницисты часто оценивают состояние зуба, оценивая его подвижность. Поскольку зубы не являются анкилозированными или остеоинтегрированными, как и имплантаты, но при этом укреплены в альвеолярной кости сетью коллагеновых волокон, они обладают определенной физиологической подвижностью. Подвижность обычно оценивается как амплитуда смещения коронки зуба , возникающая в результате применение определенной силы. Величина этого движения используется для различения между физиологической и патологической подвижность зубов, значение до 0,2 мм считается физиологическим. В зубах с невоспаленным пародонтом существует 2 фундаментальных гистологических фактора, которые определяют подвижность зубов: 1) высота пародонтальной поддерживающей ткани и 2) ширина пародонтальной связки. В ситуации клинического здоровья повышенная подвижность зубов с расширением периодонтальной связки, скорее всего, связана с наличием окклюзионной травмы. Кроме того, увеличенная подвижность зуба не может использоваться в качестве признака заболевания для зуба с редуцированным, но здоровым, пародонтом. Такая повышенная мобильность может постоянно увеличиваться из-за уменьшения пародонтальной поддержки, однако пародонт может быть полностью здоровым. Если высота поддерживающих тканей уменьшена, но ширина связки не изменена (приблизительно 250 мкм), следует понимать, что амплитуда корневой подвижности корня внутри оставшегося пародонта такая же, как и для зуба с нормальной высотой пародонтальной опоры.
Следовательно, так называемая гипермобильность пародонтологически здоровых зубов, с уменьшенной поддержкой, но при сохранении нормальной ширины периодонтальной щели, должна рассматриваться как физиологическая подвижность.
Повышенная подвижность зубов из-за расширения периодонтальной щели является результатом одно- или много направленных сил, действующих к коронке зуба. Эти силы достаточно сильные и действуют часто, вызывая резорбцию стенки альвеолярной кости в зонах давления. В серии контролируемых исследованиях на животных в зубах со здоровым пародонтом, альвеолярная резорбция приводила к повышенной подвижности зубов, но без потери прикрепления соединительной ткани, независимо от высоты поддерживающей кости.
Поскольку продемонстрированная потеря альвеолярной кости была обратимой и прекращалась после действия приложенных сил, было заключено, что повышение подвижности в результате расширения периодонтальной связка представляет собой физиологическую адаптацию к изменяемой функции, а не признак патологии. Следовательно, подвижность зубов не рекомендуется использовать в качестве признака, характеризующего состояние здоровья или болезни.
Пародонтальное здоровье и цели лечения пораженного или редуцированного пародонта
Поддержание пародонтального здоровья на протяжении всей жизни без каких-либо неблагоприятных изменения крайне желательно, но вместе с этим нужно признать, что это маловероятно для большей части людей.
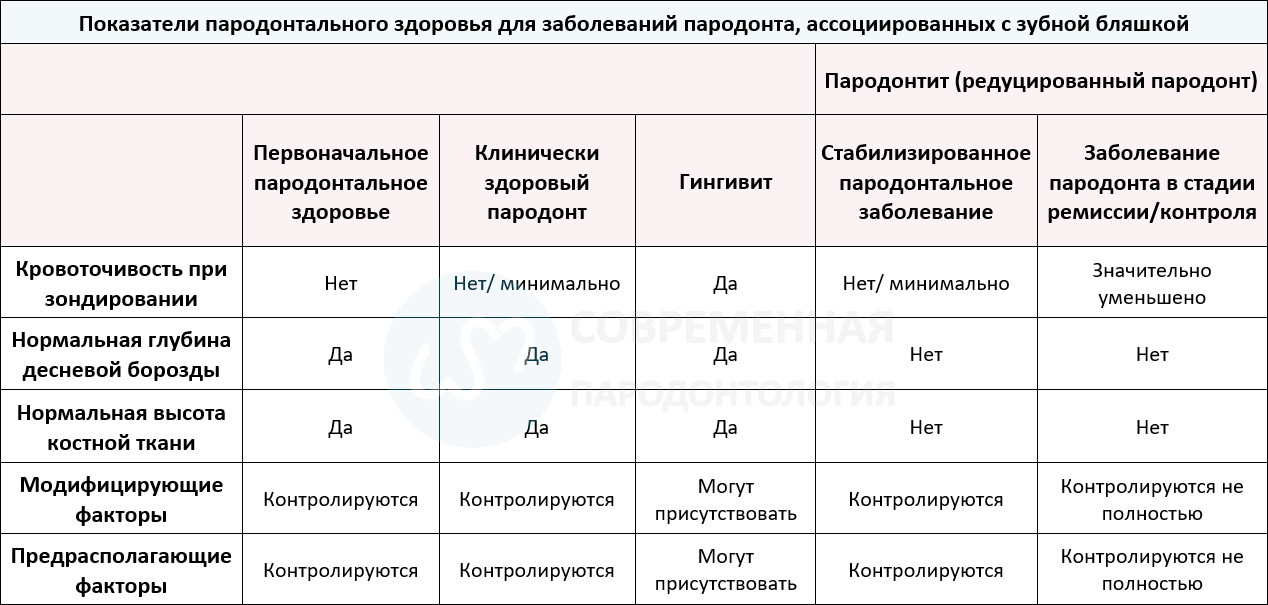
В таблице представлены данные по основным состояниям пародонта и ожидаемым результатам (последствиям) в сравнении с пародонтальным здоровьем в контексте интактного и редуцированного пародонта. При лечении гингивита невозможно вернуться к первоначальному пародонтальному здоровью; восстановление же до полного клинического здоровья (отсутствие кровоточивости и анатомической потери структур пародонта) ожидается после удаления биопленки и зубных отложений, и поддержания приемлемого уровня гигиены полости рта, а также поддерживающей терапии.
При лечении пародонтита, который по определению проявляется как потеря поддерживающих пародонтальных структур (потеря прикрепления и костной ткани), восстановление уровня прикрепления и уровня кости считается маловероятным исходом на большинстве пораженных участков. При этом терапевтические цели такого лечения сводятся к контролю прежде всего местных и модифицирующих факторов, подразумевающих минимизацию воспаления и стабилизацию прикрепления и уровня костной ткани. Поэтому для значительной части пациентов проблему здоровья пародонта следует рассматривать в контексте возвращения к клиническому здоровью от имеющегося заболевания (гингивита или пародонтита).
Согласно последним эпидемиологическим данным, гингивит поражает до 95% населения Северной Америки, хронический пародонтит 60% — 65% в возрасте 65 лет и старше. Хотя некоторое отклонение следует ожидать в разных сообществах и странах, все же эти цифры будут относительно точными для большинства населения во всем мире.
В контексте нашего нынешнего многофакторного понимания характера заболеваний пародонта (ассоциированных с зубной бляшкой), снижение воспаления и улучшение клинического здоровья для редуцированного пародонта может быть достигнуто на 2 уровнях, а именно: стабилизация процесса и ремиссия/ контроль. Эти два варианта состояния можно достигнуть в результате лечения относительно восстановления здоровье пародонта в его редуцированном состоянии.
Стабилизированное заболевание пародонта определяется как состояние, в котором пародонтит успешно вылечен посредством контроля местных и системных фактор, приводящего к минимальной кровоточивости при зондировании, оптимальным улучшениям в глубине зондирования и уровню прикрепления, а также к отсутствию прогрессирующей убыли костной ткани. Основные признаки успешного пародонтального лечения подробно описаны выше в отношении BoP, глубины зондирования, и уровня клинического прикрепления. Кроме того, важен контроль изменения таких модифицирующих факторов, как сокращение ежедневного курения и контроль диабета. Во многом достижение стабильности заболеваний пародонта можно считать важным прогностическим фактором.
Пародонтальная ремиссия/ контроль определяется как период в течение болезни, в течение которого лечение привело к сокращению (хотя и не полному разрешению) воспаления и некоторое улучшение в глубине зондирования и уровню прикрепления, при этом отсутствует оптимальный контроль локальных или системных факторов. Это может быть приемлемым результатом лечения для пациентов с неконтролируемыми факторами риска.
Действительно, для многих хронических заболеваний (например, диабет, сердечно-сосудистые заболевания, гиперлипидемия и ревматоидный артрит), ремиссия в таком случае очень важна и основана на концепция «лечение как движение к цели».
Это парадигма лечения, которая использует конкретные и четко определенные критерии результатов лечения для мониторинга и контроля клинических признаков и симптомов заболевания, направлена на достижение состояния предполагаемого (условного) здоровья. Для пациентов с многолетним болезни и/ или неконтролируемые факторами, например курение или диабет, низкая активность болезни может быть приемлемой терапевтической целью. Таким образом, определение ремиссия/ контроль болезни связано с достижением других критериев (отличающихся от тех, которые имеются относительно стабилизации заболевания). Эти факторы свидетельствуют об улучшении состояния тканей пародонта (относительно базового статуса), при этом не достижение их может быть связано с прогрессированием потери прикрепления.
Если концепция ремиссии/ контроля заболевания принимается как цель лечения для терапии болезней пародонта, то само лечение будет двигаться от протокола, основанного исключительно на биопленке к более целостной, основанной на воспалении модель. Важно отметить что эта модель не уменьшает важность пародонтального микробиома, но переориентирует внимание на воспалительные процессы в борьбе с инфекцией и продолжающемуся разрушению тканей пародонта.
Эта модель требует, чтобы ставшие уже традиционными показатели пародонтита (такие как уровень прикрепления, глубина зондирования ли потеря костной ткани) были воспалительными маркерами (уровень воспаления пародонта, воспалительные медиаторы в десневой жидкости). Не менее важно учитывать системные факторы риска (например, диабет, курение). Эту совокупность важно учитывать при оценке результатов лечения пародонтита, чтобы ответить на вопрос был ли положительный ответ на лечение и соответствует ли он движению к пародонтальному здоровью и стабильности. Таким образом, конкретные измеримые биологические и клинические результаты должны быть определены в качестве основы для оценки периодонтальное здоровье, основанное в основном (но не исключительно) на воспалительном ответе.
Выводы
Существует 4 уровня пародонтального здоровья, в зависимости оттого, имеет ли пародонт нормальный уровень прикрепления и уровень костной ткани или редуцированные поддерживающие структуры, имеется ли возможность контролировать модифицирующие факторы, а также относительно результатов лечения. Эти 4 уровня включают
- первоначальное пародонтальное здоровье, определяемое как полное отсутствие клинического воспаления, физиологический иммунный контроль за пародонтом с неизменёнными поддерживающими структурами поддержкой (без потери прикрепления или костной ткани). Состояние первоначального пародонтального здоровья не может наблюдаться клинически
- клиническое пародонтальное здоровье, характеризующееся отсутствием или минимальным уровнем клинического воспаления в пародонте с нормальным пародонтальной поддержкой
- стабилизированное пародонтальное заболевание с редуцированным пародонтом
- ремиссия/ контроль пародонтальной болезни редуцированным пародонтом
Стабилизация и ремиссия дифференцируются на основе способности контролировать модифицирующие факторы и терапевтического ответа. Стабильность характеризуется минимальными воспаления и оптимальным терапевтического ответа, с контролем факторов риска. Это основная цель лечения пародонтита. Для пациентов, у которых невозможно полностью контролировать модифицирующие и предрасполагающие факторы, ремиссия / контроль могут быть более реалистичными достижимыми терапевтическими целями. Ремиссия/ контроль характеризуется значительным снижением воспаления и некоторым улучшением других клинических параметров, а также стабилизацией прогрессирования заболевания.
В идеальном случае восстановление стабильности пародонта должно быть основной целью лечения. Она может быть достигнута путем борьбы с воспалением и инфекцией, уменьшением действия факторов риска. Ремиссия / контроль достаточно четкая цель, основанная на доступных научных доказательства, низкая активность болезни может быть приемлемой альтернативой терапевтической цели, особенно при длительно текущих общих заболеваниях.
По материалам Niklaus P. Lang, P. Mark Bartold «Periodontal health», 2017
