Классификация пародонтита тесно связана с недавно принятой новой системой классификации заболеваний пародонта. Формы, ранее называвшиеся «хроническими» и «агрессивными», теперь объединены в одну категорию — «Пародонтит». Диагностика основывается на многомерной схеме, включающей определение стадии и степени заболевания.Стадия отражает степень тяжести болезни, определяемую при обследовании, и предполагаемую сложность лечения.Степень характеризует биологические особенности заболевания, включая:ретроспективный анализ скорости прогрессирования, оценку риска дальнейшего развития, вероятность неблагоприятных исходов лечения, влияние болезни или её терапии на общее состояние здоровья пациента.
Некротические пародонтальные заболевания выделены в отдельную категорию. Их отличают характерные клинические проявления (некроз сосочков, кровотечение, боль) и связь с нарушениями иммунного ответа организма.
Эндо-пародонтальные поражения, представляющие патологическую связь между тканями пульпы и пародонта, проявляются в острой или хронической форме. Классификация основана на клинических признаках и симптомах, которые определяют прогноз и подход к лечению.
Пародонтальные абсцессы определяются как острые поражения, характеризующиеся локальным накоплением гноя внутри десневой стенки пародонтального кармана или борозды, быстрым разрушением тканей и риском системного распространения.
Классификация пародонтита базируется на его определении. Пародонтит — хроническое многофакторное воспалительное заболевание, ассоциируемое с дисбиотическими биопленками и характеризующееся прогрессивным разрушением связывающего аппарата зубов. Его основные признаки включают потерю поддерживающей функции тканей пародонта, проявляющуюся потерей клинического прикрепления (CAL) и рентгенографически оцененной потерей альвеолярной кости, наличием пародонтального кармана и десневого кровотечения.
Пародонтит является серьезной проблемой общественного здоровья из-за его высокой распространенности, а также потому, что это может привести к потере зубов и нарушению функции, отрицательно влияет на функцию жевания и эстетику, является источником социального неравенства и ухудшает качество жизни. Пародонтит является причиной в значительной части отсутствия зубов и жевательной дисфункции, приводит к значительным расходам на стоматологическую помощь и имеет негативное воздействие на общее состояние здоровья.
Согласно последней международно признанной классификации (Armitage 1999), пародонтит подразделяется следующим образом:
- Хронический пародонтит, представляющий собой форму деструктивного пародонтального заболевания, которое обычно характеризуется медленным прогрессированием.
- Агрессивный пародонтит, разнообразная группа выраженных деструктивных форм пародонтита, затрагивающая прежде всего молодых людей, включая состояние, ранее классифицированное как «рано выявляемый пародонтит», и «быстропрогрессирующий пародонтит».
- Пародонтит как проявление системного заболевания, гетерогенная группа системных патологических состояний, которые включают пародонтит как манифестацию какого либо состояния.
- Некротические пародонтальные заболевания – это группа состояний, которые связаны характерным проявлением — некрозом десен или пародонтальных тканей как основной особенностью.
- Пародонтальные абсцессы, клиническая единица с различными диагностическими признаками и требованиями к лечению.
Хотя вышеуказанная классификация являлась работоспособной и широко использовалась и в клинических практиках и в научных исследованиях в пародонтологии в последние 17 лет, схема имеет несколько важных недостатков, включая существенные совпадения/повторения, отсутствие четкой патобиологической основы, базирующейся на различиях между обозначенными категориями, диагностические неточности и трудности с внедрением.
Цели рабочей группы включали пересмотр существующей классификации, включая появившиеся новые знания, имеющие отношение к эпидемиологии, этиологии и патогенезу, которые накопились с момента создания настоящей классификации, и предложение классификации с описанием основных определений. В итоге пять документов были созданы, рассмотрены, и приняты. Первой рассмотрена классификация и диагностика агрессивного пародонтита (Fine et al. 2018); вторая работа была посвящена возрастному распространению потери клинического прикрепления в двух представленных популяциях, в перекрестных исследованиях. (Billings et al.3, 2018); третья — рассматривает данные прогрессирования потери клинического прикрепления исходя из существующих перспективных длительных исследований (Needleman at al.4 2018); четвертый обзор включает диагностику, патобиологию и клинические проявления острого пародонтита (пародонтальные абсцессы, некротические пародонтальные заболевания и эндо-пародонтальные поражения ( Herrera et al.5, 2018); наконец, пятый- посвящен определениям пародонтита (Tonetti et al., 2018).
Рабочая группа рассмотрела, обсудила и согласовала общие выводы пяти документов, которые могут в основном суммироваться следующим образом:
- Противоречивые данные литературы по агрессивному пародонтиту в первую очередь обусловлены тем, что (i) принятая в настоящее время классификация слишком широка, (ii) болезнь не изучалась с момента ее начала, и (iii) имеются малочисленные длительные исследования, включающие многократные временные отрезки наблюдения в различных популяциях. В документе утверждалось, что более четкие определения могут лучше подходить для использования их в современной методологии. Это важно для повышения знаний в диагностике, патогенезе и лечении этой формой пародонтита.
- Несмотря на существенные различия в общей величине потери прикрепления между двумя группами населения, проанализированными Billings et al., предполагая наличие когортных эффектов, были описаны общие закономерности CAL в разных возрастных группах, вместе с этим оценивался вклад рецессии и глубины кармана в величину CAL. Полученные результаты свидетельствуют о целесообразности внедрения эмпирических данных, которые основаны на величинах пороговой потери прикрепления, показывающие несоразмерность тяжести пародонтита к возрасту.
- Среднегодовое изменение уровня прикрепления значительно различаются как внутри, так и между популяциями. Как ни странно, ни возраст, ни пол не имели заметного влияния на изменение CAL, но географическое местоположение было связано с этими различиями. В целом, существующие доказательства не поддерживают и не опровергает дифференциацию форм заболеваний пародонта, основанных на прогрессировании изменения уровня прикрепления.
- Некротические пародонтальные заболевания характеризуются тремя типичными клиническими признаками (некроз сосочков, кровотечение и боль) и связаны с нарушениями иммунного ответа хозяина, которые следует учитывать при классификации этих состояний. Эндо-пародонтальные поражения определяются патологическим связью между пульпой и пародонтом у данного зуба, встречаются либо в острой, либо в хронической форме, и должны классифицироваться в соответствии с признаками и симптомами, которые имеют влияние на их прогноз и лечение (т. е. наличие или отсутствие переломов и перфораций, а также наличие или отсутствие пародонтита). Пародонтальные абсцессы чаще всего встречаются в ранее существовавшем пародонтальном кармане и должны классифицироваться в соответствии с их этиологией. Они характеризуются локализованным накоплением гноя в пределах десневой стенки пародонтального кармана/ борозды, вызывают быстрое разрушение тканей, которое может поставить под угрозу функцию зуба, и связаны с риском системного распространения.
- Система описания случаев пародонтита должна включать три компонента: (а) идентификация пародонтита как заболевания, (б) идентификация определенного типа пародонтита и (c) описание клинической картины и других элементов, которые влияют на лечение, прогноз и потенциально более широкое влияние как на полость рта, так и на системное здоровье в целом. Основа системы описания пародонтита базируется на определении стадии и степени, где стадия пародонтита определяется в зависимости от имеющейся тяжести заболевания, а также сложностью управления болезнью (сложностью в лечении). Степень прогрессирования пародонтита предоставляет собой дополнительную информацию о биологических особенностях заболевания, включая историю болезни и анализ скорости прогрессирования; оценки риска дальнейшего прогрессирования; анализ возможных негативных результатов лечения; и оценка риска того, что заболевание или его лечение может отрицательно сказаться на общем состоянии здоровья пациента.
Во время обсуждения рабочей группой следующие вопросы были сформулированы и рассмотрены с целью разъяснения и обоснования необходимости новой системы классификации пародонтита.
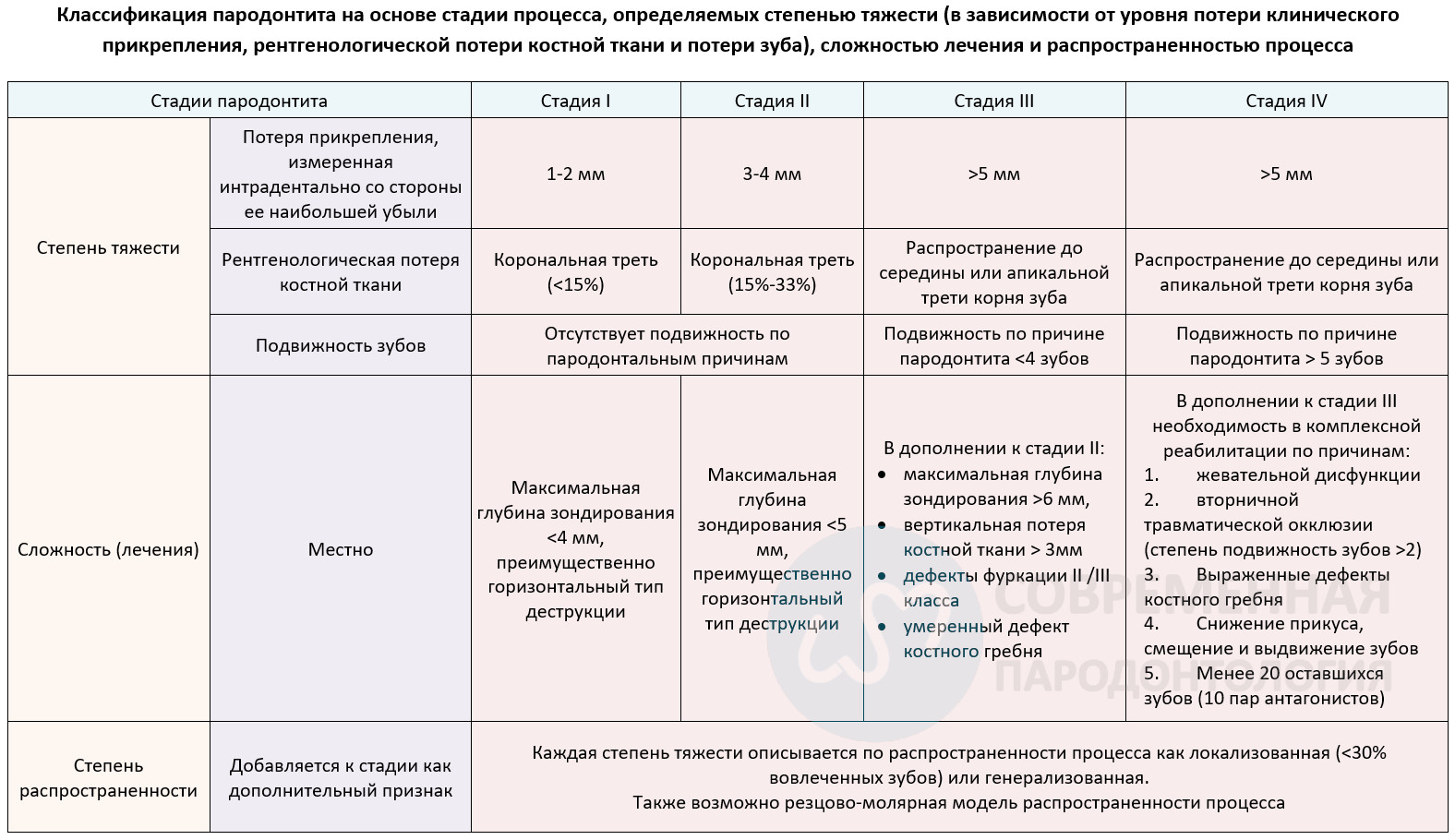
Начальный этап заболевания должен определяться с использованием оценки клинической потери прикрепления (CAL); если это недоступно, следует использовать рентгенографическую потерю кости (RBL). Информация о зубах, которые были потеряны по причине пародонтита — если она доступна — может дополнить информацию о стадии заболевания. Этот этап обязателен даже при отсутствие осложняющих факторов. Они, в свою очередь, могут сдвинуть стадию заболевания на более высокий уровень, например, наличие дефектов фуркации II или III класса переведут процесс на III или IV стадии независимо от значения CAL. Различие между III и IV стадиями основано, прежде всего, на факторах сложности в лечении. Например, высокий уровень подвижности зубов и / или отсутствие боковой группы зубов указывает на наличие стадии IV пародонтита. Для каждого конкретного случая могут присутствовать некоторые (не все) факторы осложняющие лечение, однако, как правило, даже один такой фактор переведет диагноз на более высокую ступень. Следует подчеркнуть, что данные определения являются ориентировочными и должны использоваться на основании здравого клинического суждения, целью которого является постановка наиболее подходящего клинического диагноза.
Для пациентов после проведённого лечения CAL и RBL по-прежнему являются основными факторами. Если фактор(-ы), определяющие изменение диагноза, устраняется в процессе лечения, формулировка диагноза не должна меняться (переходить на более низкую ступень), поскольку исходный фактор сложности всегда должен учитываться на этапе поддерживающей терапии.
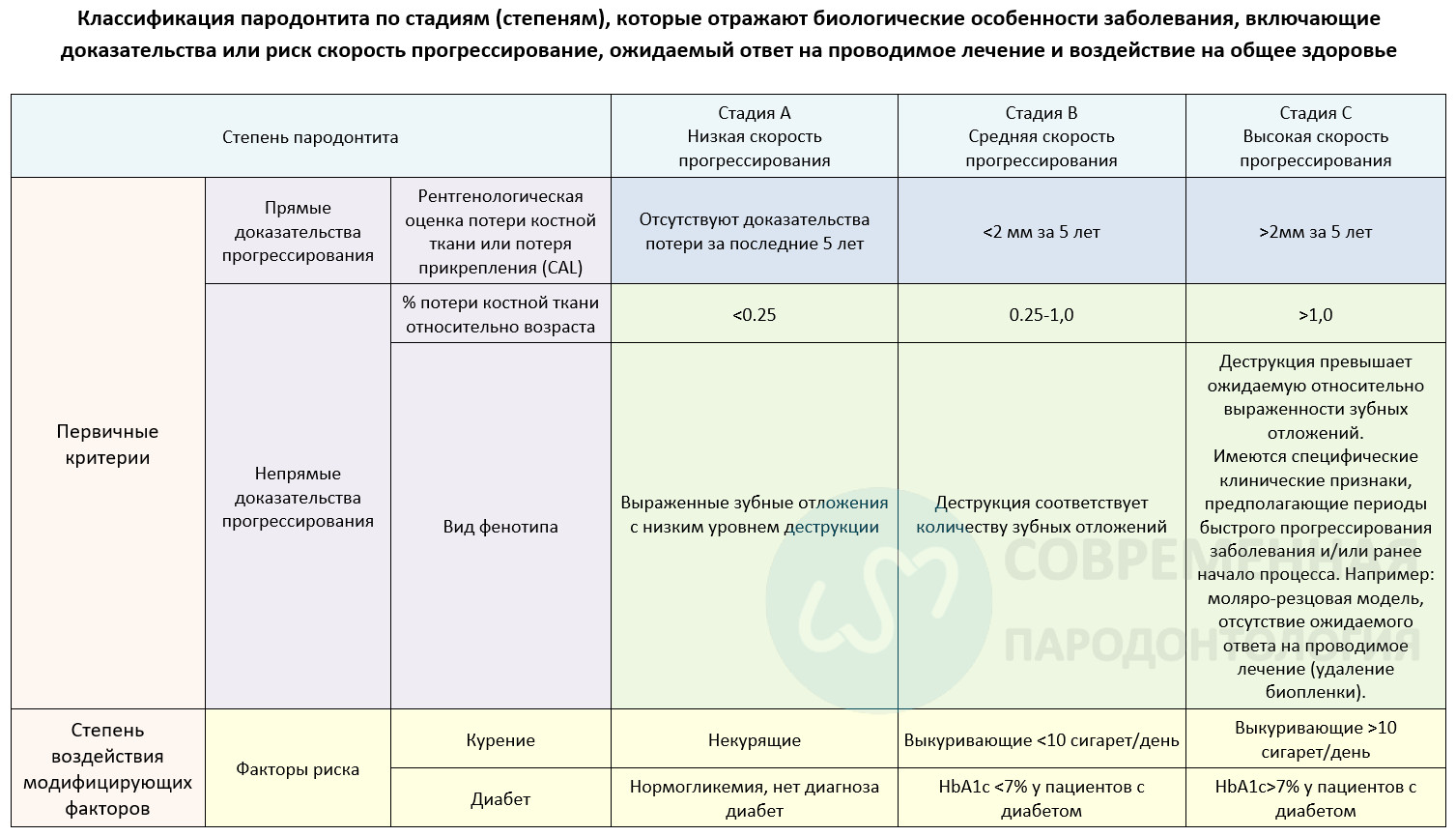
Стадию заболевания следует использовать в качестве показателя скорости прогрессирования пародонтита. Основными критериями являются либо прямые, либо косвенные доказательства прогрессирования. Когда это доступно, используются прямые доказательства; в его отсутствие косвенная оценка производится с использованием оценки костной потери в зависимости от возраста в области наиболее пострадавших зубов или детального анализа случая (рентгенографическая потеря костной ткани, выраженная в процентах от длины корня, поделенная на возраст пациента, RBL/возраст). Клиницисты должны изначально принять за основу класс В и искать конкретные доказательства для перехода к классам A или C, если таковые имеются. После того как факторы будут установлены на основании оценки прогрессирования, прогноз можно модифицировать на основе наличия факторов риска. CAL = потеря клинического прикрепления; HbA1c = гликированный гемоглобин A1c; RBL = рентгенографическая потеря костной ткани.
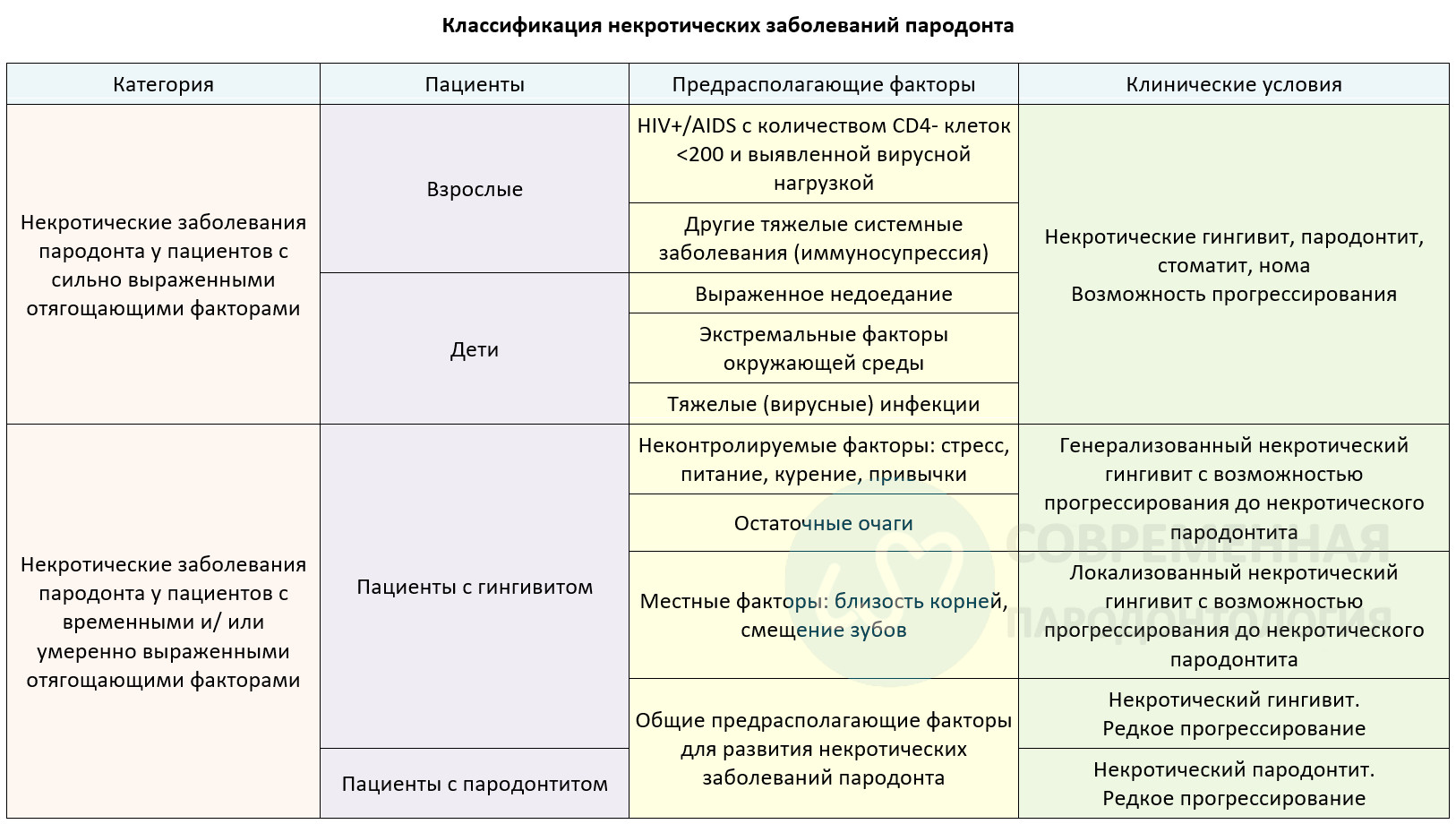
NG — некротический гингивит;
NP — некротический пародонтит;
NS — некротический стоматит.
При оценке факторов питания фиксируется значение средней концентрации ретинола в плазме и сыворотке, общая аскорбиновая кислота, цинк и альбумин заметно снижены или очень выраженный недостаток ретинола в плазме, цинка и аскорбиновой кислоты; а уровни альбумина и кортизола в слюне, а также концентрации кортизола в плазме значительно увеличиваются.
Экстремальные воздействия оцениваются по проживанию в некачественных помещениях, дети подвержены заболеваниям, живут вблизи домашнего скота, имеется плохой уровень гигиены полости рта, ограничен доступ к питьевой воде и имеется плохое санитарное состояние, препятствующее удалению продуктов жизнедеятельности человека/ животных.
Под вирусной нагрузкой понимается: корь, вирусы герпеса (цитомегаловирус, вирус Эпштейна-Барра-1, вирус простого герпеса), ветряная оспа, малярия, лихорадка.
Классификация пародонтита: базовые вопросы
- Каковы основные признаки пародонтита?
Потеря структур тканей пародонта по причине воспаления является первичной особенностью пародонтита. В основном используется порог интерпроксимальной CAL ≥2мм или ≥3мм при ≥2 несмежных участках. Обычно клиницисты подтверждают наличие межпроксимальной потери ткани через рентгенографическую оценку потери костной массы. Клинически значимые описания пародонтита должны включать процент участков, которые кровоточат при зондировании, а также количество и процент зубов с глубиной зондирования (обычно ≥4 мм и ≥6 мм) и зубов с CAL ≥3мм и ≥5мм (Holtfreter et al.). - Какие критерии должны быть в поддержку того, что хронический и агрессивный пародонтит действительно разные болезни (например, этиология, гистология, патофизиология, клиническая картина, другое)?
Различия в этиологии и патофизиологии должны указывать на наличие различных форм пародонтита; вариации клинического проявления сами по себе, то есть распространённость и степень тяжести, не поддерживают концепцию различных заболеваний. - Имеются ли в настоящее время данные о том, что мы должны продолжать различать «Агрессивный» и «Хронический» пародонтит как два разных заболевания?
Существующие данные не подтверждают различия между хроническим и агрессивным пародонтитом, как было определено классификацией 1999 года. Однако, существенное изменение в клиническом представлении имеется по степени и тяжести заболевания относительно возрастного спектра, предполагая, что существуют подмножества пациентов с различными особенностями течения из-за различий в проявлениях и/ или восприимчивости к лечению. - Существуют ли данные, свидетельствующие о том, что ранние формы пародонтита (в настоящее время классифицируется как «агрессивный пародонтит») имеют отчетливую патофизиологию (например, генетический фон, микробиология, ответ хозяина) по сравнению с более поздними формами?
Хотя ранний локализованный пародонтит имеет отчетливую, хорошо известную клиническую картину (раннее начало, проявление на молярах/ резцах, прогрессирование потери прикрепления), специфические этиологические или патологические элементы, которые имеются для этой отдельной картины заболевания, недостаточно определены. Аналогичным образом, механизмы, описывающие генерализованный пародонтит у молодых людей плохо изучены. - Каковы значения среднегодовой потери прикрепления на основе существующих продольных исследований у взрослых?
Метаанализ, включенный в разбираемый документ, показал различия в средней ежегодной потери прикрепления между исследованиями, происходящими в разных географических регионах, но не выявили ассоциации с возрастом или полом. Следует подчеркнуть, что метаанализ средних значений может не выявлять связи из-за потери информации и отсутствие учета как прогрессирования заболевания, так и его регрессии.
Однако подходы, которые моделировали как прогрессирование, так и регрессию CAL, сообщали об отсутствии влияния возраста или курения на прогрессирование, хотя возраст и курение уменьшают регрессию заболевания (например, Faddy et al.). Отдельные исследования, которые не могут быть включены в метаанализ, показали эффекты курения, социально-экономического статуса, предыдущей потери прикрепления, этнической принадлежности, возраста, пола и зубного камня на средние значения ежегодной потери прикрепления. - Как определить, что у пациента пародонтит?
В клиническом контексте пациент является «пародонтологическим», если интропроксимальная CAL выявляется в области ≥2 несмежных зубов или буккально или орально CAL ≥3мм с карманом ≥3мм обнаруживается в ≥2 зубов, но наблюдаемая CAL не может быть отнесена к несвязанным с пародонтитом состоянием: 1) рецессия десны травматического происхождения; 2) зкариес, распространяющийся на область шейки зуба; 3) наличие CAL на дистальной поверхности второго моляра связанное с неправильным расположением или экстракцией третьего моляра, 4) эндодонтическое поражение, входными воротами для котрого был маргинальный пародонт; и 5) вертикальный перелом корня. - Какие формы пародонтита выделены в настоящей классификации?
Основываясь на патофизиологии, выделены три явно отличающиеся формы пародонтита: (A) Некротический пародонтит; (B) Пародонтит как проявление системных заболеваний; (C) Пародонтит.
Дифференциальный диагноз основан на анамнезе и конкретных признаках и симптомах некротического пародонтита, или наличии или отсутствии редких системных заболеваний, которые изменяет иммунный ответ хозяина. Пародонтит как прямое проявление системного заболевания (Albandar et al., Jepsen et al.1) должен соответствовать классификации первичного заболевания по международной системе — классификации заболеваний и связанных с ним проблем со здоровьем (МКБ). Остальные клинические случаи пародонтита, которые не имеют локальных характеристик некротического пародонтита или системных характеристик редких иммунных расстройств со вторичным проявлением в тканях пародонта, следует диагностировать как «пародонтит» и дополнительно охарактеризовать с использованием системы стадий и степеней, которая описывает клиническую картину, а также другие элементы, влияющие на клинический подход, прогноз и оценивает потенциально более широкое влияния как на здоровье полости рта, так и на системное здоровье. - Как пародонтит классифицируется по стадиям и классам?
Отдельный случай пародонтита следует дополнительно охарактеризовать используя простую матрицу, которая описывает стадию и степень прогрессирования болезни. Стадия в значительной степени зависит от тяжести заболевания при осмотре, а также от предполагаемой сложности лечения заболевания и включает описание степени тяжести и распространённости болезни в зубном ряду. Степень (класс прогрессирования) обеспечивает дополнительную информацию о биологических особенностях заболевания, включая анамнез, основанный на анализе скорости прогрессирования пародонтита; оценке риска дальнейшего прогрессирования; анализе возможных отрицательных результатов лечения; и оценке риска того, что заболевание или его лечение может отрицательно сказаться на общем состоянии здоровья пациента. Для полного описания и практической реализации системы были предложены соответствующие оценочные системы и таблицы. - Имеют ли острые пародонтальные поражения характерные признаки по сравнению с другими формами пародонтита?
Пародонтальные абсцессы, поражения при некротических заболеваниях пародонта и острые проявления эндо-пародонтальных поражений, объединяют следующие особенности, которые отличает их от других патологий пародонта: (1) быстрое начало, (2) быстрое разрушение тканей пародонта, подчеркивающее важность быстрого лечения и (3) боль или дискомфорт, побуждающих пациентов обращаться за неотложной помощью. - Имеют ли пародонтальные абсцессы патофизиологические различия по сравнению с другими поражениями пародонта?
Первым шагом в развитии пародонтального абсцесса является бактериальная инвазия или проникновение инородного тела в окружающие пародонтальный карман мягкие ткани. Это ведет к воспалительному процессу, который привлекает полиморфноядерные нейтрофилы и небольшое количество других иммунных клеток. Если опосредуемый нейтрофилами защитный процесс не справляется с локальной бактериальной инвазией или с очищением от инородного тела, может произойти дегрануляция клеток, некроз и дальнейший нейтрофильная миграция, что приводит к образованию гноя, который, если не дренируется, то приводит к формированию абсцесса. Патофизиологически это поражение отличается тем, что низкий уровень рН в абсцессе приводит к быстрому ферментативному разрушению окружающих соединительных тканей и, в отличие от хронического воспалительного поражения, имеет больший потенциал для разрушения тканей, если быстро не удалось приступить к лечению. - Каково определение пародонтального абсцесса?
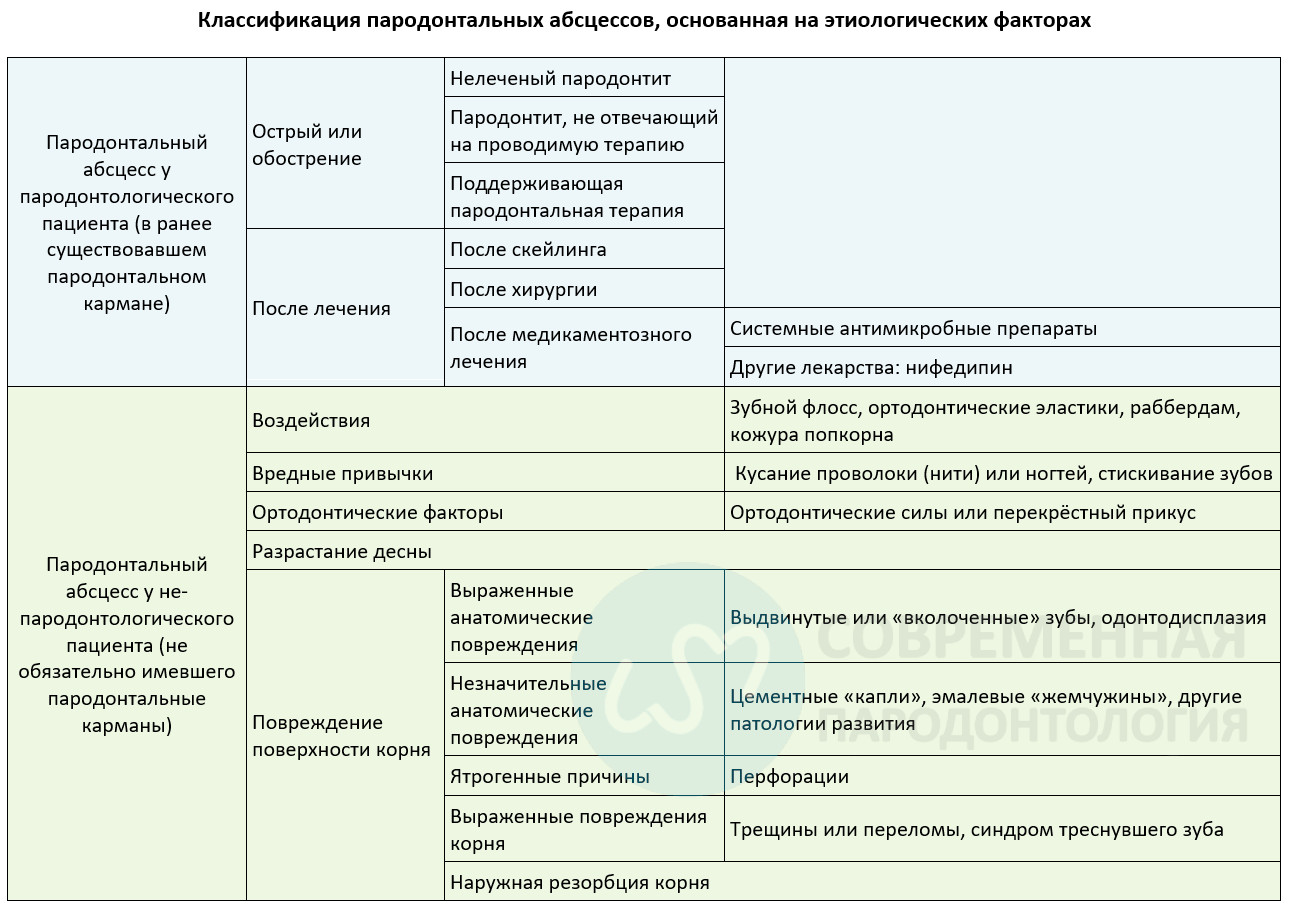
Пародонтальный абсцесс представляет собой локализованное накопление гноя во внутренней десневой стенки кармана/ борозды, что приводит к значительному повреждение ткани. Основные обнаруженные признаки/ симптомы, ассоциированные с пародонтальным абсцессом, могут включать в себя яйцевидное возвышение десны вдоль боковой части корня и кровотечение при зондировании.
Другие признаки/симптомы, которые также могут наблюдаться, включают боль, гноетечение при зондировании, глубокий пародонтальный карман и повышенную подвижность зубов. Пародонтальный абсцесс может развиться в ранее существовавшем пародонтальном кармане, например, у пациентов с нелеченым пародонтитом, при недостаточной поддерживающей терапии или после скейлинга и выравнивания корня или системной противомикробной терапии. Пародонтальный абсцесс, возникающий в ранее здоровых тканях пародонта, обычно ассоциируется с перегрузкой, травмой или вредными привычками. - Некротические пародонтальные заболевания имеют разную патофизиологию по сравнению с другими пародонтальными поражениями?
Да. Некротические поражения десны характеризуются наличием язв внутри плоского эпителия и поверхностного слоя соединительной ткани десны, окруженных неспецифическим острым воспалительным инфильтратом. Были описаны четыре зоны: (1) поверхностная бактериальная зона, (2) богатая нейтрофилами зона, (3) некротическая зоны и (4) зона спирохетальной/бактериальной инфильтрации. Некротические пародонтальные заболевания тесно связаны с ослаблением иммунной системы хозяина следующим образом: (1) хронически, серьезно «скомпрометированные» пациенты (например, больные СПИДом, дети, страдающие от сильного недоедания, экстремальных условий жизни или серьезных инфекций) и могут представлять собой тяжелое или даже состояние, угрожающее жизни; и (2) временно и/ или умеренно «скомпрометированые» пациенты (например, курильщики или состояние стресса у взрослых пациентов). - Каковы определения некротических пародонтальных заболеваний?
Некротический гингивит — это острый воспалительный процесс десневой ткани, характеризующийся наличием некроза/язвы межзубных сосочков, десневым кровотечением и болью. Другие признаки/симптомы, связанные с этим состоянием, могут включать галитоз, псевдомембраноз, региональную лимфаденопатию, лихорадку и повышенное слюноотделение (у детей).
Некротический пародонтит — это воспалительный процесс, характеризующийся наличием некроза/язвы межзубных сосочков, десневым кровотечением, галитозом, болью и быстрой потерей костной массы. Другие признаки/симптомы, связанные с этим состоянием, могут включать лимфаденопатию и лихорадку. Некротический стоматит является тяжелым воспалительным состоянием пародонта и слизистой полости рта, при которых некроз мягких тканей простирается за пределы десны, и обнажение кости может произойти через альвеолярную слизистую оболочку с большими участками остита и образованием костных секвестров. Обычно это происходит у пациентов с серьезными системными заболеваниями. Также сообщалось об атипичных случаях, в которых некротический стоматит может развиться без предварительного появления некротического гингивита/пародонтита. - Эндо-пародонтальные поражения имеют другую патофизиологию по сравнению с другими пародонтальными или эндо поражениями?
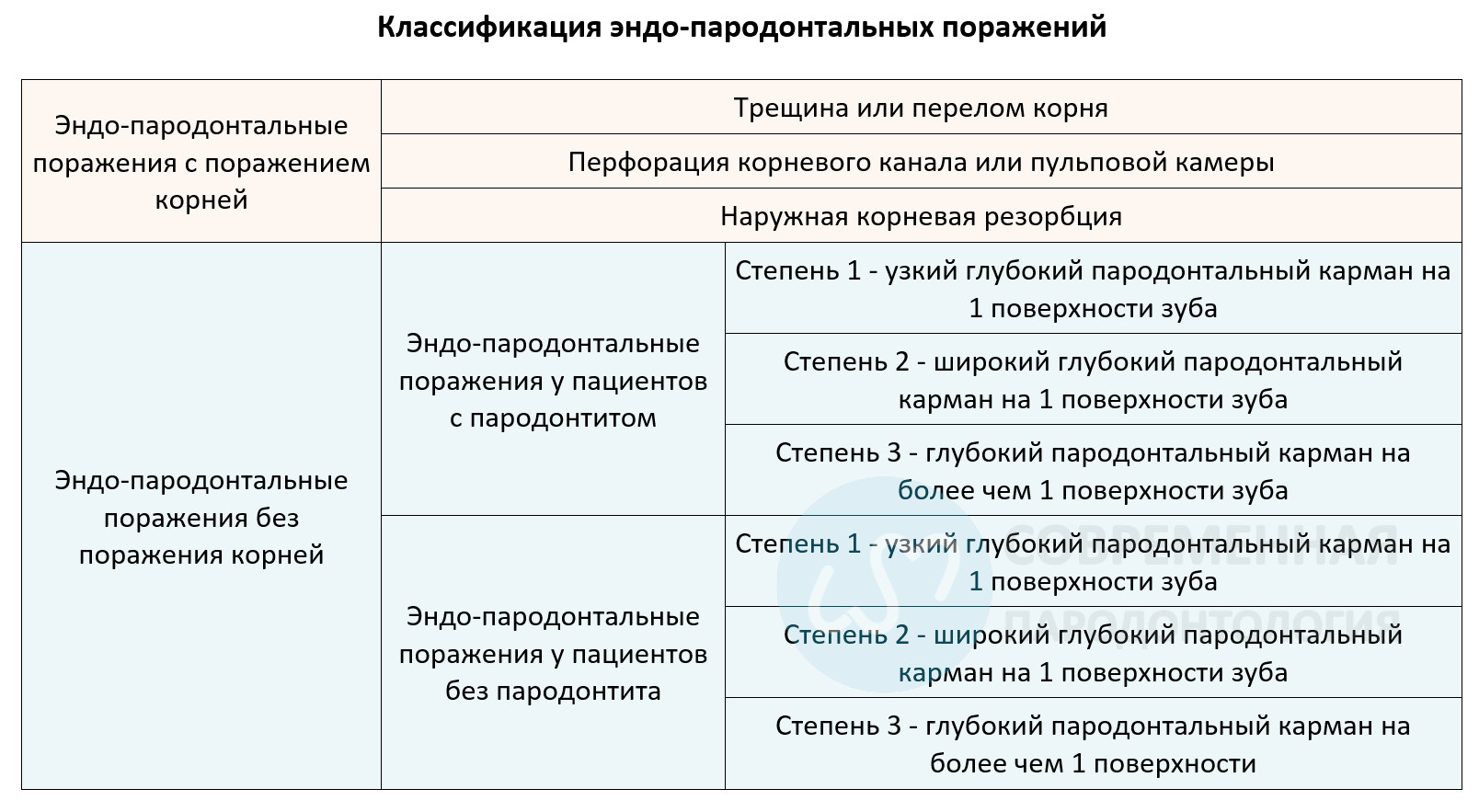
Термин эндо-пародонтальное поражение описывает патологическое сообщение между пульпой и пародонтом у данного зуба, что может быть вызвано кариозным или травматическим поражением, которое поражает пульпу и, вторично, поражает пародонт. А также пародонтальным поражением, которое вторично влияет на корневой канал; или же сопутствующе присутствуют обе патологии. В обзоре не было выявлено различий в патофизиологии между эндо-пародонтальным и пародонтальным поражением. Тем не менее, связь между системой пульпа/корневой канал и пародонтом затрудняет лечение вовлеченных зубов. - Какое определение эндо-пародонтального поражения?
Эндо-пародонтальное поражение проявляется патологической связью между тканями пульпы и пародонта в данном зубе, могут возникать в острой или хронической форме. Основные признаки, связанные с этим поражением, это глубокие пародонтальные карманы, простирающиеся до вершины корня и/или отрицательный ответ на тест жизнеспособности пульпы. Другие признаки/ симптомы могут включать рентгенографические данные о потере костной массы в области апекса или фуркации, спонтанными болями или болью при пальпации/перкуссии, гнойным экссудатом/нагноением, подвижностью зубов, свищом и/или изменениями цвета десны. Признаки, наблюдаемые при эндо-пародонтальных поражениях, связанные с травматическими и/ или ятрогенными факторами, могут включать перфорацию корня, перелом или наружную резорбцию корня. Эти условия резко ухудшают прогноз вовлеченного зуба. - Каковы нынешние ключевые пробелы в знаниях, которые будет способствовать улучшению классификации заболеваний пародонта и их следует рассматривать в будущих исследованиях?
- Разработка более совершенных методологий для более точной оценки изменения мягких и твердых тканей, связанные с прогрессирование пародонтита.
- Определить маркеры, связанные с генетикой, микробной флорой и иммунным ответом хозяина с различными фенотипами пародонта, которые могут отражать начало и прогрессирование пародонтита.
- Расширить существующие эпидемиологические базы данных, включив в них регионы мира в настоящее время не представленные, используя согласованные, стандартизированные методологии. Необходим также сбор и представления подробных данных, связанных с пациентом, полостью рта и пародонтальными вариациями. Открытый доступ к подробным данным такого формата имеет решающее значение для анализа.
- Интеграция многомерных платформ данных (клинических, рентгенографических) для обеспечения системных биологических подходов к изучению пародонтологических и периимплантных заболеваний и состояний.
- Использовать существующие базы данных/разрабатывать новые базы данных, которые будут способствовать реализации, проверке и непрерывному совершенствованию недавно введенной классификации пародонтита.
Источник: «Periodontitis: Consensus report of workgroup 2 of the 2017 World Workshop on the Classification of Periodontal and Peri‐Implant Diseases and Conditions», Panos N. Papapanou et al., 2017
