Данный материал является продолжением статьи «Строение пародонта: анатомия и гистология тканей пародонта. Часть 2».
Строение костной ткани альвеолярного отростка. Макроскопическая картина
Альвеолярные отростки — это части верхней челюсти и нижней челюсти, которые формируют и поддерживают лунки зубов. Альвеолярный отросток простирается от базальной кости челюстей и развивается в период аналогичный развитию и прорезыванию зубов. Альвеолярный отросток состоит из кости, которая образуется как клетками зубного фолликула (для образования собственно альвеолярной кости), так и клетками, независимыми от этого фолликула (для образования альвеолярной кости). Вместе с цементом корня и периодонтальной связкой, собственно альвеолярная кость представляет собой удерживающий аппарат зубов, основной функцией которого является распределение сил, создаваемых, например, при жевании.
На рис. 72 показан поперечный разрез альвеолярного отростка (pars alveolaris) верхней челюсти на уровне средней трети корня зуба. Обратите внимание, что кость, покрывающая прикорневые поверхности, значительно толще в небной части, чем в щечной части челюсти.
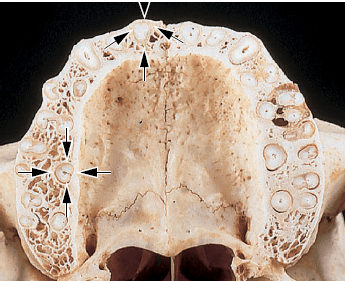
Анатомически стенки лунок (собственно альвеолярная кость; стрелки), а также наружные стенки альвеолярных отростков состоят из кортикальной кости. Область, заключенная между кортикальными костными стенками, заполнена губчатой костью. Таким образом, губчатая кость занимает большую часть межзубных перегородок, но лишь относительно небольшую часть щечной и небной костных стенок. Губчатая кость содержит костные трабекулы, архитектура и размер которых частично определяются генетически, а частично являются результатом сил, которым подвергаются зубы во время функционирования. Обратите внимание, как кость на щечных и небных сторонах альвеолярного отростка варьируется по толщине от одной области к другой.
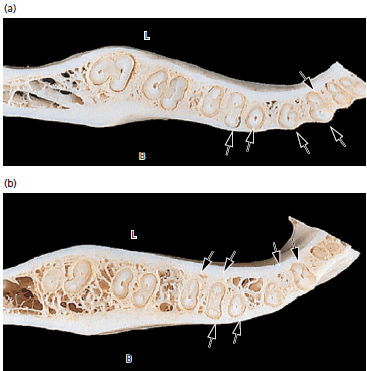
На рис. 73 показаны поперечные срезы альвеолярного отростка нижней челюсти на уровнях, соответствующих корональной (а) и апикальной (b) третям корней. Кость, выстилающая стенку лунки (собственно альвеолярная кость), часто непрерывно связана с компактной или кортикальной костью на язычной (L) и щечной сторонах (B) альвеолярного отростка (стрелки). Обратите внимание, как кость на щечной и язычной сторонах альвеолярного отростка изменяется по толщине от одной области к другой. В резцовой и премолярной областях костная пластинка на щечной стороне зубов значительно тоньше, чем на язычной. В молярной области кость толще в щечной области, чем в язычной.
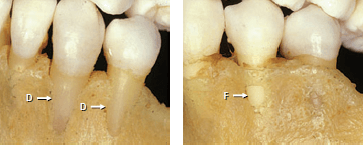
На щечной поверхности челюстей костное покрытие корней иногда очень тонкое или полностью отсутствует (рис. 74). Область без костного покрытия в краевой части корня называется дегисценция (D). Если костная ткань присутствует в коронарной части щечной кости, но дефект расположен более апикально, его обозначают фенестрацией (F). Эти дефекты часто встречаются там, где зуб во время прорезывания смещается из дуги и чаще всего это встречается в области передних зубов. Корень при таких дефектах покрыт только соединительнотканным прикреплением и слизистой оболочкой.
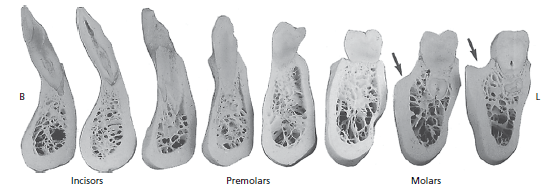
На рис. 75 показаны вертикальные разрезы, проходящие через различные области зубного ряда нижней челюсти. Костная стенка на щечной (B) и язычной (L) сторонах зубов значительно различается по толщине, например, от премоляра до молярной области. Обратите внимание, например, как наличие косой линии приводит к формированию костного выступа (стрелки) на щечной поверхности второго и третьего моляров.
Строение костной ткани альвеолярного отростка. Микроскопическая картина
На рис. 76 показан разрез межпроксимальной перегородки между двумя премолярами. Плотная собственно альвеолярная кость (АBP) обращена к периодонтальной связке двух зубов, в то время как губчатая кость занимает область между собственно альвеолярной костью. Губчатая кость состоит из минерализованной кости (MB) и костного мозга (BМ).
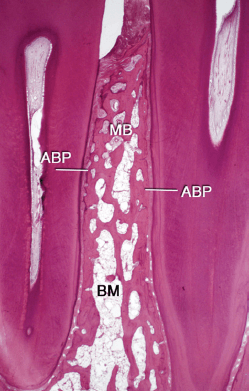
Костная ткань в зоне бифуркации нижнечелюстного моляра (рис. 77) (C, корневой цемент; PDL, периодонтальная связка; MB, минерализованная кость, BM, костный мозг; A, артефакт). Минерализованная кость в зоне бифуркации, а также в области перегородки, состоит из пластинчатой кости (включая окружные пластинки, концентрические пластинки остеонов и интерстициальные пластинки), в то время как костный мозг содержит адипоциты, сосудистые структуры и недифференцированные мезенхимальные клетки. Гидроксиапатит является основным минералом кости.
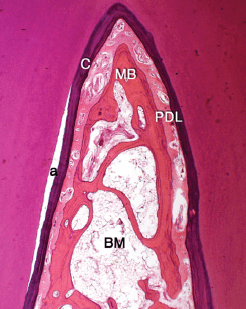
Минерализованная кость (рис. 78), обращенная к периодонтальной связке, собственно альвеолярная кость (АBP) или кость лунки зуба, имеет ширину около 250-500 мкм. Собственно альвеолярная кость состоит из пластинчатой кости, включая окружные пластинки. Расположение собственно альвеолярной кости на этом изображении области бифуркации обозначено стрелками. Альвеолярная кость (AB) является тканью мезенхимального происхождения и не рассматривается как часть подлинного аппарата прикрепления. Как было сказано выше, собственно альвеолярная кость вместе с периодонтальной связкой (PDL) и цементом (C) отвечает за прикрепление между зубом и скелетом в целом. И альвеолярная кости и собственно альвеолярная кость могут в результате измененных функциональных особенностей претерпевать адаптивные изменения.
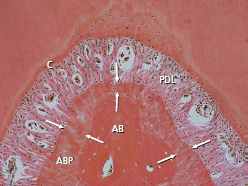
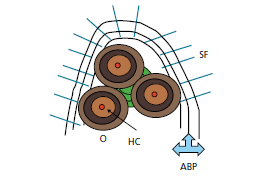
Схематический рисунок 79 иллюстрирует положение твердой ткани в области бифуркации. Пластинчатая кость включает в себя три коричневых остеона (О) с кровеносным сосудом (красным) в центрально расположенном Гаверсовом канале (НС). Интерстициальная пластинка (зеленая) расположена между остеонами (О) и представляет собой старый и частично реконструированный остеон. Собственно альвеолярная кость (АBP) сглаживает пластинки и представлена темными линиями. Волокна Шарпея (SF) входят в собственно альвеолярную кость.
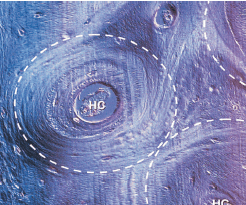
На рис. 80 изображена часть пластинчатой кости. Твердая ткань в этом месте содержит остеоны (белые круги), каждый из которых содержит кровеносный сосуд в Гаверсовом канале (HC). Пространство между различными остеонами заполнено так называемыми интерстициальными пластинками. Остеоны — это не только структурные, но и метаболические единицы. Таким образом, питание костных клеток (остеобластов, остеоцитов, остеокластов) обеспечивается кровеносными сосудами в Гаверсовом канале и сосудами в так называемых каналах Фолькмана.
Гистологический разрез показывает границу между собственно альвеолярной костью (АBP) и альвеолярной костью, включающей остеон (рис. 81). Гаверсов канал (НС) находится в центре остеона. Собственно альвеолярная кость (АBP) содержит волокна Шарпея (полосы), которые в латеральном направлении (слева) проходят в периодонтальную связку.

Остеон содержит большое количество остеоцитов (ОС), которые находятся в лакунах внутри пластинчатой кости (рис. 82). Остеоциты соединяются через канальцы (can), которые содержат цитоплазматические выступы остеоцитов. (HC, Гаверсов канал)
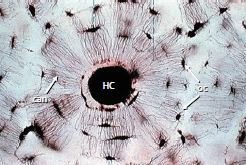
Схематический рисунок 83 иллюстрирует, как остеоциты (ОC), присутствующие в минерализованной кости, также связываются с остеобластами на поверхности кости через канальцы.
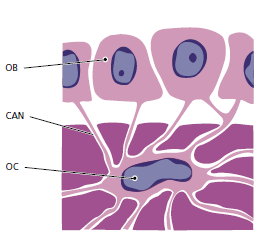
Все активные костеобразующие участки содержат остеобласты (рис. 84). Наружная поверхность кости выстлана слоем таких остеобластов, которые, в свою очередь, организуются в надкостницу (Р), которая также содержит плотно упакованные коллагеновые волокна. На “внутренней поверхности” кости, то есть в костномозговом пространстве, находится эндост (Е), который имеет черты, сходные с чертами надкостницы.
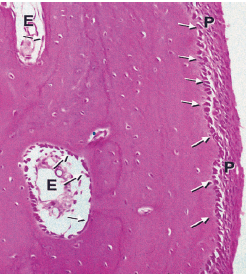
На рис. 85 показан остеоцит, находящийся в лакуне кости. Видно, что цитоплазматические отростки расходятся в разные стороны.
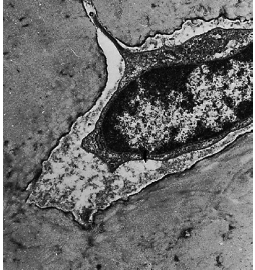
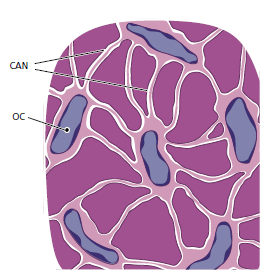
Схематический рисунок 86, показывающий как работают длинные и тонкие цитоплазматические отростки остеоцитов (OC), сообщающиеся внутри канальцев (CAN) в кости. Образующаяся канально–лакунарная система необходима для клеточного метаболизма, обеспечивая диффузию питательных веществ и продуктов жизнедеятельности. Поверхность между остеоцитами, с их цитоплазматическими отростками на одной стороне и минерализованным матриксом на другой, является очень крупным. Было подсчитано, что эта площадь взаимодействия между клетками и матриксом в одном кубическом сантиметре кости, 10 × 10 × 10 см, составляет примерно 250 м2. Эта богатая поверхность обмена служит регулятором, например, уровня сывороточного кальция и сывороточного фосфата через гормональные механизмы контроля.
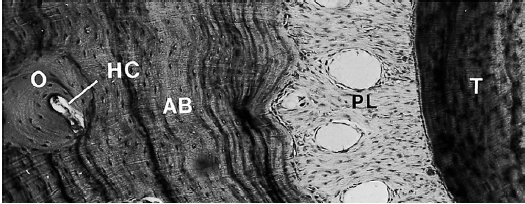
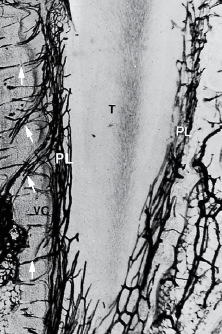
Альвеолярная кость постоянно обновляется в ответ на функциональные требования. Зубы прорезываются и мигрируют в мезиальном направлении на протяжении всей жизни, чтобы компенсировать стираемость. Такое движение зубов подразумевает ремоделирование альвеолярной кости. В процессе ремоделирования костная трабекула непрерывно рассасываются и реформируются, а кортикальная костная масса растворяется и заменяется новой костью. При разрушении кортикальной кости образуются резорбционные каналы за счет пролиферирующих кровеносных сосудов. Такие каналы, которые содержат кровеносный сосуд в центре, впоследствии заполняются новой костью путем образования пластинок, расположенных в концентрических слоях вокруг кровеносного сосуда. Новая Гаверсова система (О) видна на микрофотографии (рис. 87) горизонтального разреза через альвеолярную кость (АВ), периодонтальную связку (PL) и зуб (Т).
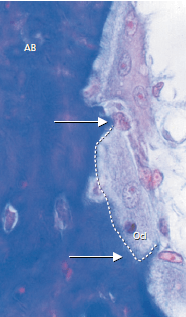
Резорбция кости (рис. 88) всегда ассоциируется с остеокластами (Осl). Это крупные многоядерные клетки, специализирующиеся на расщеплении матрикса и минералов. Остеокласты – это клетки гемопоеза (полученные из моноцитов в костном мозге). Резорбция твердых тканей происходит за счет выделения кислых продуктов (молочной кислоты и др.), которые формируют кислую среду для растворения минеральных солей.
Оставшиеся органические вещества выводятся ферментами и остеокластическим фагоцитозом. Активные остеокласты прилипают к поверхности кости через рецепторы и формируют лакунарные ямки, называемые лакуны Хаушипа (пунктирная линия). Остеокласты подвижны и способны мигрировать по поверхности кости. Микрофотография демонстрирует остеокластическую активность (между стрелками) на поверхности альвеолярной кости (АВ).
Костные многоклеточные единицы всегда предварительно присутствуют в костной ткани, подвергающуюся активному ремоделированию. Такая единица имеет один фронт резорбции (на рис. 89 слева), характеризующийся наличием остеокластов (OC) и один фронт формирования (справа), характеризующийся наличием остеобластов (OB).

Как кортикальная, так и губчатая альвеолярная кость постоянно претерпевают ремоделирование (то есть резорбцию с последующим формированием) в ответ на движение зубов и изменения функциональных сил, действующих на зубы. Ремоделирование трабекулярной кости (рис. 90) начинается с резорбции костной поверхности остеокластами (Ocl) (a). Через короткий промежуток времени остеобласты (OB) начинают откладывать новую кость (b) и, наконец, формируется новая костная многоклеточная единица, (c, стрелки).
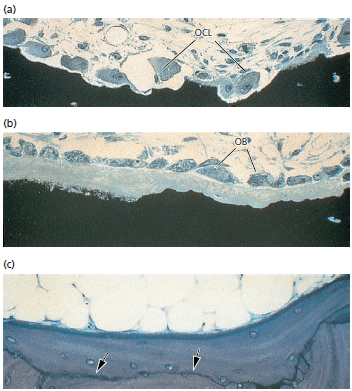
Коллагеновые волокна периодонтальной связки (рис. 91) (PL) вплетаются в минерализованную кость, которая выстилает стенку лунки зуба. Эта кость, называемая собственно альвеолярной костью или костью лунки(BB), имеет высокую скорость обмнеа веществ. Участки коллагеновых волокон, которые вплетаются внутрь стенки лунки, называются волокнами Шарпея (SF). Эти волокна минерализованы по периферии, но часто имеют неминерализованное центральное ядро. Пучки коллагеновых волокон, вплетающиеся в кость, как правило, имеют больший диаметр и менее многочисленные, чем соответствующие пучки волокон в цементе на противоположной стороне периодонтальной связки. Отдельные пучки волокон можно проследить на всем пути от альвеолярной кости до цемента.
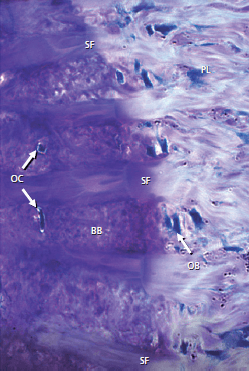
Однако, несмотря на то, что коллаген, прилегающий к кости, находится в одном и том же пучке волокон, он всегда менее зрелый, чем коллаген, прилегающий к цементу. Коллаген на стороне зуба имеет низкую скорость обмена веществ и обновления. Таким образом, в то время как коллаген, прилегающий к кости, обновляется относительно быстро, коллаген, прилегающий к поверхности корня, восстанавливается медленно или вообще не восстанавливается. Обратите внимание на появление остеобластов (OB) и остеоцитов (OC).
Кровоснабжение пародонта
Схематический рисунок 92 показывает кровоснабжение зубов и тканей пародонта.
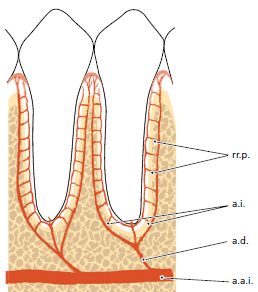
Зубная артерия (a.d.), которая является ветвью верхней или нижней альвеолярной артерии (a.a.i.), дает ветви интраспетальной артерии (a.i.), прежде чем войдет в зубную лунку. Терминальные ветви интрасептальной артерии (rami perforantes, rr.p.) проникают в собственно альвеолярную кость в каналах на всех уровнях лунки. Они анастомозируют в пространстве периодонтальной связки вместе с кровеносными сосудами, берущими начало от апикальной части периодонтальной связки, и с другими конечными ветвями интарсептальной артерии (а.i.). Прежде чем зубная артерия (а.d.) войдет в корневой канал, она формирует ветви, которые снабжают апикальную часть периодонтальной связки.
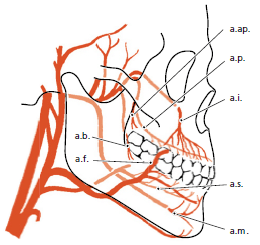
Десна получает свое кровоснабжение (рис. 93) главным образом через супрапериостальные кровеносные сосуды, которые являются конечными ветвями подъязычной артерии (а.s), ментальной артерии (а.м.), щечной артерии (а. b.), лицевой артерии (a.f.), большой небной артерии (a.p.), инфраорбитальная артерии (a.i.) и задней верхней зубной артерии (a.ap.).
Изображен ход большой небной артерии (а.p) у обезьяны (рис. 94). Впоследствии мягкие ткани были удалены. Большая небная артерия, являющаяся концевой ветвью восходящей небной артерии (от верхнечелюстной, “внутренней верхнечелюстной” артерии), проходит через большой небный канал (стрелка) к небу. Так как эта артерия проходит во фронтальном направлении, он дает ветви, которые снабжают десну и жевательную слизистую неба.
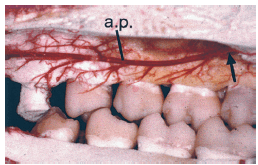
Часто считается, что различные артерии снабжают определенные четко очерченные области зубного ряда. В действительности, однако, между различными артериями имеется множество анастомозов. Таким образом, вся система кровеносных сосудов, а не отдельные группы сосудов, должна рассматриваться как единица, снабжающая мягкие и твердые ткани верхней челюсти и нижней челюсти, например, на этом изображении (рис. 95) имеется анастомоз (стрелка) между лицевой артерией (AF) и кровеносными сосуды нижней челюсти.
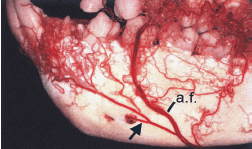
На рис. 96 показан вестибулярный сегмент верхней челюсти и нижней челюсти обезьяны. Заметим, что кровоснабжение вестибулярной части десны осуществляется в основном через надкостничные кровеносные сосуды (стрелки).
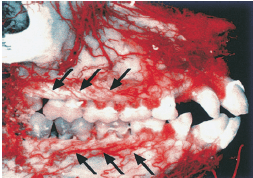
Кровеносные сосуды (стрелки, рис. 97), происходящие из сосудов периодонтальной связки, проходят через гребень альвеолярной кости и вносят свой вклад в кровоснабжение свободной десны.

На рис. 98 справа видны надкостничные кровеносные сосуды (sv). Во время своего движения к свободной десне они дают многочисленные ветви к субэпителиальному сплетению (sp),расположенному непосредственно под эпителием полости рта свободной и прикрепленной десны. Это субэпителиальное сплетение, в свою очередь, дает тонкие капиллярные петли каждому из соединительнотканных сосочков, выступающих в ротовой эпителий (ОE). Количество таких капиллярных петель постоянно в течение очень долгого времени и не изменяется при применении адреналина или гистамина. Это означает, что кровеносные сосуды боковых отделов десны, даже при нормальных условиях, полностью задействованы и что приток крови к свободной десне полностью регулируется изменениями скорости. В свободной десне надкостничные кровеносные сосуды (sv) анастомозируют с кровеносными сосудами из периодонтальной связки и кости. Под соединительным эпителием (JE), если смотреть слева, находится сплетение кровеносных сосудов, называемое зубодесневым сплетением (dp). Кровеносные сосуды в этом сплетении имеют толщину примерно 40 мкм, а это значит, что это в основном венулы. В здоровой десне капиллярные петли в зубодесневом сплетении отсутствуют.
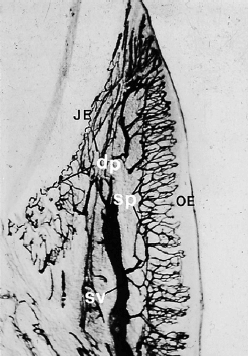
Этот образец (рис. 99) иллюстрирует, как субэпителиальное сплетение (s.p.), находящееся под эпителием полости рта свободной и прикрепленной десны, дает тонкие капиллярные петли каждому соединительнотканному сосочку. Эти капиллярные петли имеют диаметр приблизительно 7 мкм, что означает, что они имеют размер истинных капилляров.

На рис. 100 показано зубодесневое сплетение в разрезе, параллельно поверхности соединительного эпителия. Как видно, зубодесневое сплетение состоит из мелкоячеистой сети кровеносных сосудов. В верхней части изображения под эпителием борозды видны капиллярные петли, принадлежащие субэпителиальному сплетению.
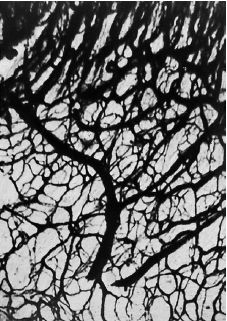
Представлен схематический рисунок 101 кровоснабжения свободной десны. Как указывалось ранее, основное кровоснабжение свободной десны происходит из надкостничных кровеносных сосудов (SV), которые в десне анастомозируют с кровеносными сосудами из альвеолярной кости (ab) и периодонтальной связки (pl). Справа — ротовой эпителий (ОE) изображен с нижележащим субэпителиальным сплетением сосудов (sp). Слева под соединительным эпителием (JE) видно зубодесневое сплетение (dp), которое в нормальных условиях представляет собой мелкоячеистую сеть без капиллярных петель.
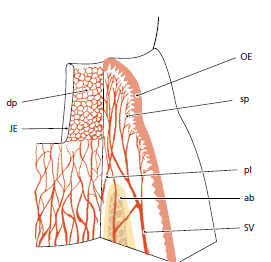
Показан разрез (рис. 102), полученный через зуб (Т) с его периодонтом. Кровеносные сосуды (перфоративные ветви; стрелки), возникающие из интрасептальной артерии в альвеолярной кости, проходят через каналы (Фолькмана) в стенке лунки (VC)и в периодонтальную связку (PL), где они анастомозируют.
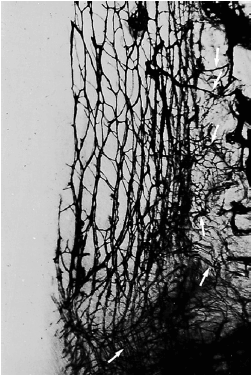
Показаны (рис. 103) кровеносные сосуды в периодонтальной связке в разрезе, параллельном поверхности корня. После входа в периодонтальную связку кровеносные сосуды (перфорирующие ветви; стрелки) анастомозируют и образуют многогранную сеть, которая окружает корень подобно чулку. Большинство кровеносных сосудов в периодонтальной связке расположены близко к альвеолярной кости. В коронарной части связки кровеносные сосуды проходят в коронарном направлении, проходя через гребень альвеолярной кости, в свободную десну.
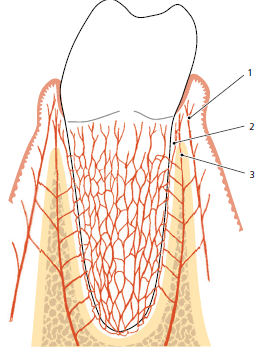
Схематический рисунок 104 кровоснабжения пародонта. Кровеносные сосуды в периодонтальной связке образуют многогранную сеть, окружающую корень. Обратите внимание, что свободная десна получает свое кровоснабжение от (1) надкостничных кровеносных сосудов, (2) кровеносных сосудов периодонтальной связки и (3) кровеносных сосудов альвеолярной кости.
На рис. 105 показана так называемая внесосудистая циркуляция, через которую питательные вещества и другие вещества переносятся в отдельные клетки и метаболические продукты удаляются из тканей.
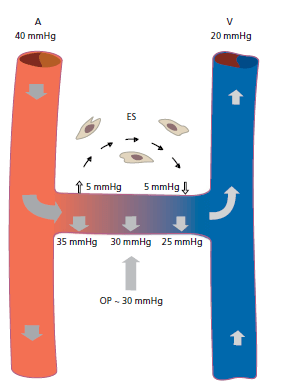
В артериальном (А) конце капилляра, слева, гидравлическое давление приблизительно 35 мм рт. ст. поддерживается в результате насосной функции сердца. Поскольку гидравлическое давление выше осмотического давления (OP) в ткани (приблизительно 30 мм рт. ст.), транспортировка веществ будет происходить из кровеносных сосудов во внесосудистое пространство (ES). В венозном (V) конце капиллярной системы, справа, гидравлическое давление уменьшилось примерно 25 мм рт.ст (т. е. на 5 ниже осмотического давление в тканях). Это позволяет переносить вещества из внесосудистого пространства в кровеносные сосуды. Таким образом, разница между гидравлическим давлением и осмотическим давлением приводит к транспортировке веществ из кровеносных сосудов во внесосудистое пространство в артериальной части капилляра, в то время как в венозной части происходит транспортировка веществ из внесосудистого пространства в кровеносные сосуды. Таким образом устанавливается внесосудистое кровообращение (маленькие стрелки).
Лимфатическая система пародонта
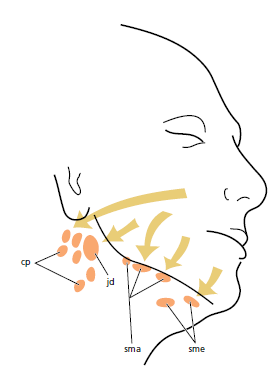
Мельчайшие лимфатические сосуды (лимфатические капилляры) образуют обширную сеть в соединительной ткани. Стенка лимфатического капилляра состоит из одного слоя эндотелиальных клеток. По этой причине такие капилляры трудно идентифицировать в обычном гистологическом срезе. Лимфа всасывается из тканевой жидкости через тонкие стенки в лимфатические капилляры. Из капилляров лимфа переходит в более крупные лимфатические сосуды, которые часто находятся в непосредственной близости от соответствующих кровеносных сосудов. До попадания лимфы в кровоток, она проходит через один или несколько лимфатических узлов, в которых лимфа фильтруется и снабжается лимфоцитами. Лимфатические сосуды подобны венам в том, что у них есть клапаны. Лимфа из тканей пародонта стекает в лимфатические узлы головы и шеи: губная и язычная области резцов нижней челюсти оттекает в подподбородочные лимфатические узлы (sme), небная десна верхней челюсти оттекает в глубокие шейные лимфатические узлы (сp), щечная десна верхней челюсти и щечная и язычная десна в премолярно–молярном отделе нижней челюсти оттекает в подчелюстные лимфатические узлы (sma). За исключением третьих моляров и резцов нижней челюсти, все зубы с прилегающими к ним периодонтом дренируются в подчелюстные лимфатические узлы. Третьи моляры дренируются в яремно-желудочную лимфатический узел (jd) , а нижнечелюстные резцы к подбородочным лимфатическим узлам.
Нервная система тканей пародонта
Как и другие ткани в организме, периодонт содержит рецепторы, которые регистрируют боль, прикосновение и давление (ноцицепторы и механорецепторы). В дополнение к различным типам сенсорных рецепторов, нервные компоненты обнаруживаются в кровеносных сосудах пародонта. Нервные волокна, регистрирующие боль, прикосновение и давление, имеют свой трофический центр в полулунном ганглии и подводятся к периодонту через тройничный нерв и его концевые ветви. Благодаря наличию рецепторов в периодонтальной связке можно выявить небольшие силы, приложенные к зубам. Например, наличие очень тонкой 10–30 мкм) металлической полоски фольги, помещенной между зубами во время смыкания зубов, можно легко идентифицировать. Также хорошо известно, что движение, которое приводит зубы нижней челюсти в контакт с окклюзионными поверхностями зубов верхней челюсти, рефлекторно останавливается и превращается в открывающее движение, если при жевании обнаруживается твердый предмет. Таким образом, рецепторы в периодонтальной связке, наряду с проприорецепторами в мышцах и сухожилиях, играют существенную роль в регуляции жевательных движений и жевательных сил.
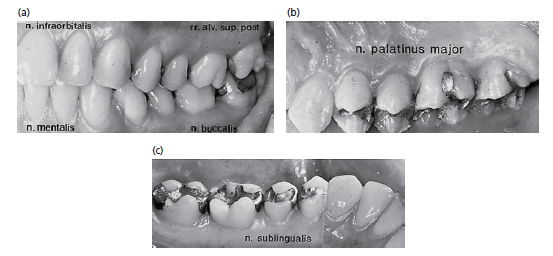
На рис. 107 показаны различные области десны, которые иннервируются концевыми ветвями тройничного нерва. Десна на губной поверхности резцов верхней челюсти, клыков и премоляров иннервируется верхними губными ветвями от подглазничного нерва (n. infraorbitalis) (a). Щечная поверхность десны в области верхнечелюстного моляра иннервируется ветвями от заднего верхнего зубного нерва( rr. alv. sup. post.) (a). Небная часть десны иннервируется большим небным нервом (n. Palatinus major) (b), за исключением области резцов, которая иннервируется длиным крылонебным нервом (n. pterygopalatini). Язычная десна нижней челюсти иннервируется подъязычным нервом (n. sublingualis) ( с), которая является концевой ветвью язычного нерва. Десна губной поверхности нижнечелюстных резцов и клыков иннервируется подбородочным нервом (n. mentalis), а десна в щечной части моляров -щечным нервом (n. buccalis) (a).
Зоны иннервации этих двух нервов часто перекрываются в премолярной области. Зубы нижней челюсти, включая их периодонтальную связку, иннервируются нижним альвеолярным нервом (n. alveolaris inf.), в то время как зубы верхней челюсти иннервируются верхним альвеолярным сплетением (n. alveolares sup.).
Мелкие нервные окончания пародонта следуют почти тем же путем, что и кровеносные сосуды. Нервы, идущие к десне, проходят в ткани, через надкостницу, и дают несколько ветвей к эпителию полости рта на пути к свободной десне. Нервные окончания входят в периодонтальную связку через перфорации (каналы Фолькмана) в стенке лунки. В периодонтальной связке нервы соединяются с более крупными пучками, которые проходят параллельно длинной оси зуба. На микрофотографии показаны небольшие нервы (стрелки), которые вышли из более крупных пучков восходящих нервов, чтобы снабжать определенные участки периодонтальной связки. Были обнаружены различные типы нейронных терминальных окончаний в периодонтальной связке, они обозначаются как свободные нервные окончания и тельца Руффини.

Перевод материала «Anatomy of Periodontal Tissues» Jan Lindhe, Thorkild Karring, Maurício Araújo выполнен специально для проекта «Современная пародонтология».
