Традиционные методы регенерации костной ткани включают в себя мобилизацию лоскута, а также применение костного трансплантата, часто с использованием устройств для их фиксации в сочетании с мембранами. Этот подход связан с частыми осложнениями, которые негативно влияют на исход вмешательства по увеличению костной ткани и на эстетику мягких тканей вокруг импланта. Хотя сейчас современные туннельные методы сфокусированы главным образом на применение в мягких тканях пародонта, в более ранних публикациях описано их использование для горизонтального увеличения костной ткани в дистальных отделах нижней челюсти при отсутствии зубов. Совсем недавно использование рекомбинантного фактора роста, полученного из тромбоцитов человека (rhPDGF-BB), было протестировано на различных костных матрицах для лечения дефектов кости в передних отделах верхней челюсти при отсутствии зубов. В данной серии случаев сообщается об использовании субпериостального малоинвазивного метода увеличения гребня костной ткани (SMART) при лечении 60 одиночных и множественных участков (беззубых, с сохранившимися зубами и в области имплантов) у 21 пациента и 5 протоколов лечения с периодом наблюдения от 4 до 30 месяцев. Методика включает использование лапароскопического подхода для доставки фактора роста / ксенотрансплантата в субпериостальное пространство. Никакого откидывающегося лоскута, мембран или устройств для их фиксации или процедур декортикации не использовалось. Результаты продемонстрировали предсказуемую и последовательную регенерацию кости. Средний прирост ширины гребня для всех протоколов лечения был 5,11 мм (SD 0,76 мм), что выгодно отличается от ранее опубликованных отчетов. Показатели осложнений также постоянно снижались. Результаты гистологии показывают при этом наличие частиц ксенотрансплантата, окруженные новообразованной костью. Обсуждается роль надкостницы как источника плюрипотентных клеток в опосредованной фактором роста регенерации кости.
Дефицит костной ткани альвеолярного отростка традиционно восполняет хирургическими методами, которые включают в себя откидывание слизисто-надкостничного лоскута. При таком доступе используются частицы или блоки костного трансплантата с использованием или без специальных приспособлений для их поддержания и мембран. Поскольку эти методы подразумевают откидывание и перемещение лоскута, существует риск осложнений, которые включают неполное закрытие раны и расслоение мягких тканей, что приводит к экспозиции мембраны или материала трансплантата. Кроме снижения предсказуемости увеличения костной ткани, пациенты могут испытывать повышенную болезненность, включая острую боль, инфекцию, отек и замедление регенерации. Влияние этих процедур на морфологию мягких тканей вокруг импланта является важным фактором. Хорошо известен тот факт, что эстетические результаты в имплантации в значительной степени зависят от архитектуры тканей вокруг импланта. Кроме того, появляется все больше свидетельств того, что процедуры увеличения костной ткани, направленная регенерация кости (GBR) и методы, которые включают расщепление сосочков, могут быть эстетически вредными для мягких тканей вокруг имплантанта и часто приводят к негативным последствиям, начиная от образования рубца до деформаций и дефектов десны.
Минимально инвазивные методы позволяют снизить послеоперационный дискомфорт, отечность, осложнения и болезненность, сохраняя или улучшая мягкотканный профиль. В настоящее время туннельный метод в основном используются для лечения дефектов слизистой оболочки. В прошлом сообщалось о туннельных подходах для горизонтального увеличения объема кости в дистальных участках нижней челюсти с отсутствием зубов. Dibirt и соавторы сообщили об использовании туннельной техники в сочетании с костной пластикой и пьезохирургической кортикотомией в качестве дополнения к ортодонтическому лечению. Nevins и соавторы сравнили использование рекомбинантного фактора роста BB, полученного от тромбоцитов человека (rhPDGF-BB), в сочетании с тремя различными костными матрицами при лечении беззубых участках в переднем отделе на верхней челюсти. В этой статье мы представим результаты серии случаев, когда увеличение тканей без откидывания лоскута было выполнено с использованием минимально инвазивной методики субпериостального увеличения гребня (SMART) при лечении одного и нескольких участков с зубами, без зубов или в области имплантатов.
Материалы и методы
В этой статье приводятся результаты серии проспективных исследований, основанных на частной практике, которые включали 60 случаев, где лечению подвергались области, требующие вмешательства у 21 пациентов с периодом послеоперационного наблюдения от 4 до 30 месяцев. Гендерное распределение описывалось следующим образом: 16 женщин и 5 мужчин в возрасте от 17 до 65 лет. Хотя Протокол SMART в основном использовался для увеличения костной ткани, поскольку он непосредственно связан с имплантацией, эффект распространялась и на смежные области с тонкими с вестибулярной поверхности альвеолярными отростками или другими особенностями строения кости. Все пациенты проходили лечение исключительно с использованием метода SMART. Пациенты были обследованы in vivo, и их право на участие в этой процедуре было определено путем анализа истории болезни, состояния полости рта, периапикальных рентгенограмм и предоперационных КЛКТ исследований. Были разъяснены подробности хирургической процедуры, включая риски и преимущества, и было получено подписанное информированное согласие.
Критерии исключения были определены следующим образом: в соответствии с рекомендациями Американского общества анестезиологов были исключены пациенты с физическим статусом III или IV, злоупотребляющие психоактивными веществами, курильщики в течение последнего года, с неконтролируемым диабетом, на этапе лучевой терапии ЧЛО, принимающие бисфосфонатную терапию, беременные, с нелеченным пародонтитом, а также при наличии периапикальных кист или абсцессов, острых инфекций, внутриротовых поражений и толщиной десны / слизистой оболочки менее 2 мм. В ситуациях, когда толщина десны была недостаточной, пациенты включались в серию случаев только после проведения трансплантации мягких тканей и их заживления в течение минимум 4 недель. Послеоперационные КЛКТ были взяты в сроки от 3 месяцев до 18 месяцев.
Хирургическая операция
Пациентам назначали амоксициллин по 500 мг три раза в день в течение 10 дней с инструкциями начать прием лекарства за 2 дня до хирургического вмешательства. Клиндамицин 300 мг три раза в день назначался при появлении аллергии на пенициллин. Все зоны будущего вмешательства были подвергнуты дооперационной стоматологической профилактике, где были удалены камни, биопленка и остатки пищи. Хирургические участки были осмотрены для оценки состояния мягких тканей и отсутствия воспаления в день процедуры. Местная анестезия была достигнута с использованием 4% гидрохлорида артикаина с адреналином 1: 200 000. Кроме того, лидокаин 2% с адреналином 1: 50000 вводили медленно для усиления вазоконстрикции.
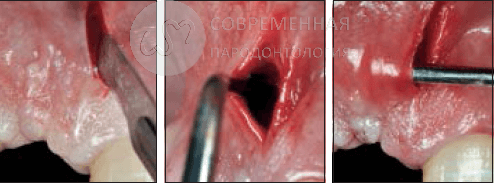
Было выполнено один или несколько вертикальных разрезов на полную глубину в областях, расположенных равноудаленно от участков, требующих пересадки кости. Эти разрезы были удалены от края десны и борозды. Количество и расположение разрезов варьировались в зависимости от области, где планировалось увеличение кости. Лезвие Bird- Pirker # 15 использовалось для разреза десны, слизистой оболочки полости рта и надкостницы до контакта с костью. Специально разработанные инструменты впоследствии использовались для тщательного отслаивания на всю толщину слизистой оболочки с неповрежденной надкостницей, прикрепленной к поверхности кости. Отслоение мукопериостального лоскута проходило с использованием лапароскопического доступа до тех пор, пока не был достигнут целевой участок.
Затем было создано субпериостальное пространство, которое может обеспечить адекватное расширение и объем материала костного трансплантата. Все усилия были направлены на то, чтобы сохранить целостность надкостницы на протяжении всей процедуры. Декортикация или проникновение внутрь костного мозга не проводились. Частицы неорганической бычьей кости (Striuminn XenoGrift, Striuminn) смешивали с адекватным количеством rhPDGF-BB (GEM 21S, Osteoheilth) для обеспечения полного смачивания ксенотрансплантата. Смесь укладывалась через лапароскопический туннель, пока материал костного трансплантата не достигал области дефекта. Когда достаточный объем материала в виде частиц был на месте, для компактирования и придания формы частиц ксенотрансплантата использовались специально разработанные инструменты. Не использовались винты, другие устройства или мембраны. Первичное закрытие вертикальных разрезов было достигнуто с помощью швов Vicryl 5-0.
Все пациенты хорошо перенесли процедуру. Было назначено обезболивающее нестероидное противовоспалительное (ибупрофен 800 мг каждые 6 часов в течение 2 дней и по мере необходимости от боли после этого) и антибактериальное полоскание (хлоргексидин глюконат 2% два раза в день). Опиатный анальгетик (оксикодон / ацетаминофен 5/325 мг) назначался только при необходимости. Швы снимались в сроки от 12 до 14 дней, и пациенты были оставлены для последующего послеоперационного наблюдения через 4, 6 и 10 недель со дня хирургического вмешательства.
Результаты
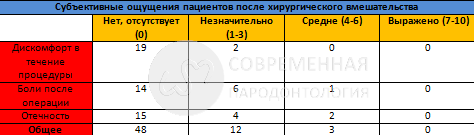
Связанные с пациентом результаты оценивались с помощью опроса, проводимого ассистентом хирурга. Пациентов просили оценить степень их дискомфорта во время процедуры, послеоперационной боли и отека, используя визуальную аналоговую шкалу от 0 (нет) до тяжелой (10). Процедура, по- видимому, уменьшает боль, отек и дискомфорт, и все пациенты сообщают о послеоперационных симптомах, которые лучше ожиданий. Результаты опроса приведены в таблице. Из 21 пациента, прошедшего лечение, 2 пациентам потребовались свободные десневые трансплантаты, а 2 – соединительнотканные трансплантаты для подготовки участков перед процедурой SMART.
Клинические результаты оценивались путем интраорального обследования и сравнения предоперационных и послеоперационных КЛКТ. Участки заживали без осложнений, и соответствующий профиль мягких тканей заметно улучшился. На момент снятия шва наблюдался минимальный отек или отсутствие отека. Разрезы заживали без осложнений или явного образования рубцов. Послеоперационное осложнение наблюдалось у одного пациента, где транслантат в виде частиц отслоился за счет остаточного сообщения со слизистой оболочной.
Хотя основные цели лечения в этой серии случаев были связаны с имплантационной терапией, костная пластика была расширена, чтобы включить смежные области в ситуациях, когда присутствовали выдающиеся корни с тонкой вестибулярной костной пластинкой или имелись другие костные дефекты. Анализ SMART- обработанных участков показал, что наибольший процент процедур (70%) выполнялся в передней области. После заживления костных трансплантатов большинство имплантатов (64%) были также установлены в передних отделах. На момент составления настоящего доклада имплантаты были установлены на 25 участках, 21 из которых были восстановлены.
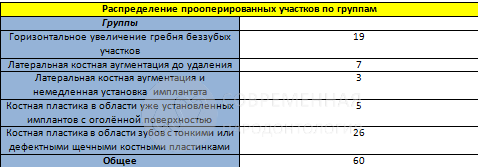
Время на установку имплантата варьировалось от 4 до 6 месяцев после процедуры SMART, за исключением тех случаев, когда увеличение кости выполнялось одновременно с немедленной имплантацией. Отторжения имплантатов не наблюдалось, и все имплантаты демонстрировали адекватный уровень костной кости. Пять категорий клинических случаев были включены в эту серию:
1. Горизонтальное увеличение гребня беззубых участков
2. Латеральная костная аугментация до удаления
3.Латеральная костная аугментация и немедленная установка имплантата
4. Костная пластика в области уже установленных имплантов с оголённой поверхностью
5. Костная пластика в области зубов с тонкими или дефектными щечными костными пластинками.
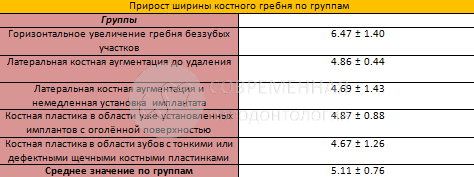
В связи с универсальностью метода SMART и его потенциальным применением в различных клинических ситуациях было решено более точно анализировать клинические результаты отдельно для каждой категории лечения. Среднее увеличение ширины гребня было рассчитано путем измерения размеров в самой широкой точке гребня на сагиттальном поперечном сечении каждого участка. Дооперационные и послеоперационные ориентиры были идентифицированы с использованием только самых последних послеоперационных КЛКТ по возможности, чтобы избежать ошибок измерения, которые могут возникнуть в результате расхождений между поперечным сечениям по различным КЛКТ. Результаты для каждой категории обработки показаны в Таблице. Существенно, что средний прирост ширины гребня для всех категорий составил 5,11 мм (SD 0,76 мм). Испытуемых просили оценить их опыт, используя визуальную аналоговую шкалу от 0 до 10.
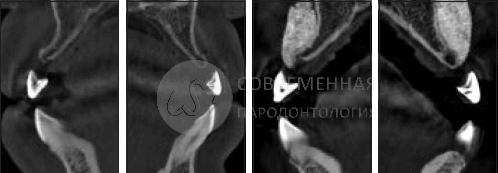
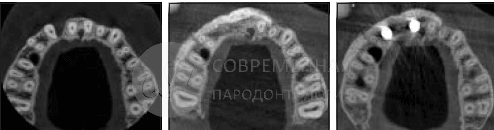
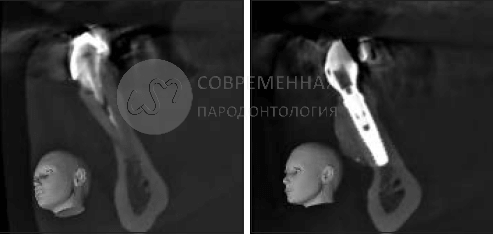
Гистология
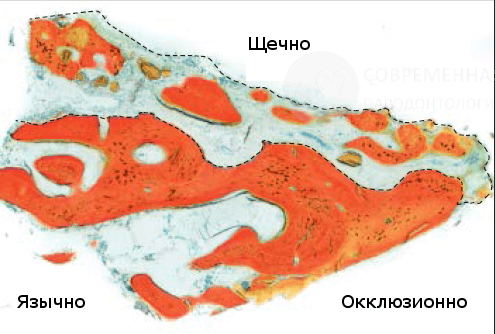
После получения согласия пациента материал для исследования был собран в области одного из оперируемых участков на этапе подготовки к имплантации. Биопсия была также взята через 6 месяцев после процедуры костной пластики SMART. Образец помещали в 10% нейтральный забуференный формалин и отправляли в исследовательскую лабораторию по изучению твердых тканей в Университете Миннесоты для гистологического анализа. Образец был обезвожен, пропитан и погружен в специальную среду. Впоследствии он был подготовлен по методу Доната и Бройнера и разрезан до толщины 150 мкм на специальной системе резки / шлифования EXAKT. Частицы материала были отполированы до толщины от 45 до 65 мкм, используя микрошлифовальную систему EXAKT (EXAKT Technologies). Образцы окрашивали Stevenel blue и Gieson для гистологического анализа с помощью светлопольного и поляризованного микроскопического анализа. На рисунках показаны частицы ксенотрансплантата, окруженные костью, вдоль щечного гребня , то есть области, в которой выполнялась процедура SMART. Формирование остеоидной ткани видно на многих участках образца. Был проведен гистоморфометрический анализ, и были рассчитаны следующие параметры в процентах от общей площади ядра частиц: кость в образце = 50%, костный мозг или фиброзная ткань = 47%, общая витальная кость = 100% и невитальный остаточный трансплантатный материал = 0%.
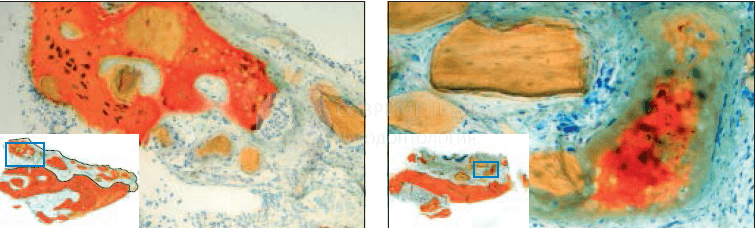
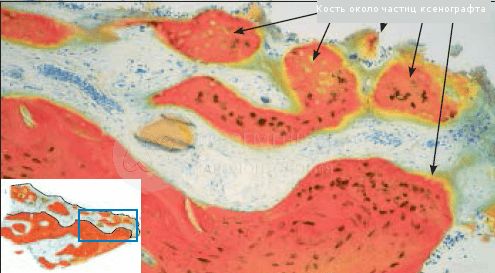
Методика SMART. Обсуждение
Традиционные методы GBR включают отслаивание лоскута и размещение блока или трансплантата в виде частиц в сочетании с устройствами для фиксации и мембранами. Этот подход часто приводит к осложнениям, которые могут увеличить заболеваемость и негативно повлиять на исход процедуры аугментации, а также эстетику мягких тканей вокруг импланта. Современный туннельный метод был сосредоточен главным образом на лечении дефектов десны/слизистой оболочки десны. В ранних публикациях сообщалось об использовании туннельных подходов для горизонтального увеличения дистальных отделов гребня нижней челюсти. В последнее время Nevins и соавторы использовали rh PDGF -BB с тремя различными костными матрицами в виде частиц для пластики передних отделов верхней челюсти при отсутствии зубов. Однако противоречивые результаты наблюдались между экспериментальными группами.
В этой статье сообщается об использовании метода SMART для лечения одиночных и множественных участков с зубами, без зубов и с имплантами, все они сгруппированы в пять категорий. Результаты ряда случаев продемонстрировали предсказуемое и последовательное увеличение костной ткани с уменьшением заболеваемости и осложнений. Среднее горизонтальное увеличение, достигнутое методом SMART, составило 5,11 мм (SD 0,76 мм) для всех категорий лечения. Очевидно, что следует ожидать большего увеличения ширины гребня по горизонтали после увеличения ее в беззубых сегментах, чем в ситуациях, когда костная пластика выполняется латерально по отношению к существующему зубу или имплантату. Среднее горизонтальное увеличение беззубых гребней по методу SMART составило 6,47 мм (SD 1,40). Это выгодно отличается от результатов, о которых сообщили Urbin и со авторы в 2013 году, где среднее увеличение бокового гребня составило 5,68 мм в группе из 25 пациентов, получавших коллагеновую мембрану в сочетании с микрочастицами аутогенного материала и неорганического минерала бычьей кости.
Ранее Proussiefs и Lozidi в 2006 году и Pieri с соавторами в 2008 году сообщили о среднем увеличении по горизонтали 4,47 мм и 4,16 мм соответственно, используя титановую сетку с комбинацией аутогенных и неорганических частиц бычьей кости. В 2008 году Himmerle и соавторы опубликовали результаты 12 случаев с применением биодеградируемых мембран и депротеинизированных блоков и частиц бычьей кости. Среднее увеличение ширины кости альвеолярного гребня составило 3,7 мм.
Очевидно, что следует ожидать большего увеличения ширины альвеолярного гребня после аугментации беззубых гребней, чем в ситуациях, когда костная пластика выполняется сбоку от существующего зуба или имплантата. Тем не менее, среднее горизонтальное увеличение, достигнутое с помощью метода SMART, составило 5,11 мм (SD 0,76) для всех групп лечения. Пины/пластины/мембраны или другие приспособления для удержания пространства в данной серии случаев не использовались.
Достигнутая степень горизонтального увеличения напрямую зависела от способности поместить материал точно в субпериостальное пространство, так чтобы большая часть материала трансплантата в виде частиц содержалась внутри, заставляя слизистую оболочку смещаться лабиально по мере доставки частиц и их сжатия. Опасность заключалась в том, что чрезмерное напряжение и давление на слизистую оболочку может привести к появлению надрывов и обнажению трансплантата. По этой причине были включены только участки с минимальной толщиной десны / слизистой ткани 2 мм. Четырех пациентов, которые не соответствовали этому критерию, лечили либо с применением свободных деснвых трансплантатов, либо соединительнотканными трансплантатами до процедуры увеличения костной ткани.
Другое отступление от традиционной техники GBR включал исключение мембран. Это было результатом экспериментального исследования, проведенного настоящим автором, которое продемонстрировало технические трудности в удержании материала в пределах мембраны. Избыточный материал трансплантата, однако, продолжал минерализоваться, даже если он не был покрыт окклюзионной мембраной. Наблюдение экспериментального исследования привели к решению не использовать барьерные мембраны в серии случаев SMART. Результаты 60 случаев лечения ясно демонстрируют последовательную регенерацию кости без использования мембран. Следовательно, роль надкостницы как потенциального источника остеорегенираторных клеток в при костных регенеративных процедурах должна быть рассмотрена. Simion и соавторы сообщили о превосходных результатах регенерации при использовании блока ксенотрансплантата, пропитанного PDGF, без размещения мембраны. Аналогичные результаты были также получены в исследованиях, где костный морфогенетический белок-2 использовался без барьерных мембран. Современные знания свидетельствуют о том, что в надкостнице содержится популяция клеток- предшественников, которые обеспечивают восстановление костных дефектов. Сообщалось также об остеоиндуктивном потенциале надкостницы как источнике недифференцированных мезенхимальных клеток при восстановлении кости. Эксперимент, разработанный для изучения клеточных различий в формировании кости при аутологичной стимуляции фибрином и BMP-2, продемонстрировал 26,9% новообразованной кости при использовании мезенхимальных стволовых клеток костного мозга, 41,1% при использовании альвеолярных костных клеток и 58,2 % при использовании периостальных клеток.
Эти результаты показывают, что периостальные клетки могут быть лучшим выбором для усиления формирования кости в тканевой инженерии для регенерации кости. Совсем недавно Ceccirelli и соавторы сообщили о способности человеческих периостальных клеток демонстрировать свойства и поведение стволовых клеток, демонстрирующее их способность подвергаться остеобластной дифференцировке без остеогенной индукции. Эти результаты позволяют предположить, что клетки полости рта могут быть более подходящими для инженерии тканей, чем клетки мезенхимы костного мозга. Так как в данной серии случаев не было выполнено декортикации наблюдаемая регенерация кости могла быть обусловлена активацией, обусловленной фактором роста, и дифференциацией плюрипотентных клеток, наиболее вероятно находящихся в камбиальном слое надкостницы. Контроль дисперсии частиц трансплантата чувствителен к технике и может привести к неправильным схемам аугментации. Однако, хотя частицы были видны рентгенологически, они не были связаны с какими-либо отрицательными биологическими или клиническими эффектами. Продолжающееся развитие SMART-лапароскопических приборов, биоматериалов и альтернативных факторов роста может помочь решить текущие проблемы и предложить решения для дополнительных клинических применений.
Выводы
Методика SMART — это прорывная технология, которая может повлиять на процедуры, направленные на регенерацию челюстной кости, существенно заменив использование традиционных процедур GBR. Он обеспечивает повышенную предсказуемость и увеличивает ширину костной ткани, избегая лоскутных операций, снижая осложнения и заболеваемость, связанные с лоскутной техникой.
Метод SMART не требует использования мембран, винтов или декортикации. Несмотря на то, что методика более удобна для применения, чем традиционная процедура GBR, нельзя переоценить необходимость адекватного обучения и использования соответствующих инструментов и биоматериалов. Кривая обучения быстрее, чем в традиционных методах GBR, с потенциалом увеличения скорости внедрения в практику из-за его более общего использования и широкого разнообразия применений. Тем не менее, компетентное обучение и развитие хирургических навыков, а также использование соответствующих инструментов и биоматериалов, имеют важное значение для успешных результатов. Необходимы дальнейшие исследования, чтобы лучше понять роль надкостницы в опосредованной фактором роста регенерации кости и контролировать долгосрочную стабильность клинических результатов, достигнутых с помощью метода SMART.
«Субпериостальная малоинвазивная методика увеличения альвеолярного гребня» или «SMART» являются товарными знаками автора, а методы и устройства, используемые в связи с этими методами, являются предметом одной или нескольких находящихся на рассмотрении патентных заявок. Автор не сообщил о конфликте интересов, связанных с этим исследованием.
Перевод материала «Subperiosteal Minimally Invasive Aesthetic Ridge Augmentation Technique (SMART):A New Standard for Bone Reconstruction of the Jaws»,Ernesto A. Lee, DMD выполнен автором проекта «Современная пародонтология» Anna Matlakova
