Заболевания тканей периимплантной зоны, такие как мукозит и периимплантит, относятся к воспалительным патологиям, связанным с биопленкой. Мукозит и периимплантит являются частыми осложнениями после имплантации, и для клиницистов важно поставить правильный диагноз, чтобы принять соответствующие решения о лечении.
Периимплантный мукозит считается предшественником периимплантита — состояния, которое может быстро прогрессировать, приводя к потере костной ткани, что в свою очередь угрожает потери имплантата.
Раннее выявление заболеваний является ключевым фактором для предотвращения прогрессирования заболевания, сохранения имплантата и обеспечения общей удовлетворенности и качества жизни пациентов. В данном обзоре представлены основные клинические, рентгенологические и гистологические особенности мукозита и периимплантита, подчёркиваются различия между этими двумя воспалительными заболеваниями.
Клинические признаки состояния здоровья
Околоимплантные мягкие ткани (так называемая околоимплантная слизистая) находятся в здоровом состоянии, если имплантат правильно установлен (т.е. в соответствующем положении относительно 3 плоскостей, в окружении необходимого объема кости) и нагружен тщательно спланированной ортопедической конструкцией у пациента с хорошим уровнем гигиены и здоровья полости рта в целом. После завершения этапа реабилитации с использованием имплантатов, врач должен измерить и зафиксировать глубину зондирования в периимплантной области, а также уровень мягких тканей (в 4-6 точках). Это необходимо, чтобы установить исходный уровень для сравнения этих данных с полученными на будущих осмотрах. Также рекомендуется измерить и записать ширину кератинизированной периимплантной слизистой оболочки.
Здоровая слизистая оболочка в области имплантата должна выглядеть так же, как и здоровая десна. Не должно быть визуальных признаков воспаления, таких как покраснение или отек, а при зондировании в 4-6 точках с помощью пародонтального зонда с легким усилием (примерно 0,2 Н), не должно быть кровотечения.
Рентгенологические признаки периимплантного здоровья
После установки имплантата и в течение периода заживления происходит физиологическое ремоделирование кости, и уровень маргинальной кости в области имплантата устанавливается на уровне или немного ниже наиболее корональной части внутрикостной части имплантата. После нагрузки имплантата проводится внутриротовая рентгенограмма (периапикальная или «в прикус») для определения уровня костной ткани с медиальной и дистальной стороны. Это позволяет определить исходный уровень маргинальной кости в здоровом состоянии и использовать эти данные в качестве эталона для мониторинга изменений уровня кости с течением времени.
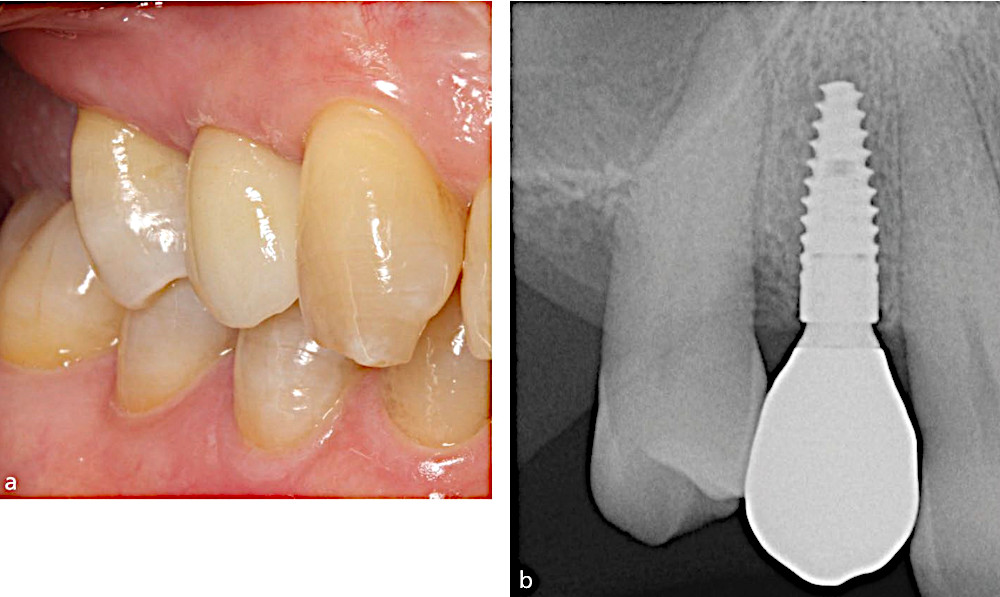
Рис.1. a) Здоровая слизистая оболочка в области коронки с опорой на имплантат.
b) Периапикальная рентгенограмма, показывающая уровень костной ткани после завершения протезирования с отсутствием признаков потери кости.
Клинические и рентгенологические признаки мукозита
Основными критериями для определения мукозита являются воспаление в слизистой оболочке периимплантной зоны и отсутствие прогрессирующей потери маргинальной кости. Основным клиническим признаком воспаления является кровотечение после деликатного зондирования (0,2Н), в то время как дополнительные признаки могут включать покраснение, отек и нагноение. При наличии признаков мукозита, может также наблюдаться увеличение глубины зондирования по сравнению с базовыми значениями, полученными после установки протеза. Если эти клинические признаки обнаружены при осмотре, необходимо сделать рентгенограмму, показывающую отсутствие потери костной ткани. Это подтверждает диагноз периимплантного мукозита. Следует отметить, что, согласно клиническим рекомендациям Европейской федерации пародонтологии наличие кровотечения при зондировании (BoP) фиксируется при наличии более 1 точечного кровотечения в определенном месте вокруг имплантата или при наличии линейного или обильного кровотечения в любом месте.
Гистологические особенности мукозита
Периимплантный мукозит возникает после накопления микробной биопленки вокруг имплантата. Экспериментальные исследования с участием людей в течение 3 недель показали причинно-следственную связь между бактериальными биопленками и развитием воспалительной реакции. В одном исследовании биопсия периимплантной ткани через 21 день накопления биопленки показала, что соединительная ткань, окружающая имплантаты, характеризовалась большим количеством воспалительных клеток (Т- и В-лимфоцитов) по сравнению с биопсиями, взятыми из здоровых тканей, окружающих имплантат. Биопсийные материалы слизистой оболочки вокруг имплантатов у людей с длительным течением мукозита показали небольшие, но четко очерченные воспалительные инфильтраты в соединительной ткани латеральнее барьерного эпителия периимплантного кармана и увеличение очага воспалительного поражения по сравнению с клинически здоровыми участками. Периимплантный мукозит считается обратимым состоянием, и экспериментальные исследования показали, что после удаления биопленки происходит снижение воспалительных биомаркеров в периимплантной сулькулярной жидкости.
Однако полное устранение клинических признаков воспаления может быть сложно достижимо. Как показано в одном экспериментальном исследовании мукозита, контроль биопленки в течение 3 недель не привел к полному разрешению процесса на клиническом уровне. Еще одно экспериментальное исследование периимплантного мукозита показало, что при глубокой установке имплантатов с соответствующим субмаргинальным погружением края протеза также труднее достичь разрешения воспаления. Поскольку периимплантный мукозит считается предшественником периимплантита и его фактором риска, врачам рекомендуется незамедлительно приступать к лечению и оценить результаты этого лечения в качестве профилактики развития периимплантита.
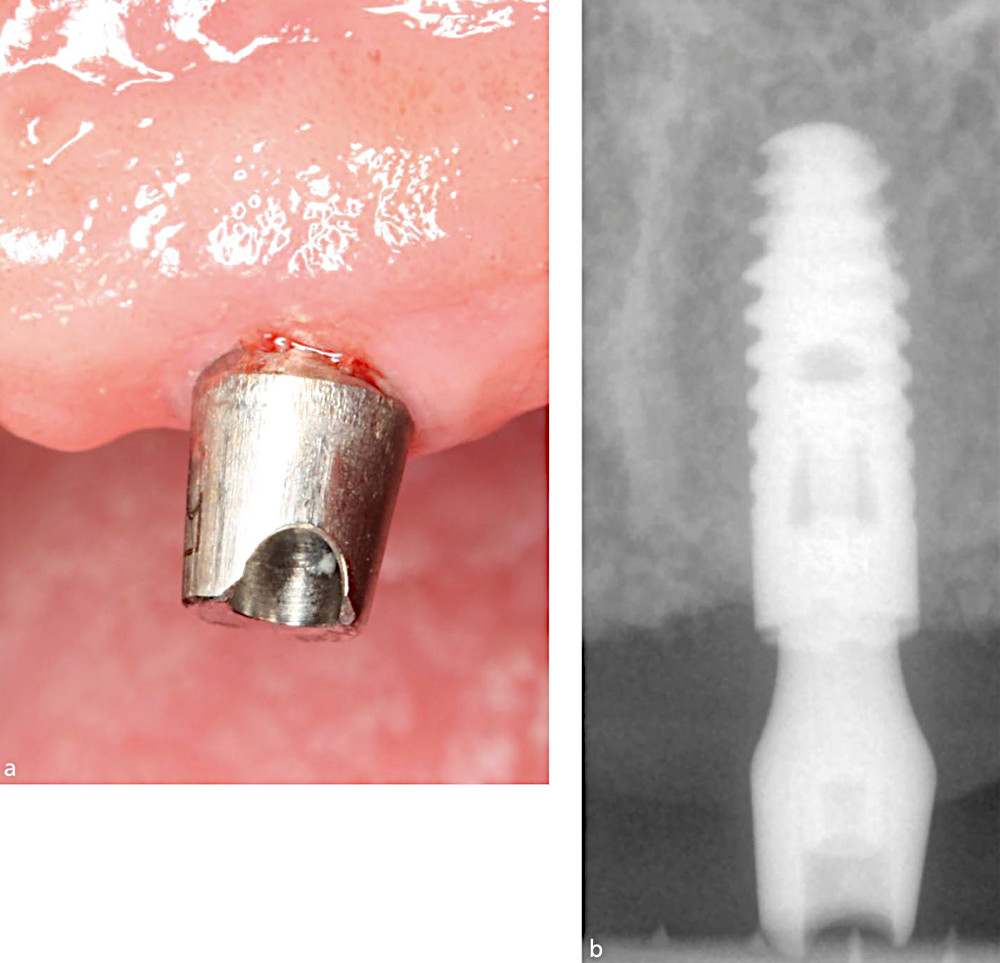
Рис.2. a) Периимплантный мукозит с воспалением и кровоточивостью при легком зондировании.
b) Периапикальная рентгенограмма, на которой не видно признаков потери опорной кости.
Клинические и рентгенологические признаки периимплантита
Периимплантит — это патологическое состояние, возникающее в тканях, окружающих имплантаты, и характеризуется воспалением в соединительной ткани и прогрессирующей потерей опорной кости.
Периимплантное зондирование для выявления наличия кровоточивости необходимо для диагностики периимплантита. Участки с признаками периимплантита имеют клинические признаки воспаления (BoP), увеличение глубины зондирования и/ или рецессию слизистой оболочки около установленного имплантата по сравнению с исходными данными. Визуальный осмотр места установки имплантата может выявить дополнительные клинические признаки воспаления включая покраснение, отек. Пальпация периимплантной области может также выявить гноетечение.
Внутриротовая рентгенограмма для выявления прогрессирующей потери костной ткани, требуется для подтверждения диагноза периимплантита. Когда предыдущие рентгенограммы недоступны для сравнения, подтверждением диагноза служит нахождение уровня маргинальной кости апикальнее по отношению к ожидаемому после физиологического ремоделирования.
При отсутствии данных предыдущего обследования (рентгенограммы, измерение глубины зондирования), диагноз периимплантита может быть поставлен на основании сочетания наличия BoP, глубины зондирования ≥6 мм и расположения уровня кости на ≥3 мм апикальнее к наиболее корональной части внутрикостной части имплантата.
Потеря костной ткани около имплантата обычно циркулярная, прогрессирование может происходить достаточно рано (в течение первых 3 лет функционирования конструкции) и нелинейно.
Выявление начинающегося (раннего) периимплантита требует оценки точно стандартизированных внутриротовых рентгенограмм. Для этого необходимо использовать стандартные держатели пленки/ датчика и параллельную технику, чтобы минимизировать ошибки ангуляции для точного обнаружения изменений маргинальной кости. Пороговое значение в 0,5мм используется для обнаружения изменения уровня кости. Хотя внутриротовые рентгенограммы имеют ограничения, заключающиеся в том, что они не обеспечивают визуализацию уровня ветибулярной и оральной периимплантной кости, они считаются стандартом для оценки состояния костной ткани вокруг имплантатов. Трехмерная рентгенография, такая как, например, конусно-лучевая компьютерная томография (CBCT), может предоставить информацию об уровне вестибулярной и язычной костной ткани, но CBCT не рекомендуется использовать в качестве рутинного метода обследования.
Гистологические особенности периимплантита и сравнение с мукозитом
Характеристики очага поражений при периимплантите были описаны после биопсии соответствующей области тканей у людей. Биопсийные материалы мягких тканей, полученные из зоны имплантатов с прогрессирующей потерей костной ткани и клиническими признаками тяжелого воспаления, включая нагноение и отек, показали присутствие большого количества В-клеток, нейтрофилов и макрофагов. По сравнению с поражениями при мукозите, было обнаружено, что поражения при периимплантите были значительно больше по размеру и содержали большую долю В-клеток, а также большую плотность сосудистых структур снаружи и латеральнее клеточного инфильтрата. Дальнейшее исследование на людях показало, что цитокины способные стимулировать образование и активность остеокластов (IL1-альфа, TNF- альфа, TNF-альфа, IL-6) были связаны с поражениями при периимплантите.
Исследования на животных, направленные на оценку прогрессирования экспериментального периимплантита, показали, что воспалительный клеточный инфильтрат может быть обнаружен в непосредственной близости от пространств костного мозга. Таким образом, поражение может прогрессировать без наличия вала здоровых соединительнотканных волокон, изолирующих очаг от альвеолярной кости. Это серьезно отличает картину от периодонтита, при котором воспалительное поражение отделяется интактными, супракрестальными соединительнотканными волокнами. С клинической точки зрения это означает, что у некоторых пациентов периимплантит может быстро прогрессировать, что подчеркивает важность ранней диагностики, своевременного лечения и регулярного наблюдения для оценки результатов этого лечения, а также обеспечения надлежащего поддерживающего ухода.
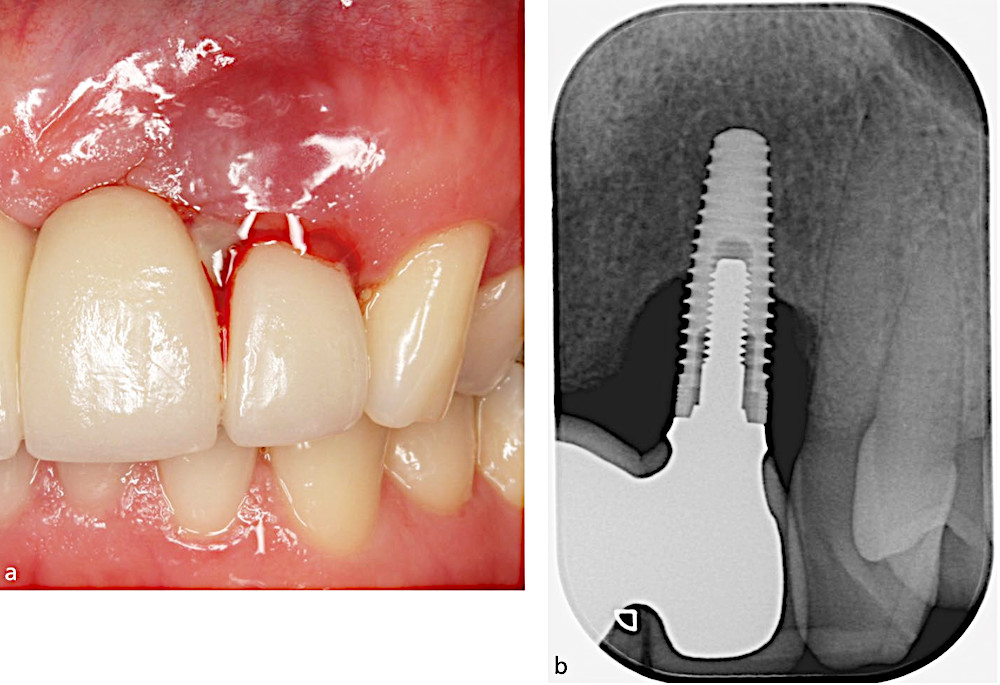
Рис.3. a) Периимплантит в области верхнего латерального резца с глубиной зондирования >6мм, покраснением, отеком, кровоточивостью и нагноением.
b) Периапикальная рентгенограмма, показывающая потерю костной ткани >3мм апикальнее относительно самой корональной точки внутрикостной части имплантата.
Заключение
- Периимплантный мукозит поражает периимплантную слизистую оболочку (мягкие ткани) и характеризуется клиническими признаками воспаления (BoP) без потери опорной кости.
- Периимплантит характеризуется клиническими признаками воспаления (BoP) в дополнение к прогрессирующей потере костной ткани.
- Хотя не всегда мукозит прогрессирует до периимплантита, мукозит считается предшественником и фактором риска для периимплантита.
- Периимплантит может начаться рано (в течение первых 3 лет) и прогрессировать быстро. Поражения при периимплантите отличаются от мукозита тем, что они выходят за пределы эпителия кармана, имеют больший размер воспалительного инфильтрата и характеризуются преобладанием плазматических клеток.
- Рекомендуется получить данные исходных рентгенограмм и зондирования после завершения этапа протезирования. Эти данные могут служить ориентиром для мониторинга и фиксации изменений в уровне маргинальной кости и глубины зондирования с течением времени, что позволяет проводить раннюю диагностику.
- Периимплантное зондирование с использованием пародонтального зонда с небольшим усилием (около 0,2Н) необходимо для диагностики и должно проводиться при каждом контрольном посещении.
- При обнаружении клинических признаков воспаления (BoP, увеличение глубины зондирования), внутриротовая рентгенограмма подтверждает диагноз в зависимости от того, имеет ли место прогрессирующая или продолжающаяся потеря костной ткани в области импланата (периимплантит) или нет (мукозит).
По материалам Lisa J. A. Heitz-Mayfield «Peri-implant mucositis and peri-implantitis:key features and differences», 2024

Добрый вечер.Хотелось бы прочитать статью про консервативное и хирургическое лечение мукозита и периимплантита