Кандидоз слизистой рта в форме молочницы известен с древних времен (Гиппократ, 600 г. до н.э.) как заболевание, поражающее в основном младенцев и ослабленных людей. За последние три десятилетия он вновь стал важным заболеванием, что связано с внедрением антибиотиков широкого спектра действия, трансплантации органов и костного мозга, иммуносупрессивной терапии и пандемии ВИЧ/СПИД.
Кандидоз является наиболее распространенной оппортунистической инфекцией, поражающей СОР. Да, это заболевание встречается часто, но также часто оно ошибочно рассматривается некоторыми специалистами как причина многих заболеваний полости рта или любых белых поражений. Диагностика кандидоза часто затруднительна среди тех, кто не имеет достаточных знаний по нормальной анатомии слизистой полости рта, когда даже незначительное удлинение нитевидных сосочков ошибочно принимается за кандидоз, как и практически любое белое пятно в полости рта. Это неправильное представление встречается не только среди непрофессионалов, но и среди многих медицинских работников и стоматологов. Поэтому в этом обзоре мы рассмотрим формы кандидоза, его диагностику, различия с другими заболеваниями и лечение.
Кандидоз слизистой рта является самым ранним и наиболее распространенным проявлением ВИЧ-инфекции и поражает около половины пациентов, которые не получают антиретровирусную терапию.
У пациентов со злокач. заболеваниями области головы и шеи, получающих лучевую терапию, кандидоз развивается по крайней мере у одного из трех.
Кандидоз называют болезнью больных и поражает, в частности, он очень молодых, очень старых, очень «сухих» и очень больных людей. Этот тезис в полной мере описывает пациентов, которые находятся в группе риска, но следует помнить, что кандидоз может развиться и у иммунокомпетентных пациентов.
Стоматология в основном занимается кандидозными инфекциями СОР, но также рассматривает местные и системные нарушения, которые могут предрасполагать к тому, что грибы становятся патогенными, а не остаются симбиотическими.
Кандидоз, встречающийся в стоматологической практике, обычно не приводит к серьезным последствиям для общего состояния здоровья, но может вызывать дискомфорт, нарушать качество жизни пациента или изменить его внешний вид (например, ангулярный хейлит). Его успешное лечение зависит от выявления и устранения предрасполагающих факторов.
Местные факторы
• Потеря целостности слизистой оболочки полости рта.
• Тонкий или повреждённый эпителий, возникающий в результате плохой адаптации протеза или после противоопухолевой химиотерапии/лучевой терапии головы и шеи, позволяет грибам прилипать к эпителиальным клеткам, проникать в слизистую оболочку и вызывать заболевание.
• Постоянное ношение протеза, в том числе ночью.
• Неспецифическая лейкоплакия, красный плоский лишай, и другие заболевания СОР делают ее склонной к развитию кандидоза.
• Ксеростомия приводит к уменьшению противогрибкового действия слюны, в связи с ее дефицитом и ограничением омывающей функции.
• Местные кортикостероиды (стероидные ингаляторы).
• Чрезмерное курение и употребление алкоголя.
• Недостаточная гигиена полости рта.
Cистемные факторы
• Иммунодефицит и иммуносупрессия являются важными факторами, особенно с учетом растущего числа пациентов с ВИЧ/СПИД и лиц, получающих кортикостероидное/иммуносупрессивное/цитотоксическое лечение (реципиенты трансплантации органов и костного мозга, пациенты со злокачественными заболеваниями, с аутоиммунными расстройствами).
• Антибиотики широкого спектра действия могут приводить к развитию кандидоза, главным образом, локально нарушая микробиом полости рта.
• Диетические факторы, такие как плохое питание, дефицит железа и витаминов локально изменяют целостность СОР.
• Эндокринные нарушения (сахарный диабет).
• Гематологические дискразии/злокачественные заболевания.
• Возраст (новорожденный, пожилой).
Этиология и патогенез
В подавляющем большинстве случаев кандидоз слизистой рта вызывается Candida albicans.
Важно сказать, что C. albicans является одним из компонентов нормальной микрофлоры полости рта, и более 60% людей являются носителями этого микроорганизма. Частота носительства и количество C. albicans увеличивается с возрастом пациента, особенно у пациентов с протезами.
C. albicans, C. tropicalis и C. glabrata составляют более 80% видов, выделенных при кандидозе. Чтобы проникнуть в слизистую оболочку, микроорганизмы должны прилипнуть к эпителиальной поверхности, поэтому штаммы candida с лучшим адгезивным потенциалом более жизнеспособны. Проникновение грибов в эпителиальные клетки облегчается их продукцией липаз и протеиназ, и для того, чтобы им оставаться внутри эпителия, они должны преодолевать постоянное разрушение поверхностных эпителиальных клеток (проникать глубже, так как поверхностный эпителий слущивается).
Псевдомембранозный кандидоз также характерен для маленьких детей, у которых нет ни полностью развитой иммунной системы, ни полностью развитой микрофлоры полости рта.
Протезный стоматит и ангулярный хейлит относятся к кандид-ассоциированным поражениям, так как при лабораторной диагностике определяются не только штаммы Candida, но и бактерии (стафилококк, стрептококк) и до конца неясно какой из микроорганизмов вызывает заболевание.
Классификация
1. Острые формы:
-псевдомембранозный
-эритематозный
2. Хронические формы:
-псевдомембранозный
-эритематозный
-гиперпластический
3. Кандид-ассоциированные поражения:
-протезный стоматит
-ангулярный хейлит
-ромбовидный глоссит (в некоторых классификациях его относят к форме хронического эритематозного кандидоза)
4. Хронический кожно-слизистый кандидоз (проявления на слизистой рта).
У некоторых пациентов может проявляться более одной клинической формы кандидоза и более чем в одном участке слизистой рта, что приводит к мультифокальному кандидозу. Кандидоз СОР в большинстве случаев является эндогенным, чаще всего остается поверхностным и локализуется в слизистой оболочке рта. Может иметь место региональное распространение и системный или глубоко укоренившийся кандидоз, но такое встречается относительно редко.
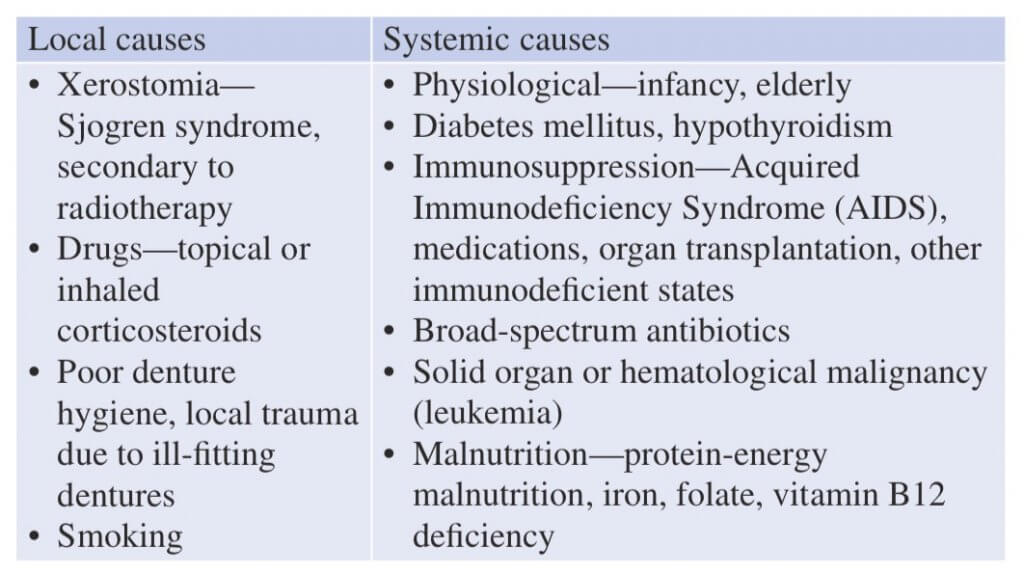
А. Мультифокальный кандидоз слизистой рта, характеризующийся атрофией сосочков языка (эритематозным кандидозом) и “целующимся” кандидозным поражением твердого неба (В).
Псевдомембранозный кандидоз
Наиболее известной формой кандидоза является псевдомембранозный кандидоз. Он может быть вызван воздействием на пациента антибиотиков широкого спектра действия (устраняются конкурирующие бактерии), встречается у иммунокомпроментированных пациентов (ВИЧ, лейкемия, химиотерапия/лучевая терапия), у младенцев или пожилых людей. Воздействие антибиотиков обычно вызывает острую форму заболевания, а иммунологические проблемы чаще приводят к хронической (медленно развивающейся, длительной) форме псевдомембранозного кандидоза.
Заболевание проявляется в виде белесоватого/желтоватого и творожистого налета (псевдомембраны), который располагается мелкими очагами или может сливаться. Налет можно снять сухим марлевым тампоном/шпателем и выявить красную нижележащую слизистую оболочку (иногда под налетом слизистая может выглядеть нормальной). Несмотря на то, что поражения могут иметь совершенно любую локализацию, «любимыми» участками являются слизистая оболочка щек, ретромолярная область, ротоглотка и латеральные поверхности языка.
Псевдомембраны состоят, в основном, из кандидозных псевдогифов с почкующимися дрожжевыми клетками и шелушащимися эпителиальными клетками.
Симптомы, если они вообще присутствуют, обычно относительно слабо выражены и состоят из ощущения жжения, ксеростомии или неприятного привкуса во рту (дисгевзии), который по-разному описывается как соленый или горький. Псевдомембранозный кандидоз редко бывает болезненным. Иногда пациенты жалуются на “волдыри”, хотя на самом деле они чувствуют приподнятые бляшки, а не настоящие пузырьки.
Существует также хроническая форма псевдомембранозного кандидоза, часто связанная с иммунодефицитом. Она может возникнуть у ВИЧ-инфицированных пациентов, которые могут болеть псевдомембранозным кандидозом в течение длительного периода времени. У пациентов, использующих стероидные ингаляторы, также могут наблюдаться псевдомембранозные поражения хронического характера. Пациенты редко сообщают о симптомах своих поражений, хотя из-за присутствия псевдомембран может возникнуть некоторый дискомфорт.
Клинические проявления острого и хронического псевдомембранозного кандидоза неотличимы.
Персистирование острого псевдомембранозного кандидоза может в конечном итоге привести к потере псевдомембраны с проявлением более генерализованного красного поражения, известного как эритематозный кандидоз.
Лечение включает поиск предрасполагающих факторов в истории болезни и при осмотре полости рта, их устранение или уменьшение влияния, если это возможно, а также противогрибковую терапию.
Следует заподозрить наличие какого-либо скрытого системного фактора, когда псевдомембранозный кандидоз наблюдается у взрослого, у которого нет очевидной предрасположенности. На это также указывает отсутствие реакции на лечение или рецидив заболевания. В таком случае необходимо назначить дополнительное обследование или направить к смежному специалисту, поскольку рецидивирующий кандидоз указывает на выраженную иммуносупрессию, а распространение на пищевод является серьезным осложнением.
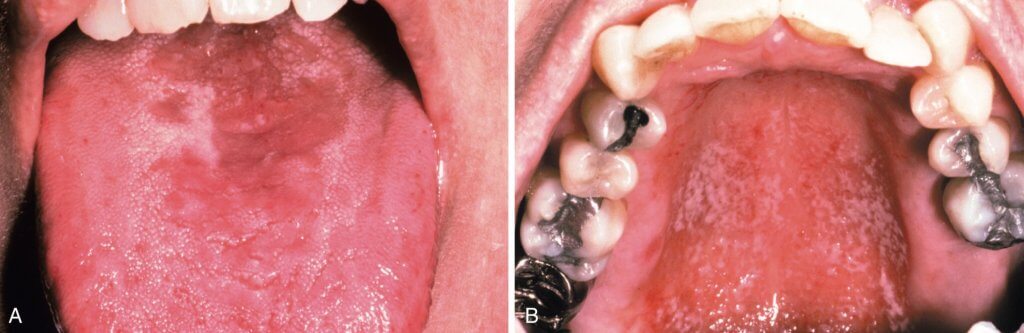
Псевдомембранозный кандидоз
А. Слизистая оболочка неба с белым неправильной формы налетом на эритематозной основе. В. Тот же пациент после того, как налет был снят деревянным шпателем
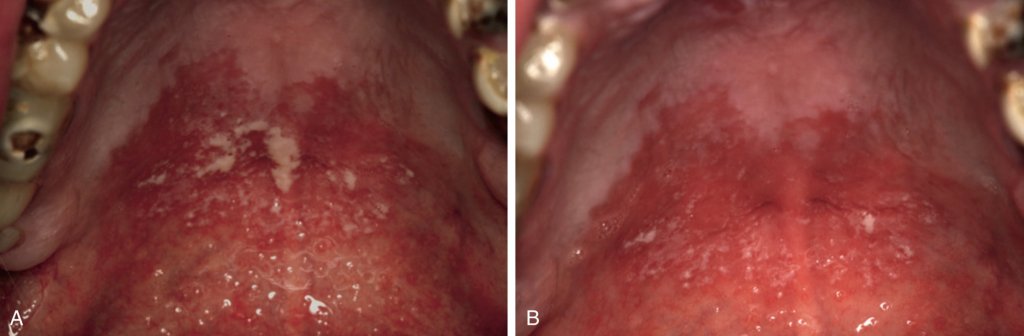
Псевдомембранозный кандидоз. А. Белый налёт на эритематозной основе, характерные для псевдомембранозного кандидоза. В. Удаление налета выявляет слегка эритематозную поверхность, но нет признаков кровотечения.
Эритематозный кандидоз
• Является наиболее распространённой формой заболевания.
• Первоначально это название использовалось для описания хронической красной формы кандидоза, наблюдаемой на небе и деснах у ВИЧ-позитивных пациентов, однако название было не очень специфичным, а подобные изменения могут возникнуть и у иммунокомпетентных пациентов.
• Также эритематозная форма ранее называлась атрофической. Однако поражение может отражать не только атрофию, но и повышенную васкуляризацию, поэтому корректнее определять этот кандидоз как эритематозный.
Основное отличие от псевдомембранозной формы: у пациентов с эритематозным кандидозом либо не обнаруживается белый налёт, либо белый компонент не является заметным признаком. Элемент поражения — красное пятно (эритема).
Выделяют острый и хронический эритематозный кандидоз.
Острый эритематозный кандидоз (ранее антибиотиковый стоматит, острый атрофический кандидоз) возникает после чрезмерного применения антибиотиков (в том числе местных), особенно препаратов широкого спектра действия. Они подавляют нормальную флору полости рта, которая обычно конкурирует с Candida во рту.
Пациенты часто жалуются на ощущение во рту, как будто ошпарились горячим напитком. Это ощущение жжения обычно сопровождается диффузной потерей нитевидных сосочков дорсальной поверхности языка, что приводит к покраснению и появлению “залысины” (участка атрофии) на языке. Клинически вся слизистая оболочка красная, но язык, как правило, поражается сильнее всего и выглядит гладким. На красном фоне могут быть одиночный белый налёт, но нет «псевдомембраны». Выздоровление может последовать за отменой антибиотика, но ускоряется противогрибковым лечением.
Хронический эритематозный кандидоз может существовать в двух формах:
Как проявление ВИЧ-инфекции на слизистой рта.
Эритематозный кандидоз при ВИЧ-инфекции проявляется в виде бессимптомных красных поражений, обычно расположенных на дорсальной поверхности языка и твердом небе («kissing lesion»). Поражение бессимптомное, имеет размытую границу, что помогает отличить его от эритроплакии, которая обычно имеет более резкие очертания и часто выглядит как слегка погруженное поражение. Пациент может обратиться за консультацией из-за дисгевзии (нарушение вкусового восприятия) или ксеростомии.
В форме протезного стоматита
Эпидемиологические исследования выявили это состояние примерно у 15-70% тех, кто носит съемные протезы. Протезный стоматит часто классифицируется как форма эритематозного кандидоза, но точная взаимосвязь между протезом, С. Albicans, бактериями и стоматитом остается несколько спорной. Candida определенно присутствует, а вот является ли протезный стоматит фактической инфекцией C. albicans или просто тканевой реакцией на различные микроорганизмы (в том числе бактерии), живущих под протезом, все ещё неизвестно. Хотя C. albicans часто ассоциируется с этим заболеванием, образцы биопсии пораженной слизистой редко обнаруживают кандидозные гифы, действительно проникающие в кератиновый слой эпителия. Следовательно, это поражение не соответствует одному из основных определяющих критериев для диагностики инфекции — инвазии ткани хозяина микроорганизмом. Кроме того, если взять мазок со слизистой оболочки неба и отдельно с поверхности протеза, нанести на среду Сабуро, то на образце с протеза обычно наблюдается гораздо более интенсивная колонизация грибами.
Микрофлора полости рта это сложная система и может, в дополнение к C. albicans, содержать бактерии Streptococcus, Veillonella, Lactobacillus, Prevotella, Actinomyces. Точно так же неизвестно, в какой степени эти бактерии участвуют в патогенезе протезного стоматита.
В целом, грибковая/бактериальная биопленки и плохая гигиена протезов считаются важными факторами — многие пациенты признаются, что носят свои съемные протезы постоянно, в том числе ночью, лишь периодически снимая их для чистки. Другие предполагаемые факторы включают травму или чрезмерное давление на слизистую оболочку и отсутствие омывания слюной этой зоны.
Протезный стоматит не является аллергической реакцией на материал протеза.
Таким образом, протезный стоматит является следствием постоянного раздражения, как микробного, так и механического, со стороны верхнего протеза, подлежащей поверхности слизистой оболочки.
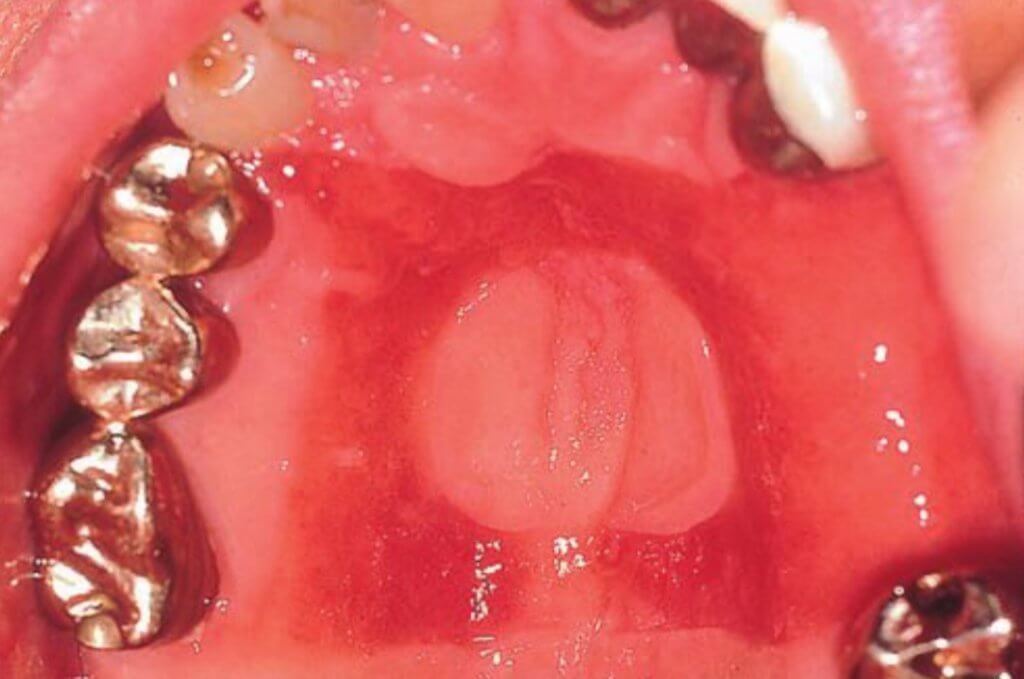
Поражение диагностируется стоматологом случайно, так как заболевание часто протекает бессимптомно. Излюбленным местом протезного стоматита является слизистая оболочка нёба и альвеолярный гребень верхней челюсти. Внутриротовое обследование может выявить точечные гиперемированные пятна или более генерализованную эритему. Эритема резко ограничена областью, закрытой верхним протезом или ортодонтическим аппаратом и имеет четкую границу, соответствующую контуру основания протеза (эритема отсутствует за пределами протеза). Поражение не наблюдается под более подвижным нижним протезом, который обеспечивает относительно свободный поток слюны под ним.
Острый атрофический кандидоз нередко ошибочно принимают за аллергическую реакцию на материалы протеза.
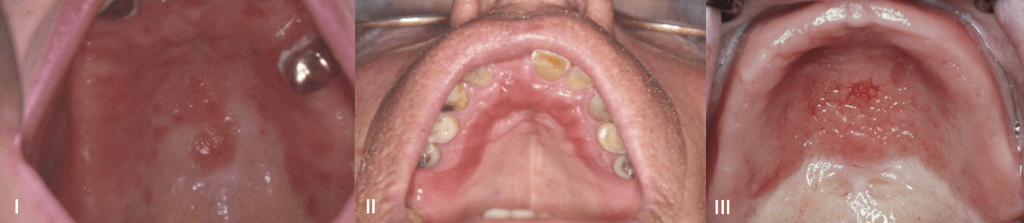
Выделяют три типа протезного стоматита, которые описал Ньютон в 1962 году исключительно на основе клинических критериев:
● Тип I эритема ограничивается только небольшим участком под протезом (локализованное простое воспаление).
● Тип II поражает большую часть слизистой оболочки, покрытой протезом (генерализованное простое воспаление).
● Тип III имеет зернистую поверхность (воспалительная папиллярная гиперплазия) в дополнение к признакам типа II.
Лечение, как правило, включает дезинфекцию протезов с противогрибковой обработкой слизистой оболочки, обучение пациента (т.е. инструктаж по гигиене протезов и полости рта, снятие протезов на ночь), а также коррекцию/перебазировку или изготовление новых протезов по необходимости.
Протезы следует чистить щеткой в теплой воде и замачивать на 10-20 минут или на ночь в растворе антисептика (в зависимости от концентрации), таком как отбеливатель, т.е. гипохлорит натрия (10 капель бытового отбеливателя в стаканчике для протезов) и хлоргексидин (при длительном замачивании вызывает окрашивание протеза). Также не рекомендуется использовать слишком концентрированные растворы гипохлорита. Использование гипохлорита и хлоргексидина в идеале должно быть ограничено акриловыми протезами без металических элементов. Растворы на основе гипохлорита могут использоваться, если известно, что используемый сплав устойчив к его краткосрочному воздействию. Последние данные свидетельствуют о том, что шипучие чистящие средства для протезов совместимы с протезами с металлическими элементами.
Подробнее про методы дезинфекции протезов можно прочитать в обзоре Британского стоматологического журнала.
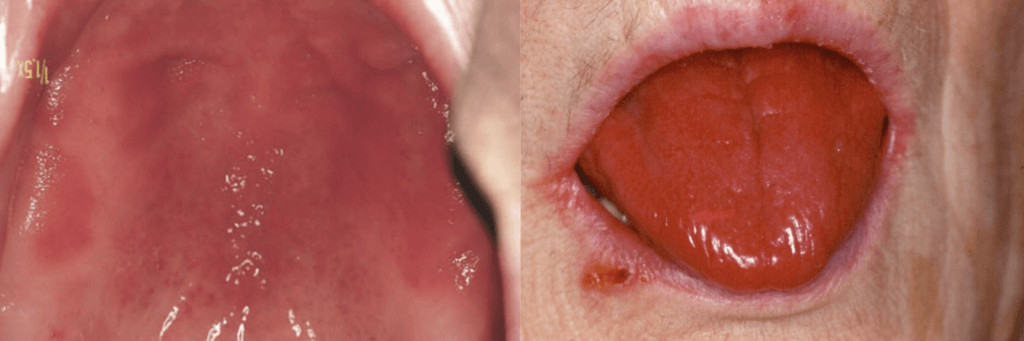
Подобная генерализованная кандидозная эритема также может быть следствием ксеростомии и является типичным осложнением синдрома Шегрена.
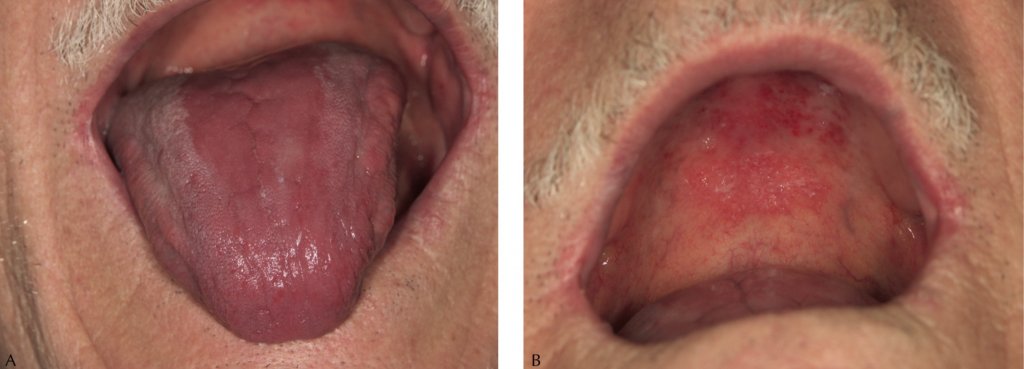
Ангулярный хейлит
Ангулярный хейлит характеризуется эритемой, трещинами, шелушением и/или образованием корок в уголках рта. Он может проявляться как компонент хронического мультифокального кандидоза или как изолированное поражение. Микробиологические исследования показывают, что это смешанная инфекция. Кроме Candida часто присутствуют стафилококки/стрептококки и неясно, какие именно организмы являются возбудителями заболевания.
Существуют данные, что 20% этих случаев вызваны только C. albicans, 60% вызваны комбинированной инфекцией C. albicans и золотистым стафилококком, а 20% связаны только с S. aureus.
Способствующие факторы включают:
потерю вертикального размера нижней трети лица с ярко выраженными складками и морщинами в уголках рта — в таком состоянии даже небольшое скопление слюны вызывает значительную мацерацию (идеальные условия для развития грибковой инфекции).
протезы или ортодонтические аппараты — могут содержать грибковые организмы.
дефицит питательных веществ — железа или витамина В.
местное раздражение — например, от жевания предметов, сосания большого пальца, облизывания, использования зубной нити.
лекарственные средства (изотретиноин, индинавир, сорафениб).
другие факторы, которые обсуждались ранее.
Клинически ангулярный хейлит чаще поражает оба угла рта, реже один. Пациент жалуется на болезненность, жжение или зуд. Это состояние может длиться от нескольких дней до нескольких лет, а в хронических случаях часто наблюдаются чередующиеся периоды рецидива и ремиссии. Пациенты часто указывают на то, что тяжесть поражений нарастает и ослабевает.
Лечение обычно включает местную терапию противогрибковыми препаратами и устранение основных способствующих факторов. Если ангулярный хейлит является компонентном хронического мультифокального кандидоза (развивается в комплексе с эритематозным/псевдомембранозным/гиперпластическим кандидозом), лечение дополняют соответствующими мероприятиями, чтобы уменьшить внутриротовой «резервуар» грибов.
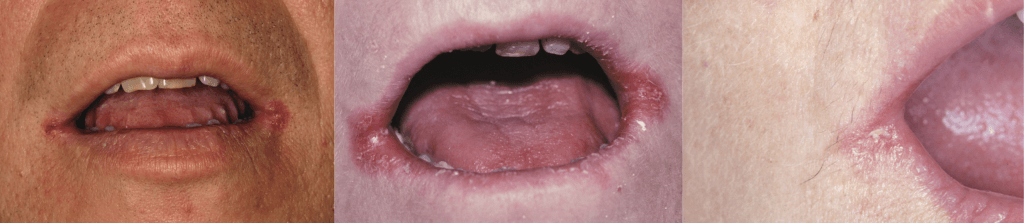
Эритема, трещины и корки на коже в уголках рта.
Хронический гиперпластический кандидоз
Хронический гиперпластический кандидоз (“кандидозная лейкоплакия”) — это необычная и наименее распространённая форма кандидоза.
Основные особенности:
элемент поражения — белый налет, который невозможно снять.
налет имеет различную толщину, часто шероховатую или неправильную текстуру и плотно прикреплён к слизистой.
многие пациенты — мужчины среднего и старшего возраста, большинство из них курильщики.
чаще обнаруживается в передней трети слизистой оболочке щеки, хотя язык, небо или другие участки также могут быть вовлечены.
иногда можно увидеть “ пятнистый” красно-белый вид поражения, что должно насторожить врача о возможном риске дисплазии эпителия.
Эта форма кандидоза, особенно при расположении в передней трети слизистой щеки, может сочетаться с угловым хейлитом.
Хронический гиперпластический кандидоз является несколько противоречивым заболеванием. Некоторые исследователи полагают, что это состояние представляет собой кандидоз, который накладывается только на ранее существовавшую лейкоплакию. Другие считают, что сама по себе Candida также способна вызывать гиперкератотическое поражение. Поскольку истинная лейкоплакия не имеет ярких специфических особенностей, возможно, будет тяжело клинически отличить эти два поражения друг от друга. На практике при любом поражении, предположительно представляющем собой хронический гиперпластический кандидоз, важно следить за его разрешением после соответствующего курса противогрибковой терапии. Если поражение сохраняется, то рекомендуется биопсия, чтобы исключить дисплазию или плоскоклеточный рак. Если при биопсии обнаружена дисплазия, то поражение представляет собой лейкоплакию с наложением кандидозной инфекции, а не истинный хронический гиперпластический кандидоз.
Альтернативное название «кандидозная лейкоплакия» раскрывает противоречивую природу этого состояния, при котором хронический кандидоз вызывает локализованную зону кератоза.
Диагноз хронический гиперпластический кандидоз подтверждается наличием кандидозных гифов на биопсии, и, что более важно, полным исчезновением поражения после противогрибковой терапии.
Следует отметить, что белое пятно, вызванное исключительно кандидозной инфекцией, несет минимальный риск развития плоскоклеточной карциномы.
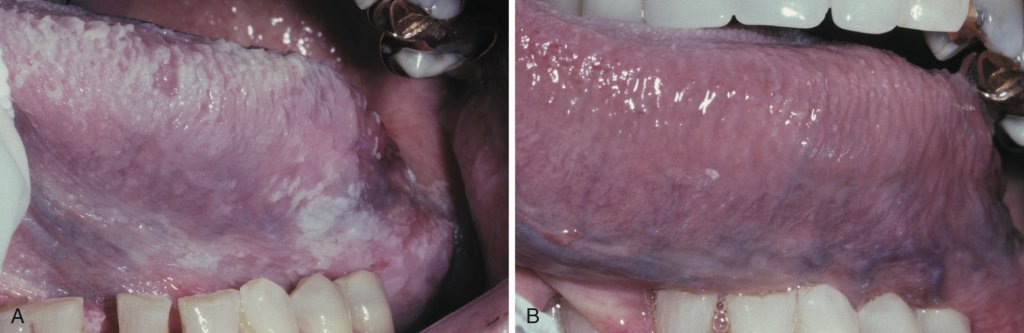
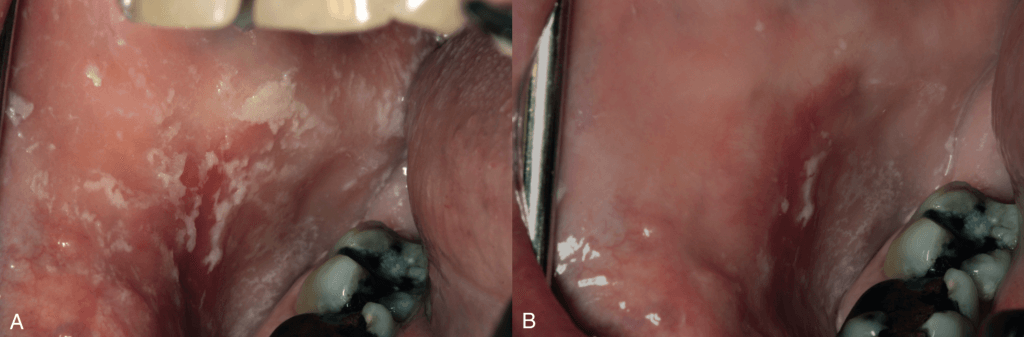
Хронический гиперпластический кандидоз. А. Эти диффузные белые бляшки клинически проявляются как лейкоплакия, но на самом деле они представляют собой необычное проявление гиперпластического кандидоза. В. После противогрибковой терапии наблюдается полное исчезновение белых очагов в течение 2 недель, подтверждая диагноз гиперпластического кандидоза. Если бы какие-либо белые изменения слизистой оболочки сохранялись, биопсия этой области была бы обязательной.
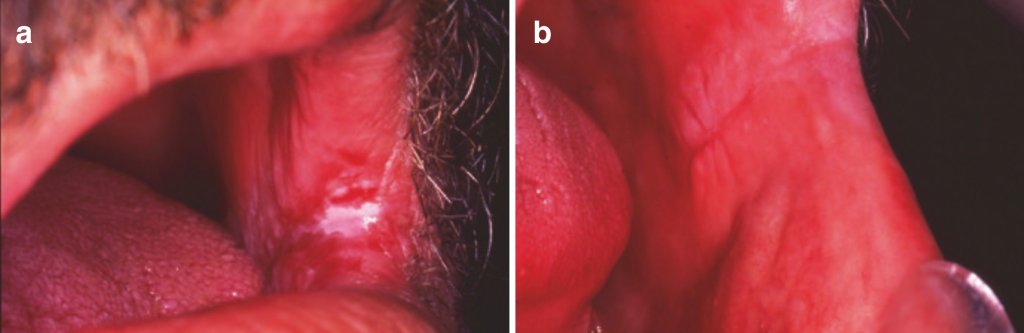
А. Хронический гиперпластический кандидоз слизистой оболочки щеки слева.
В. Разрешение после системной терапии флуконазолом.
Срединный ромбовидный глоссит
(Центральная папиллярная атрофия языка)
Этиология до конца не выяснена, но поскольку Candida albicans обнаруживается более чем в 80% случаев, многие исследователи рассматривают это поражение как подтип хронического эритематозного кандидоза. Курильщики и пациенты с протезами имеют повышенный риск развития срединного ромбовидного глоссита, а также пациенты, использующие ингаляционные стероиды.
Инфекция, вероятно, носит периодический характер и постоянно повреждает слизистую оболочку, так что она теряет способность образовывать сосочки и кажется красной, даже когда инфекция неактивна.
Часто заболевание протекает бессимптомно и обнаруживается случайно при рутинном осмотре полости рта.
Очаг поражения (атрофия нитевидных сосочков) проявляется в виде четко очерченной зоны эритемы спереди от желобовидных сосочков и, как следует из названия, имеет овальные или ромбовидные очертания.
Симметричен относительно средней линии языка.
Обычно пятно плоское или выглядит слегка вдавленным, но при давних поражениях поверхность может быть дольчатой или экзофитной.
Цвет может варьироваться от белого до более характерного красного.
Иногда срединный ромбовидный глоссит может сочетаться с “целующимся” кандидозным поражением неба (kissing lesion).
В прошлом считалось, что это особое состояние является аномалией развития языка, но эту теорию отклонили, поскольку ромбовидный глоссит никогда не встречается у новорожденных.
Так как ромбовидный глоссит протекает бессимптомно, лечение ограничивается уменьшением предрасполагающих факторов и противогрибковыми препаратами (возможно только частичное разрешение).
Хотя внешний вид может вызывать беспокойство у пациентов, а стоматологами ромбовидный глоссит может быть ошибочно принят за карциному (особенно узловатая форма), поражение не влечет за собой какого-либо повышенного риска злокачественной трансформации. В отличие от латеральных и вентральной поверхностей, рак очень редко встречается на дорсальной поверхности языка и практически не встречается прямо в его центре.
Если берется биопсия срединного ромбовидного глоссита, следует иметь в виду, что патологи могут легко неверно истолковать его как злокачественное образование. Хотя это доброкачественное поражение, гистологически оно имитирует рак, поэтому его относят к псевдоэпителиоматозной гиперплазии (эпителиома — исторический термин для обозначения рака). Поэтому ни биопсия (грибковые гифы часто не обнаруживаются), ни хирургическое вмешательство не рекомендуются в случаях срединного ромбовидного глоссита.
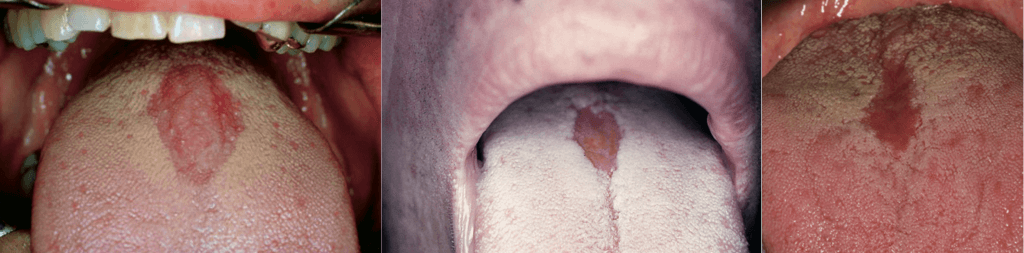
Срединный ромбовидный глоссит. Типичная ромбовидная область депапилляции по средней линии языка.
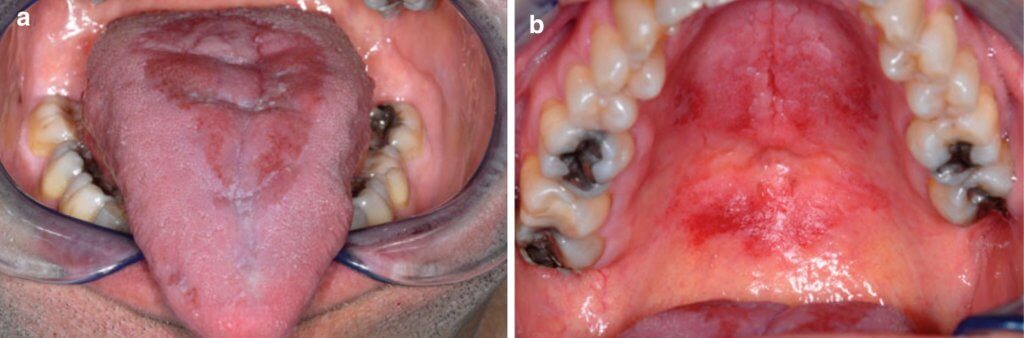
A. Срединный ромбовидный глоссит у пациента, пользующегося ингалятором.
В. Поверхность неба у того же пациента (“kissing lesion”).
Хронический кожно-слизистый кандидоз (КСК)
КСК характеризуется длительным и стойким кандидозом слизистой оболочки полости рта, ногтей, кожи и слизистой оболочки влагалища. Эта форма кандидоза часто устойчива к лечению, а после применения стандартной противогрибковой терапии наступает только временная ремиссия. КСК начинается в раннем возрасте, обычно в течение первых двадцати лет жизни. Существует несколько синдромом и типов КСК, один из них это семейная форма КСК.
Семейная форма кожно-слизистого кандидоза, которая, как полагают, передается аутосомно-рецессивным путем, встречается почти у 50% пациентов с сопутствующей эндокринопатией. Эндокринопатия обычно состоит из гипопаратиреоза, болезни Аддисона, а иногда и гипотиреоза или сахарного диабета. Другие формы семейного кожно-слизистого кандидоза связаны с дефектами метаболизма железа и клеточно-опосредованного иммунитета.
Заболевание начинается как псевдомембранозный тип кандидоза и вскоре сопровождается поражением ногтей и кожи.
Важность этого состояния заключается в том, чтобы распознать его: хроническое течение, включая кожу, ногти и слизистые оболочки, оказывается резистентным к лечению, а также проявляется в детском или подростковом возрасте.
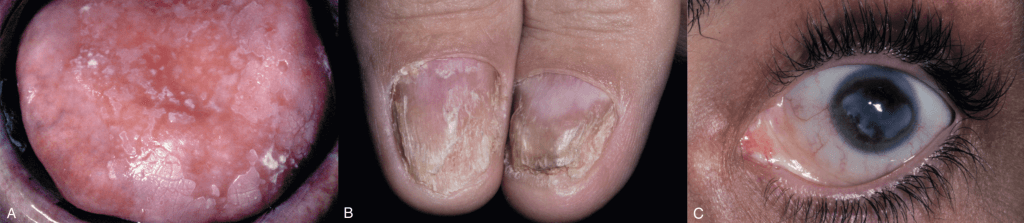
Синдром аутоиммунной полиэндокринопатии, кандидомикоза и эктодермальной дистрофии (APECED). А. Эритематозный кандидоз, диффузно поражающий тыльную сторону языка у 32-летнего мужчины. Б. У того же пациента обнаружена поражение ногтей. C. Также отмечается кератопатия роговицы. У пациента в анамнезе были случаи гипопаратиреоза и гипоадренокортицизма, которые были диагностированы на втором десятилетии жизни.
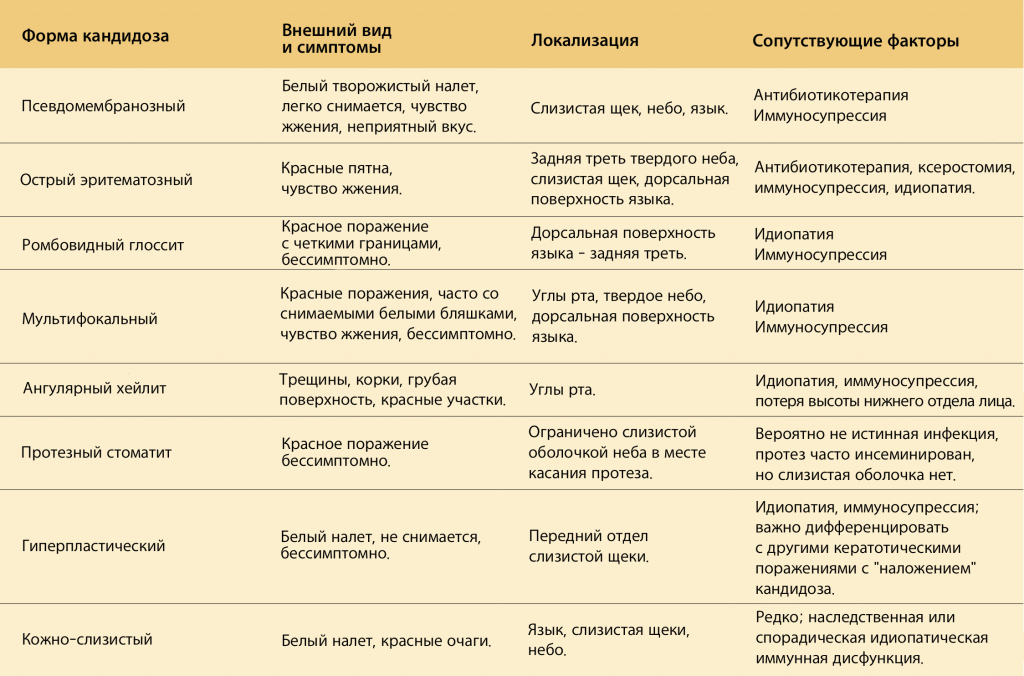
Перевод итоговой таблицы с книги Oral and Maxillofacial Pathology Fourth Edition 2016 Brad W. Neville, Douglas D. Damm, Carl M. Allen, Angela C. Chi.
Дифференциальная диагностика орального кандидоза
Кандидозные белые поражения следует дифференцировать от химического ожога, травмы, проявлений сифилиса на слизистой рта и других белых кератотических поражений (лейкоплакия, белые поражения красного плоского лишая, белый губчатый невус).
Красные поражения при кандидозе следует дифференцировать от реакции на лекарственные средства, эрозивного красного плоского лишая, дискоидной красной волчанки, географического языка, многоформной экссудативной эритемы и везикулобуллезных заболеваний..
Источники
1.Color atlas of oral and maxillofacial diseases 2019 Brad W. Neville, Douglas D. Damm, Carl M. Allen, Angela C. Chi ст. 126-131.
2.Diseases of the Oral Mucosa Study Guide and Review 2021 Enno Schmidt ст. 321-326.
3.Oral Pathology: Clinical Pathologic Correlations Seventh Edition 2017 Joseph A. Regezi, James J. Sciubba, Richard C.K. Jordan ст. 104-108
4.EAOM Handbook First Edition ст. 25-33, 168-179.
5.The ADA Practical Guide to Soft Tissue Oral Disease Second Edition 2018 ст. 37-38, 53-56.
6.Burket’s oral medicine Thirteenth Edition 2021 Michael Glick, Martin S. Greenberg, Peter B. Lockhart, Stephen J. Challacombe — ст. 89-97
7.Cawson’s Essentials of Oral Pathology and Oral Medicine Ninth Edition 2017 E.W. Odell — ст. 244-254
8.Oral and Maxillofacial Pathology Fourth Edition 2016 Brad W. Neville, Douglas D. Damm, Carl M. Allen, Angela C. Chi ст. 191-200.
Материал подготовлен доктором Анной Трандафиловой (автором канала Стомат.ежедневник), редактор — Марина Вишнякова

Огромно Вам спасибо за Ваш труд,бесценная информация!Уча других ,мы учимся сами(Капица).Творческих Вам успехов в дальнейшем!А познавать будем.