Наше понимание заболеваний пародонта и имплантологии продолжает расти в геометрической прогрессии. Точно так же варианты и методы, доступные для их радиологического исследования, продолжают быстро развиваться. Современный клиницист должен владеть достаточной и точной информацией, чтобы иметь возможность назначить соответствующее рентгенологическое исследование. Практика стоматологии, особенно орофациальной имплантологии, основанная на исключительно на традиционной интраоральной и панорамной рентгенографии больше не считается приемлемым стандартом лечения во многих частях мира.
Современный клиницист должен рассмотреть все доступные методы и тщательно сопоставить диагностическую пользу с потенциальным биологическим воздействием диагностических исследований. При принятии этих решений следует учитывать принцип ALARA (настолько низкий, насколько это разумно). Признано, что некоторые способы визуализации могут быть недоступны в некоторых частях мира. Денежная стоимость некоторых методов визуализации также может быть относительно высокой и потенциально непомерной, хотя это должно быть сопоставлено с финансовой стоимостью потенциального лечения. Как правило, финансовые затраты на диагностическую визуализацию, включая новейшие методы, составляют часть стоимости протезирования на имплантах или пародонтальной и поддерживающей терапии. В конечном счете, именно клинический врач принимает решение о том, какой метод лучше всего использовать, основываясь на клинических данных. Также клиницист несет ответственность за обеспечение оптимального выполнения визуализации или направление к рентгенологам, которые имеют соответствующие навыки в области орофациальной диагностики. Что наиболее важно, врач должен убедиться, что полученные изображения полностью оценены и интерпретированы специалистами с соответствующей квалификацией.
Крайне важно, чтобы клиницисты оставались в курсе событий, и общепризнанно, что технологические достижения обычно опережают публикацию исследований, связанных с этой технологией.
Интерпретация радиологического исследования
Назначение подходящего метода визуализации и обеспечение использования оптимальных протоколов и техник позволяют получить оптимальные изображения для диагностики. Во многих отношениях интерпретация полученных изображений является наиболее важным аспектом диагностической визуализации. Это относится к практике рентгенологии в целом и, безусловно, включает диагностическую визуализацию по отношению к пациенту с пародонтитом и при планировании имплантации. Неспособность обеспечить тщательную и точную интерпретацию лишает диагностику пользы для пациента, который получил ионизирующее излучение, связанное с рентгенологическим исследованием. Поэтому эта глава посвящена ключевым аспектам рентгенологической интерпретации с особым акцентом на пародонтологию и имплантационную стоматологию.
Для резорбции костной ткани требуется соответствующая интерпретация, чтобы подтвердить, что потеря кости носит воспалительный характер и не связана с другим заболеванием. Морфология и степень тяжести пародонтальных дефектов, а также связанные с ними факторы также важны. Кроме того, должны быть оценены другие зубочелюстные заболевания, включая кариес, периапикальные поражения и состояние существующих реставраций и ортопедических конструкций, чтобы можно было составить общий диагноз, прогноз и план лечения.
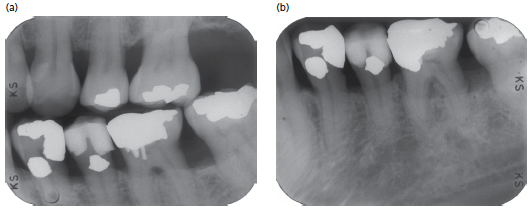
В имплантации диагностическая визуализация, во-первых, дает возможность оценить локализацию (локализации) предполагаемого имплантата и прилегающие костную и мягкие ткани для выявления характера патологии (Рис. ниже). Соответствующие выводы относительно возможности и планирования имплантации, очевидно, имеют решающее значение. Также важно тщательно оценить все зубочелюстные структуры, чтобы планирование имплантации не проводилось изолированно; другими словами, имплантация должна планироваться как часть общего плана лечения в орофациальной области.
Способность проводить морфологический анализ (например, форма и степень тяжести пародонтального дефекта) и планировать хирургические процедуры (например, планирование имплантации) с определенным методом визуализации не совпадает с навыками, необходимыми для оценки рентгенологических изображений на наличие патологии и интерпретировать радиологические особенности поражения. Радиологическая интерпретация основана на знании патогенеза и течения заболеваний в пределах определенной анатомической области. Это включает в себя применение алгоритма, который требует конкретной базы знаний и навыков. Это позволяет идентифицировать нормальные структуры и наличие отклонений. В сочетании с пониманием специфических рентгенологических характеристик различных патологий это существенно способствует диагностике.
В стоматологии специалист, проводящий диагностику, также может быть лечащим врачом и часто имеет предвзятое мнение о вероятном диагнозе. В этих случаях существует возможность быстрой интерпретации рентгенологического исследования, чтобы подтвердить клинические подозрения, а не проводить тщательную оценку рентгенологического исследования. В качестве примера можно привести предварительные клинические данные, свидетельствующие о наличии воспалительного пародонтального дефекта, рентгенологическая интерпретация здесь заканчивается, как только появляется заметный очаг просветления, связанный с корнями. Тщательная радиологическая оценка для выявления признаков воспалительного поражения не проводится, что может привести к ошибочному диагнозу. Клиницистам рекомендуется избегать такого ненадлежащего применения диагностической визуализации.
Важно, чтобы диагностическая визуализация и интерпретация были завершены до биопсии или другого хирургического вмешательства. Соответствующая радиологическая интерпретация может помочь в определении оптимального и / или безопасного места (мест) для биопсии. Кроме того, некоторые поражения должны быть исключены до биопсии или хирургического вмешательства. Следует отметить сосудистые мальформации. Кроме того, хирургические процедуры и биопсии часто значительно изменяют рентгенологические проявления поражения, вводя воспалительные изменения, потенциально ставя под угрозу диагноз.
Клиницист, ответственный за радиологическое исследование, должен убедиться, что вся информация, полученная в радиологическом исследовании, тщательно оценена, а не только область интереса, например, только зубочелюстные структуры. Если врач, ответственный за исследование, не имеет соответствующей подготовки для интерпретации конкретного исследования, он должен убедиться, что рентгенологическое исследование интерпретируется радиологами, которые имеют соответствующие знания и навыки. Следует признать, что знания и навыки, связанные с интерпретацией интраоральных и панорамных рентгенографических изображений это не то же самое, что интерпретация объемных данных, включая многосрезовую / многодетекторную компьютерную томографию (MCКТ) и конусно-лучевую компьютерную томографию (КЛКТ). Согласно судебно-медицинскому праву, врачи-стоматологи общей практики или специализирующиеся в отдельной области проводят сложные хирургические операции, но это не подразумевает, что они имеют соответствующие знания и навыки для грамотного проведения процедур. Точно так же следует помнить, что законное право на использование конкретного радиологического аппарата не подразумевает достаточных знаний для интерпретации полученной информации. Соответствующие этические и судебно-медицинские последствия требуют рассмотрения.
Подробное обсуждение радиологической интерпретации выходит за рамки данной главы, и, хотя на эту тему имеются полезные публикации (White & Pharoah 2009; Koong 2012), для развития компетентного уровня интерпретационных навыков требуется клиническая подготовка под руководством специалиста. Тем не менее, общие ключевые требования и этапы будут кратко обсуждены, а затем приведен раздел, в котором эти принципы будут применяться к пародонтологии и имплантологии.
Изображение демонстрирует наличие цементно-костной дисплазии в области зуба 32, где была запланирована имплантация. Обратите внимание на склеротические границы.
Изображение демонстрирует фиброзную дисплазию в области верхней челюсти слева, где планировалась имплантация. Обратите внимание на внешний вид образования.
Основные предпосылки. Радиологическая анатомия
Необходимо детальное понимание трехмерной анатомии и того, как структуры выглядят радиологически, в зависимости от используемого метода визуализации. Знание нормальных вариантов и их радиологических проявлений в различных модальностях также является обязательным. Очевидно, что двухмерные (2D) изображения с большим полем зрения (FOV) будут включать в себя больше структур, что требует более широкой базы знаний. Рентгенологическая анатомия, изображенная на простых 2D-изображениях, отличается от анатомии, наблюдаемой в объемных изображениях, таких как MCКT и КЛКТ. Способность идентифицировать наличие болезни чрезвычайно ограничена, если врач не знаком хорошо с рентгенологической картиной всех анатомических структур и нормальными морфологическими вариантами. Следует подчеркнуть, что не все отклонения представляют собой явные затемнения или просветления (рис. ниже).
Патология
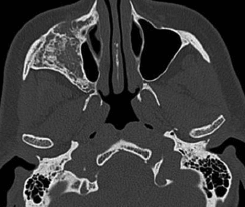
Специалист, выполняющий исследование, должен обладать знаниями о заболеваниях, которые потенциально связаны со всеми структурами, включенными в рентгенологическое исследование. Оценка клинической значимости этих различных заболеваний также имеет решающее значение. Многие методы визуализации захватывают значительную часть орофациальных структур. Панорамные и цефалометрические проекции, очевидно, включают в себя множество других лицевых структур, кроме зубо-альвеолярных структур. Сканирование MCКT и КЛКТ в различной степени включает околоносовые пазухи, глоточные воздушные пространства, основание черепа, шейный отдел позвоночника и верхнюю часть шеи (рис. ниже). Все структуры, включенные в рентгенологическое исследование, должны оцениваться на наличие патологии специалистами с соответствующей подготовкой.
Модальность изображения
Есть множество методов визуализации, которые могут применяется при рентгенологическом исследовании орофациальных структур, включая интраоральные рентгенограммы, другие простые двухмерные изображения, панорамный томограф, MCКT,КЛКТ, МРТ, УЗИ и ядерная медицина. Врач должен быть знаком со всеми доступными модальностями, включая их преимущества и имитации. Это позволит выбрать оптимальную модальность, при этом минимизируя дозу облучения, которому подвергается пациент. При интерпретации рентгенологического исследования необходимо признавать ограничения конкретной методики. Также должно учитываться влияние различных протоколов на качество изображения. Важно отметить, что только то, что конкретная структура может быть видна при рентгенологическом исследовании, не означает, что она достаточно хорошо продемонстрирована для точной интерпретации. Может потребоваться другая модальность. Описание и сравнение ключевых особенностей различных радиологических методов, обычно применяемых в стоматологии, приводится в следующем разделе.
Условия просмотра
Оптимальные условия просмотра имеют важное значение для идентификации всех соответствующих структур в радиологических изображениях. Тонкое изменение радиологически внешнего вида анатомической структуры может быть связано со значительной аномалией. Окружающий свет должен быть сведен к минимуму, а посторонний свет из смотрового окна должен быть закрыт. Цифровые изображения, просматриваемые на мониторе компьютера, можно изменять. Качество монитора компьютера должно быть на должном уровне. Для аналоговых изображений может быть критичным оптическое увеличение и использование более яркого источника света. Интерпретация простых двумерных рентгенографических цифровых изображений, напечатанных на бумаге, может быть проблематичной. Даже изображение, напечатанное на высококачественной бумаге при высоком качестве принтера не демонстрирует тот же оптический диапазон, что и пленка или мониторы хорошего качества. Предполагается оптимальное изображение, а технические аспекты хорошо описаны во многих текстах.
Изображение демонстрирует небольшие кортикальные эрозии, связанные с инфильтративным поражением — лимфома. У пациента клинически определялся лицевой отек и дискомфорт, первоначально было подозрение на зубочелюстное происхождение.
Осевое изображение области глотки слева, был поставлен диагноз плоскоклеточный рак.
Рентгенодиагностика.Ключевые шаги в интерпретации. Распознавание наличия патологии
Практикующий врач/ рентгенолог несет ответственность за исследование всех структур в пределах поля зрения/ всего объема рентгенологического исследования, а не только за основной фокус исследования, такой как планирование имплантации (Carter et al.2008). Процесс оценивания рентгенологических изображений на предмет отклонений варьируется в зависимости от модальности (Koong 2010). Например, алгоритм и навыки, необходимые для точного и тщательного анализа данных MCКT и КЛКТ (с использованием многоплоскостных переформатированных изображений), отличаются от тех, которые используются для внутриротовых и панорамных изображений. Изображение каждой нормальной анатомической структуры, полученной в ходе исследования, должно быть специально идентифицировано и оценено. Это важно, так как не все поражения всегда очевидно выявляются. Например, отсутствие кортикальной границы может означать наличие серьезного заболевания. Появление широкой стиломандибулярной выемки (наблюдаемой при КЛКТ или MCКT-исследовании верхней или нижней челюсти) является рентгенологическим признаком ткани, связанной с глубокой долей околоушной железы. Это важно, поскольку глубокие околоушные ткани часто не имеют клинических симптомов, пока не станут относительно большими. Эта особенность имеет особое значение при КЛКТ, поскольку сама масса мягких тканей не является очевидной или плохо визуализируется.
Рентгенологическая оценка поражения
Далее описывается ряд шагов, которые помогают в идентификации важных рентгенологических характеристик поражения. Это предоставляет информацию о развитии и этиологии поражения. Эти особенности также важны с хирургической точки зрения.
Локализация
Во-первых, прежде чем сфокусироваться на известном или очевидном поражении, следует проанализировать все поле зрения или сканирование на наличие сопутствующих поражений. Важно определить, является ли заболевание многоочаговым или генерализованным, а не локализованным. Другим ключевым моментом на этом этапе является попытка определить точку, в которой возникло поражение. Расположение и степень поражения могут предоставить полезную информацию о возможных вовлеченных тканях. Например, поражение, расположенное ниже нижнечелюстного канала, вряд ли будет одонтогенным по своей природе.
Форма и контур
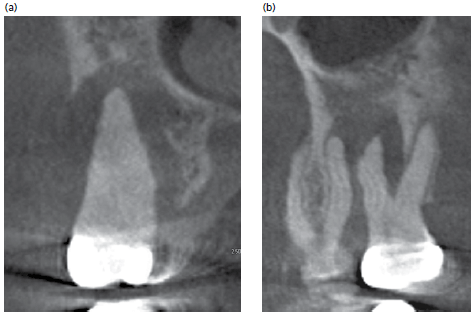
Форма поражения может дать полезную информацию о его природе. Истинные кисты, такие как одонтогенная киста, обычно имеют сферическую или яйцевидную форму и имеют экспансивный рост (рис.ниже). Напротив, кератокистозная одонтогенная опухоль часто демонстрирует морщинистую структуру по периферии в виде гребешка и не распространяется в пределах тела нижней челюсти. Остеома, как правило, представлена в виде расширенного, однородного, четко определенного костного выступа с гладкой выпуклой периостальной поверхностью, в то время как остеохондрома имеет более неправильную поверхность с неоднородными внутренними проявлениями. Островок костной ткани четкий, однородный, непрозрачный, не расширяется, изоденсное с кортикальной костной тканью (рис. ниже).
Контур
Первая часть этого шага состоит в том, чтобы определить, является ли контур поражения четким или плохо визуализируется. Если поражение хорошо определяется, необходимо дополнительно изучить контуры и подразделить на категории. Большинство четко определенных границ попадает под одно из следующих описаний:
- Резкое разграничение между нормальным и патологическим, без других заметных особенностей. Эти поражения обычно называют «перфорированными». Множественная миелома является классическим примером.
- Кортикальная граница. Это описывает резкую, непрозрачную, обычно изогнутую линию.
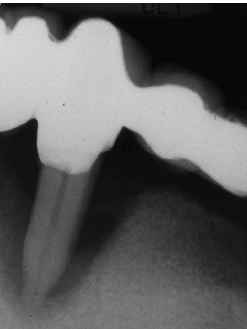
- Склеротическая граница. Это непрозрачная граница, которая толще (в различной степени) и менее однородная, чем кортикальная граница. Большинство хронических воспалительных костных поражений, в том числе воспалительных заболеваний пародонта, ассоциированных с налетом, демонстрируют склеротические края, которые отражают реакцию окружающей трабекулярной кости
на воспалительное поражение (рис. ниже). Однако, другие поражения, такие как цементно-костная дисплазия и некоторые злокачественные процессы (рис.ниже), могут также иметь склеротические края. - Светящийся контур. Это обычно наблюдается только в сочетании с непрозрачной и смешанной плотностью патологических очагов. В большинстве случаев этот светящийся край отражает наличие слоя мягких тканей, окружающих очаг поражения.
Нечеткая граница должна быть дополнительно проанализирована и классифицирована в одну из следующих категорий: - Постепенное изменение от патологического к нормальному. Хорошими примерами являются острые воспалительные поражения, включая деструктивные процессы в костной ткани, связанные с зубными отложениями. Однако, следует отметить, что границы хронических воспалительных поражений, как правило, выглядят более четко очерченными, особенно на простых 2D изображениях.
- Инвазивный контур. Такие контуры характерны для злокачественных поражений. Инвазивные и инфильтративные края включают появление литических расширений в костную ткань. Еще одна особенность — необычное расширение смежных пространств костного мозга. Необычное расширение промежутков периодонтальной связки с очаговыми множественными участками деструкции lamina dura является примером контура инфильтративного поражения, распространяющегося вокруг корней зубов. Эти зубочелюстные злокачественные поражения часто неверно интерпретируются как воспалительные заболевания, если не проводится соответствующий анализ.
Внутренние проявления
Просветление, наблюдаемое на простых 2D-изображениях, обычно отражает присутствие воздуха / газа, жидкости или мягких тканей. Воспалительные поражения пародонта классически имеют внутреннее просветление. Как правило, воздух/газ визуализируется более светлым, чем жидкости и мягкие ткани на обычной 2D-визуализации. MCКT имеет более высокое контрастное разрешение мягких тканей и может демонстрировать различия в плотности между различными типами мягких тканей (рис. ниже). В настоящее время КЛКТ не может достаточно хорошо продемонстрировать эти различия. Важно отметить, что повреждения мягких тканей часто лучше всего оцениваются с помощью МРТ.
При оценке плотности абсолютно непрозрачного поражения, сначала следует определить, например, изоденсивность кортикальной кости. Затем следует определить степень однородности или неоднородности. Фиброзная дисплазия классически демонстрирует вид матового стекла. Островки костной ткани обычно внутренне однородные и изоденсные кортикальной кости.
Есть также поражения, которые кажутся как просветления, так и опаковыми внутри. В этих случаях необходимо определить характер опаковости, например, кость, позвонок или дистрофическая кальцификация. Характер и распределение этих внутренних помутнений также важны, поскольку многие поражения часто демонстрируют определенные закономерности. Например, мультилокулярная амелобластома классически демонстрирует грубые криволинейные перегородки, в то время как для центральных гигантоклеточных гранулем характерны более тонкие перегородки. Остеомиелит может демонстрировать неоднородные внутренние проявления, с очаговыми хаотичными очагами просветления и склерозирования.
Смежные анатомические структуры
Важно то, как нормальные анатомические структуры влияют на рост, расширение и распространение поражения, а также влияние поражения на эти анатомические структуры. Эти особенности дают подсказки к возможному развитию поражения. Например, все истинные кисты (включая радикулярные кисты) смещают нижнечелюстной канал, в то время как воспалительные поражения пародонта этого не делают. Смещение зубов является характеристикой поражения с эффектом массы, которое обычно носит доброкачественный характер, хотя следует признать, что существуют и другие причины перемещения зубов, например, действие окклюзионных сил на зубы с редуцированной поддержкой альвеолярной кости.
Стирание кортикальных границ может происходить при различных поражениях, в том числе воспалительных. Это требует особого внимания, поскольку злокачественные новообразования часто демонстрируют эту особенность.
Интерпретация результатов
Многие поражения демонстрируют сходные черты. Кроме того, специфические поражения не всегда присутствуют классически и часто демонстрируют только несколько или даже только одну классическую характеристику. Таким образом, в дополнение к выявлению ключевых рентгенологических особенностей поражения, врач должен оценить различные признаки, которые были выявлены. Это требует знания классических рентгенологических особенностей возможных патологий, а также подготовки и опыта в интерпретации этой информации. Например, пародонтальные и периапикальные очаги просветления чаще воспалительного характера. Однако злокачественные поражения могут быть связаны с зубами и также являются очагами просветления. Кроме того, некоторые злокачественные новообразования демонстрируют прилегающий склероз, который может быть похож на реактивный склероз, обычно наблюдаемый при хронических воспалительных поражениях. В этих случаях инвазивные особенности краев поражения имеют критическое значение для соответствующей диагностики.
Как упоминалось ранее, фиброзная дисплазия классически визуализируется как мутное стекло. Однако не редко, что она демонстрирует более неоднородный вид. В этих случаях для надлежащей интерпретации и диагностики должны учитываться другие особенности, такие как особый характер экспансивного роста.
Изображение демонстрирует зубочелюстную кисту, связанную с третьим моляром. Обратите внимание на кортикальный край и сжатие верхний стенки нижнечелюстного канала.
Изображение демонстрирует костное уплотнение с четко очерченными краями.
Периапикальная рентгенограмма демонстрирует периапикальный очаг, связанный с зубом 34. Выделяются фокальные области, где очаги выглядят четкими, что говорит о хронизации процесса. Склеротические края также связаны с хроническим характером этого поражения. Склеротическое изменения на апикальном части зуба 35, вероятно, отражает реактивный склероз связанный с воспалительным процессом, хотя апикальная периодонтальная связка не визуализируется (вероятно, затемнена склерозом на 2D снимке).
а) панорамная и b) периапикальная рентгенограммы демонстрируют злокачественное метастатическое поражение в области 43-41. Имеется нерегулярное расширение пространств периоидонтальной связки с фокусными просветами. Эти особенности не очень хорошо продемонстрированы на панорамной рентгенограмме, что связано с типичными ограничениями этого вида диагностики. Склероз соседних участков также очевиден, что характерно для этих поражений.
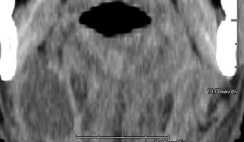
Изображение демонстрирует скопление жидкости в пределах правого поднижнечелюстного пространства, связано с формированием абсцесса от зубочелюстной инфекции. Это неотложное состояние в хирургии и не может быть идентифицировано с помощью КЛКТ.
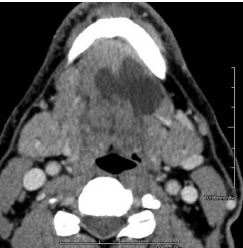
Изображение демонстрирует скопление жидкости слева , связанная с ранулой.
Изображение демонстрирует верхнечелюстную фиброзную дисплазию српава. Обратите внимание на не совсем типичный неоднородный внутренний вид этого обширного поражения.
Рентгенологическая интерпретация в отношении воспалительных пародонтальных заболеваний.
Рентгенологическое обследование пациента с заболеваниями пародонта в первую очередь используется для получения информации о костных структурах.
Основные радиологические особенности
Применяя принципы, описанные выше, обсудим ключевые рентгенологические характеристики воспалительных заболеваний пародонта.
Местоположение, происхождение и распространение
Связанная с налетом воспалительная потеря костной ткани пародонта берет свое начало в альвеолярном гребне. Повреждение, которое не демонстрирует морфологию, совместимую с этим, требует дальнейшего тщательного анализа и, возможно, дополнительной диагностики. Злокачественные поражения альвеолярного отростка могут напоминать воспалительные дефекты пародонта, хотя тщательный анализ обычно выявляет, что проявления не типичны для поражения, возникшего в альвеолярном гребне. Клеточный гистиоцитоз Лангерганса является еще одним примером поражения, связанного с альвеолярным отростком, который может казаться похожим на пародонтит, за исключением того, что он часто сосредоточен в средней части корня, а не в альвеолярном гребне. Пародонтит может быть ограничен фокальной областью (областями) (с одним или несколькими зубами) или широко распространен (с участием большинства или всех зубов).
Более агрессивные формы заболеваний пародонта обычно наблюдаются у молодых пациентов (обычно в возрасте до 30 лет), часто начинаются в период полового созревания. Потеря костной ткани обычно быстрая и может приблизительно коррелировать с прорезыванием зубов, что отражается на резцах и первых коренных зубах. Эти агрессивные формы могут также иметь генерализованную потерю костной ткани пародонта, не ограничиваясь резцами и молярами (Brown et al. 1996).
Степень тяжести деструкции костной ткани
Степень потери костной массы можно классифицировать следующим образом:
- Потеря костной ткани легкой степени варьируется от слабого притупления, потери кортикальной пластинки, снижения плотности или выраженности альвеолярных гребней до потери кости до 1 мм;
- Потеря костной массы средней степени колеблется от 1 мм до середины длины корней;
- Потеря костной ткани тяжелой степени распространяется за середину длины корней или в костный дефект вовлечена фуркация.
Следует признать, что радиологически выявляемой потере костной ткани предшествует клинически выявляемое воспалительное заболевание пародонта (Goodson et al. 1984). Следует также отметить, что наличие потери костной ткани даже даже тяжелой степени само по себе не указывает на наличие активности заболевания; другими словами, потеря кости может быть связана с предшествующей активностью заболевания, которая контролировалась соответствующей терапией. Необходимо признать ограничения рентгенологического исследования деструкции костной ткани пародонта, особенно внутриротовой и панорамной рентгенографии, и важна корреляция с клиническими данными (Mann et al. 1985; Khocht et al. 1996).
Морфология деструкции костной ткани
Горизонтальная деструкция
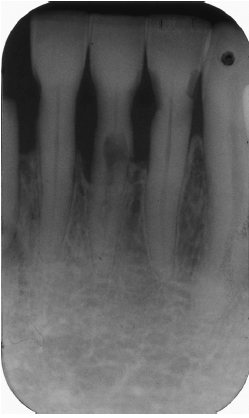
Потеря костной ткани происходит параллельно с цементо-эмалевым соединением (CEJ), обычно в области нескольких зубов (рис. ниже).
Ангулярно-вертикальные дефекты
Потеря костной ткани неравномерная и косая, выражена на одном зубе больше, чем на соседнем (рис. ниже).
Межзубной кратероподобный дефект
Они встречаются на гребне, обычно это двухстеночый дефект с относительным сохранением щечной и язычной стенок. Это часто не диагностируется на простых 2D-изображениях, но может проявляться как очаг гиподенсии в верхней части межзубной кости. Рисунки ниже демонстрируют сложность выявления этих дефектов при внутриротовой рентгенографии.
Внутрикостные дефекты
Это относится к очаговой потере костной ткани, которая апикально проходит вдоль поверхности корня. Этот дефект может быть:
- Трехстеночный, где сохраняются обе щечные и язычная кортикальные пластинки.
- Двухстеночый, где отсутствуют щечная или язычная кортикальные пластинки.
- Одностеночный, где обе щечные и язычная кортикальные пластинки отсутствуют.
На внутриротовой двухмерной визуализации одностеночный дефект выглядит ярким и четко выраженным, а трехстеночный дефект выглядит гиподенсным, с нечетко очерченными границами.
Выявление наличия пародонтальных дефектов и оценка морфологии дефектов, включая вертикальные дефекты, лучше всего оценивается с помощью методов объемной визуализации, включая MCКT и КЛКТ (Рис. ниже ) (Langen et al. 1995; Fuhrmann et al. 1995, 1997; Mengel et al. 2005; Misch et al. 2006; Mol & Balasundaram 2008; Vandenberghe et al. 2008). Следует отметить, что вертикальные дефекты могут быть связаны с конкретной локальной причиной или способствующим фактором, например, вертикальным переломом корня (Рис. ниже) и нависающим краем пломбы или коронки.
Фуркационные дефекты
На внутриротовых двухмерных изображениях раннее воспалительное заболевание с вовлечением фуркации обычно рентгенологически представляет собой расширение периодонтальной щели в области фуркации (рис. ниже). По мере прогрессирования заболевания в костной ткани появляется очаг просветления в области фуркации (рис.ниже). Следует также отметить, что воспалительное поражение фуркации также может иметь пульпальное происхождение, связанное с дополнительными каналами, резорбцией корня или ятрогенной перфорацией (рис. ниже).
На простом 2D-изображении просвечивающие и относительно четко определенные фуркации моляров нижней челюсти обычно видны только при разрушении щечной или язычной кортикальной пластинки или обеих. Если обе или одна из кортикальных пластинок сохранены, дефект фуркации моляра нижней челюсти проявляется как очаг снижения плотности и четкости. С ограничениями, многократные проекции с применением параллельной техники могут быть полезны для определения того, является ли дефект фуркации центрированным буккально или лингвально. В некоторых случаях потеря щечной или язычной кортикальной пластинки распространяется дальше области фуркации, что приводит к снижению плотности в области фуркации, где пространство периодонтальной связки может выглядеть слегка расширенным. Это появление расширенного пространства периодонтальной связки в области фуркации может быть связано с меньшим ослаблением рентгеновских фотонов от обычно присутствующих буккальных и/ или лингвальных кортикальных пластинок, а не с истинным поражением фуркации.
Точное двухмерное рентгенографическое исследование дефектов фуркации ограничено, особенно верхнечелюстных моляров, в основном из-за наличия небного корня. Классически описанный «J-образный» очаг просветления иногда визуализируется. Точное местоположение, протяженность и морфология дефектов пародонта, включая дефекты фуркации, лучше оцениваются с помощью MCКT и КЛКТ (Рис. ниже) (Langen et al. 1995; Fuhrmann et al. 1995, 1997; Mengel et al. 2005; Misch et al. 2006; Mol & Balasundaram 2008; Vandenberghe et al. 2008).
Эндо-пародонтальные поражения
Это очаги просветления, простирающиеся от гребня кости до вершины корня зуба, но они не всегда четко видны на 2D-изображениях, часто из-за проекции соседнего зуба и костных структур. MCКT или КЛКТ лучше демонстрируют эти недостатки (рис. ниже).
Эти дефекты могут отражать смежность воспалительных пародонтальных и периапикальных поражений, где оба поражения достаточно велики, что приводит к их слиянию и образованию одного большого поражения. Эти эндо-пародонтальные дефекты также могут быть в основном или исключительно пародонтального или эндодонтического происхождения. Радиологически может быть трудно провести различие между причинами, хотя морфология поражения может дать полезные подсказки, которые можно соотнести с клиническими данными. Например, воспалительный эндо-пародонтальный дефект с вовлечением корня, где апикальный дефект намного больше, а потеря пародонта в других областях ограничена, может вызвать подозрение, что это поражение, в основном, имеет пульпарное происхождение.
Как и в случае с вертикальными дефектами, эндо-пародонтальные дефекты также могут быть связаны с конкретной локальной причиной или способствующим фактором, таким как вертикальный перелом корня.
Пародонтальный абсцесс
Это острое воспалительное поражение, как правило, не визуализируется при простой 2D-рентгенографии и КЛКТ. Поражение, выявленное на этих снимках, часто в значительной степени отражает хроническую деструкцию костной ткани, которая существует некоторое время. Абсцесс и/ или воспалительный инфильтрат распространяются в окружающие мягкие ткани.
Границы
В то время как воспалительные поражения классически относительно плохо визуализируются, воспалительная деструкция тканей пародонта обычно носит хронический характер. Таким образом, границы часто выглядят четко определенными.
Внутренние проявления пародонтальных дефектов
Воспалительные повреждения костной ткани пародонта имеют внутреннее просветление. Изредка визуализируются минерализованные зубные отложения.
Смежные структуры
Снижение плотности или просветление рядом с воспалительным поражением часто отражает потерю губчатой кости, связанную с прогрессированием заболевания. Этот менее плотный вид связан с снижением плотности и количеством трабекул.
Достаточно часто визуализируется склероз прилегающей кости (увеличение плотности). Это реакция окружающих костных трабекул на воспалительное поражение, при котором отложение кости на трабекулы приводит к образованию более толстых трабекул и уменьшению пространства костного мозга. Это требует времени, и реактивный склероз отражает хроническое течение зубочелюстных воспалительных поражений (рис. ниже). В значительной степени склеротические проявления в области нижней челюсти встречаются не часто. Также важно признать, что этот склероз может сохраняться после успешной терапии, обычно в течение длительного времени; то есть склероз является остаточным и не указывает на продолжающееся активное заболевание.
Периапикальные и тяжелые воспалительные поражения пародонта, затрагивающие боковые зубы верхней челюсти, часто вызывают реактивные изменения в верхнечелюстных пазухах. Апикальные воспалительные поражения и пародонтальные воспалительные поражения, которые локализованы близко к корню, часто приводят к очаговой реакции надкостницы, очаговому периоститу. Рентгенологически это проявляется в виде очагового куполообразного затемнения над воспалительным поражением у основания пазухи. Эти воспалительные поражения могут истончать, поднимать или даже фокально стирать кортикальную пластинку дна верхнечелюстной пазухи. Кроме того, периапикальные и пародонтальные воспалительные поражения, которые расположены близко к основанию верхнечелюстной кости, почти всегда вызывают реактивное утолщение слизистой оболочки на дне верхнечелюстной пазухи.
Когда воспалительные поражения распространяются до границы кортикальной пластинки, медиаторы воспаления могут распространяться через кортикальную пластинку (которая клинически и радиологически сохраняются), в результате надкостница приподнимается. Эта приподнятая надкостница образует пластинку кости, часто называемую периостальной реакцией или образованием периостальной новой кости. Рентгенологически видна костная кривая линия, непрозрачная, прилегающая параллельно к кортикальной пластинке. В случаях, когда есть множественные хроническая и острая фазы, визуализируется многослойная непрозрачная пластинка. Периостальный ответ часто наблюдается при остеомиелите, но редко встречается при заболеваниях пародонта, за исключением случаев, когда это агрессивный и тяжелой степени процесс.
При явном распространении воспалительных пародонтальных и периапикальных поражений в соседние мягкие ткани обычно наблюдается радиологически явное отсутствие кортикальной пластинки.
Дефекты кортикальной пластинки часто визуализируются в виде просветления на двухмерных изображениях, более светлые, если задействованы оба кортикальных слоя. Однако эти просветления могут не диагностироваться при 2D-визуализации при проецировании на более непрозрачные структуры, такие как корень зуба. Эти кортикальные дефекты лучше всего визуализировать с помощью MCКT или КЛКТ. Тем не менее, воспаление в мягких тканях не может быть исследована с помощью простой двухмерной рентгенографии или КЛКТ; MCКT, часто с внутривенным контрастом, является методом выбора. Детали этих исследований выходят за рамки объема этого текста. Особенности MCКT могут быть полезны при оценке острого воспалительного поражения пародонта, включая наличие воспалительного инфильтрата, абсцесса, жировой прослойки, усиление контраста и формирование новой периостальной костной ткани. Местоположение и степень воспаления подкожной жировой клетчатки, стадия абсцесса, а также проходимость дыхательных путей являются данными, имеющими потенциально неотложное клиническое и хирургическое значение.
Взаимосвязанные факторы
Есть много факторов, которые влияют на воспалительные заболевания пародонта. Многие из локально связанных факторов иногда выявляются радиологически. Тем не менее, следует признать, что эти факторы не могут быть идентифицированы радиологически, особенно когда они скрыты и особенно при двухмерной рентгенографии. Местные факторы включают в себя:
- Зубные отложения (рис. ниже).
- Факторы, связанные с восстановительной терапией, включая нависающие края, дефекты реставраций, короткие ортопедические конструкции, неправильные контуры и несостоятельные контактные пункты (рис. ниже).
- Пришеечный кариес (рис. ниже).
- Перелом корня (рис. ниже).
- Перфорации, связанные с эндодонтической терапией и последующим препарированием (рис. ниже)
- Увеличение подвижности зуба и/ или повышенная окклюзионная нагрузка, обычно проявляющаяся расширение периодонтальной связки. Это расширение может охватывать весь корень или быть замеченным только на вершине и цервикально. Иногда визуализируется утолщенная компактная пластинка.
- Гиперцементоз часто является идиопатическим, но может также быть связан с повышенной нагрузкой
- Соотношение коронки к корню зуба может влиять на прогноз.
- Наличие апикальных воспалительных поражений может повлиять на прогноз и планирование лечения.
Дифференциальная диагностика
Любое повреждение, которое приводит к потере пародонтальной кости, может напоминать воспалительную потерю кости, связанную с налетом.
Злокачественное поражение, например, плоскоклеточный рак или аденоидный кистозный рак, может напоминать пародонтит. Злокачественные метастатические поражения, такие как аденокарцинома молочной железы, также могут напоминать пародонтит. Тем не менее, почти всегда есть различия в радиологических проявлениях. Самое главное, появление инфильтративных и инвазивных краев являются ключевыми рентгенологическими признаками. Возникновении в альвеолярном отростке гистиоцистоза клеток Лангерганса также может напоминать потерю костной ткани, связанную с пародонтитом.Тем не менее, эти поражения, как правило, сосредоточены в середине корня, в отличие от воспалительной пародонтальной потери кости, которая начинается в альвеолярном гребне. Доброкачественные опухоли могут иногда напоминать потерю кости при пародонтите, хотя при этом часто наблюдается эффект массы, что может привести к необычному смещению зуба.
Если на двухмерном рентгенографическом изображении отмечены подозрительные изображения, необходимо рассмотреть возможность дальнейшей оценки с помощью MCКT. Злокачественные поражения не оцениваются оптимально на КЛКТ из-за ограничений этой техники, в том числе из-за плохой визуализации мягких тканей. Обычно для этих исследований требуется внутривенный контраст. Иногда злокачественные признаки не очевидны, особенно при двухмерной рентгенографии, что требует высокого уровня интерпретации для их выявления. Специалист по радиологической диагностике должен владеть этими навыками.
Как правило, очаговые дефекты пародонта от умеренной до тяжелой степени, когда пародонт в других местах не поражен, должны тщательно оцениваться. Должна быть рассмотрена возможность проведения биопсии, если есть подозрение, что поражение не является воспалительным. Если клинические и рентгенологические данные подтверждают наличие воспалительной потери костной ткани и нет показаний для биопсии или других тестов перед лечением, следует сопоставить клинические и рентгенологические данные после лечения.
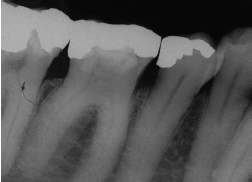
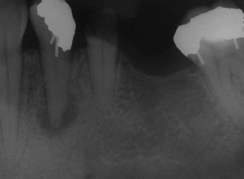
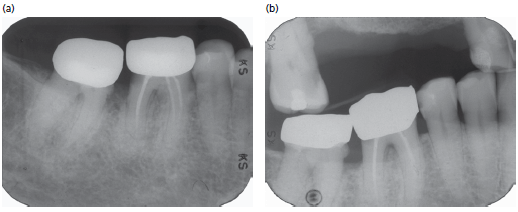
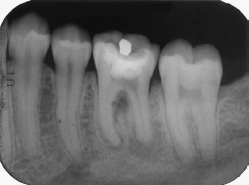
Периапикальная рентгенограмма демонстрирует раннюю умеренную потерю костной ткани пародонта. Обратите внимание на нависающие края дистально в области зуба 45.
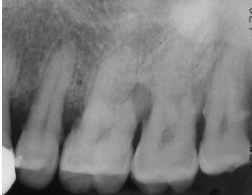
Периапикальная рентгенография демонстрируеточаг просветления в области зуба 26, предполагается дефект фуркации. Похожий внешний вид, но более тонкий, имеется в области зуба 27. Данные дефекты лучше всего выявляются с помощью КЛT, также возможно оценить их морфологию.
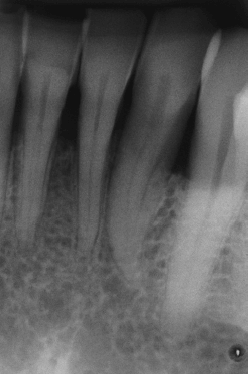
Периапикальная рентгенограмма демонстрирует умеренную горизонтальную убыль костной массы. Обратите внимание на отсутствие межзубных альвеолярных перегородок.
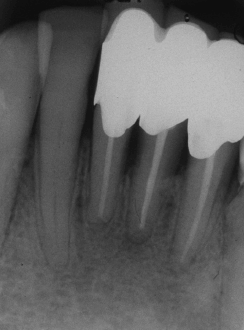
Периапикальная рентгенограмма демонстрирует средне-тяжелую убыль костной ткани. Обратите внимание на небольшое нависание с дистальной сторон зуба 41.
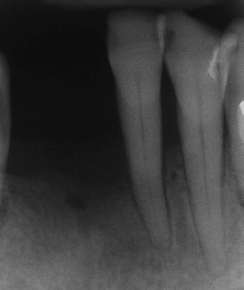
Периапикальная рентгенограмма демонстрирует умеренно‐тяжелую потерю костной ткани пародонта с расширением связочного пространства, особенно на зубе 31, связанное с увеличением подвижности.
а) рентгенограмма демонстрирует преимущественно горизонтальную потерю костной ткани. Фуркационная лакуна в зубе 36, вероятно, отражает тяжелую потерю костной ткани в области зуба 36. Обратите внимание, что этот зуб не очень хорошо можно оценить на периапикальной рентгенограмме (b) отмечается появление расширенного периапикального пространства, свидетельствующего о минимальном вовлечении фуркации. Необходимо отметить, что с изменением угла проекции, горизонтальная потерей костной ткани между зубами 36 и 37, продемонстрированная на снимке вприкус, проявляется как зона низкой плотности. Это в свою очередь говорит о том, что убыль костной ткани преобладает буккально или лингвально с отсутствием кортикальной пластинки. Имеется дистальный навес в области зуба 35, это видно на рентгенограмме прикус, но не так очевидно на периапикальной. Обратите внимание на мезиальный угловой дефект костной ткани в области зуба 26, вероятно, имеется двухстеночный дефект.
Периапикальная рентгенограмма демонстрирует тяжелую угловую потеря костной массы. Внешний вид дистального отдела предполагает двухстеночный дефект. Мезиальный угловой дефект свидетельствует о трехстеночном дефекте. Также подозревается эндо-перио поражение. Отсутствие кости апикально может быть затемнено остаточной щечной и язычной костной тканью. Обратите внимание на соседние участки значительного реактивного склероза, относящиеся к хронизации процесса.
Периапикальная рентгенограмма демонстрирует легко-среднюю горизонтальную потеря кости с угловым дефектом медиально в области зуба 31, вероятно, он одностеночный. Этот угловой дефект, вероятно, распространяется лингвально или вестибулярно. Обратите внимание на просветление в области корня зуба 31, это связано с внутренней резорбцией.
(а) Периапикальная и (b) рентгенограмма вприкус демонстрируют разницу во внешнем виде дефектов пародонта, особенно между зубами 46 и 47. Горизонтальный дефект между обоими этими молярами хорошо показан на снимке вприкус, а на периапикальном видно только участки меньшей плотности, что может быть неверно истолковано как небольшое снижение плотности. Это связано с разницей в угле вертикальной проекции. Интересно, что отложение мезиального камня зуба 47 не так хорошо продемонстрировано на периапикальном снимке, а дистальный цервикальный кариес зуба 46 хорошо не продемонстрирован на снимке вприкус. Дистальная убыль кости в области зуба 45 не так хорошо видна на периапикальном снимке, что также связано с разницей в угле горизонтальной проекции. Обратите внимание на появление слегка расширенного пародонтального пространства связок на зубе 46 в области фуркации, что повышает вероятность раннего фуркационного дефекта.
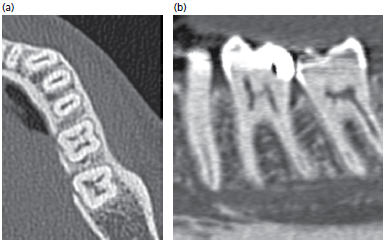
(а) аксиальный и (b) сагиттальный снимок. Изображения демонстрируют узкий щечно-язычный дистальный угловой дефект в области зуба 36. Его невозможно оценить на внутриротовом снимке, так как дефект будет скрыт проекциями щечной и язычной кости.
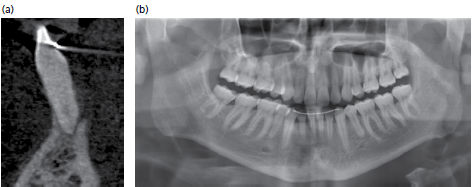
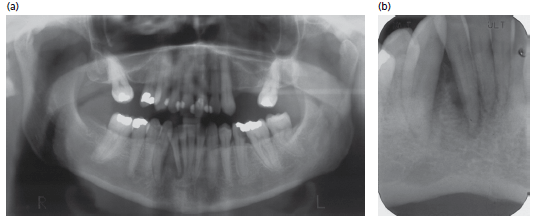
(а) сагиттальное изображение демонстрирует тяжелый язычный дефект в области зуба 41. Обратите внимание также на расширенное апикального пространства периодонтальной связки, которое, вероятно, связано с увеличением подвижность, хотя и трудно полностью исключить раннее вовлечение пульпы (b) этот же зуб 31 -на панорамном снимке дефект плохо визуализируется.
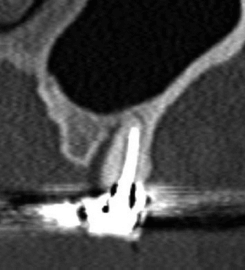
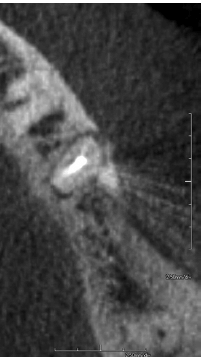
Изображение демонстрирует тяжелый узкий небный вертикальный дефект, связанный с корнем зуба 16. Вероятно, связано с вертикальной трещиной корня. Переломы корней могут быть бессимптомными и не обнаруживаться на КТ. Небный пародонтальный дефект не обнаруживается на внутриротовой рентгенограмме. Обратите внимание на соседний реактивный склероз, вероятно связанный с хроническим характером поражения.
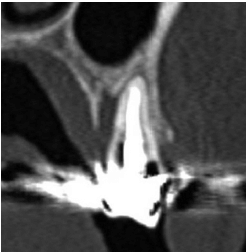
Изображение демонстрирует вертикальный небный пародонтальный дефект ранее эндодонтически леченного зуба 25, с некоторым остатком небной кортикальной пластинки. Этот дефект не виден на прицельных и панорамных снимках.Он повышает вероятность вертикального перелома корня.
(а) корональное и (b) сагиттальное изображения демонстрируют выраженные угловой и эндо-пародонтальный дефекты, включающие дистальный щечный корень зуба 26 и медиальный щечный корень зуба 27. На первом изображении видно отсутствие кортикальной пластинки в области медиального щечного корня, а также видно сохранение остатков небной кости альвеолярного отростка, прилегающих к эндо-пародонтальному дефекту.
Аксиальное изображение демонстрирует узкие щечный и дистальный небный пародонтальные дефекты, что, вероятно, связано с вертикальным переломом корня после эндодонтического лечения зуба 35. Такие дефекты обычно не проявляют себя.
Периапикальная рентгенограмма, показывающая очаги просветления в проекции верхушек корней, вероятно, связаны с воспалительными процессами. Склероз имеетя реакативный характер и отражает хроническое течение. хронический характер. Есть подозрение, что повреждение фуркации носит пульпарный характер и не связано с пародонтитом.
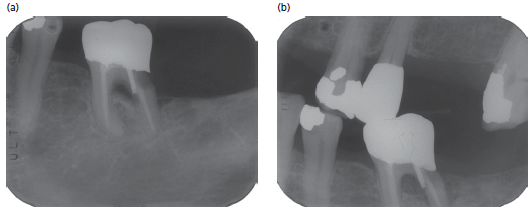
(а) периапикальная и (b) вприкус рентгенограмма демонстрируют яркое воспалительное поражение зоны фуркации, более очевидное на периапикальном снимке. Скорее всего связано с перфорацией на дистальном корне. Отчетливо это продемонстрировано на снимке вприкус.
Интересно, что дистальный цервикальный кариес также лучше проявляется на периапикальном снимке.
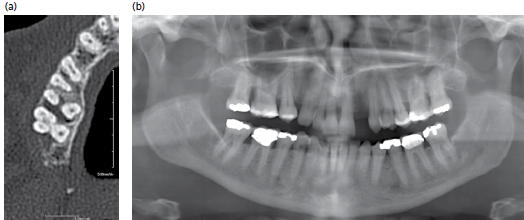
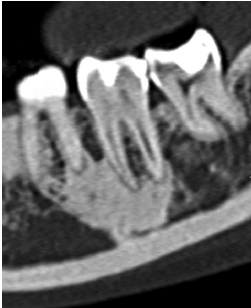
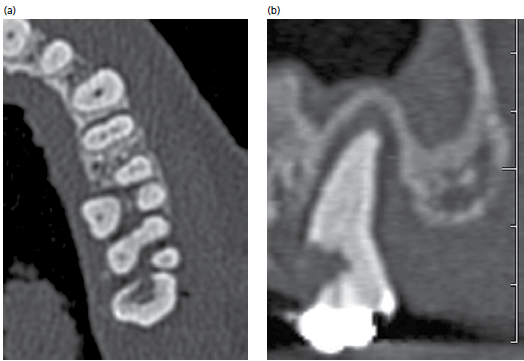
(а) аксиальное изображение КТ демонстрирует точную морфологию тяжелой пародонтальной деструкции костной ткани в области зуба 16 с вовлечением фуркации (b) панорамная рентгенография не демонстрирует этот дефект, хотя степень потери костной ткани повышает вероятность возникновения дефекта фуркации.
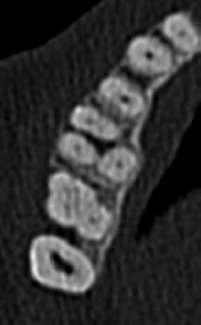
Аксиальное изображение демонстрирует фуркационный дефект зуба 16, при этом щечные корни находятся на близком расстоянии. Доступ и устранение этого дефекта трифуркации очень затруднен, если не невозможен, без апикальной хирургии. Обратите внимание на расширение участка потери костной ткани дистально к зубу 17.
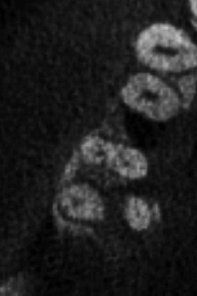
Аксиальное изображение, демонстрирующее класс III костного дефекта фуркации зуба 46, простирающийся от дистальной до язычной поверхности.
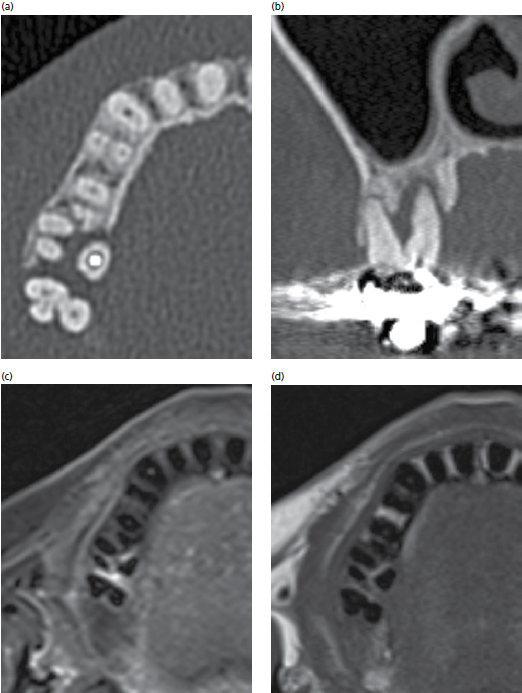
(a) аксиальное и (b) корональное изображения, демонстрирующие дефект костной ткани в области фуркации III класса зуба 16 с эндо-пародонтальным дефектом небного корня(корональное изображение). Обратите внимание на увеличение потери костной ткани по направлению к межкорневой перегородке с) осевой снимок демонстрирует разряжение между зубами 16 и 17 также связанный с дефектом фуркации зуба 16. (d) аксиальный снимок демонстрирует нормальную структуру тканей между премолярами, а также спереди от них.
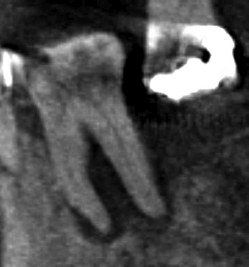
Сагиттальное изображение демонстрирует фуркационный и эндо-пародонтальные дефекты зуба 36.
(a) Аксиальное и (b) сагиттальное изображение: дефект фуркации III класса зуба 27 располагается от дистального к щечным поверхностям (осевое изображение). Имеется также эндо-пародонтальный дефект зуба 28 с сопутствующим очаговым периоститом и реактивным утолщение слизистой оболочки в области левого верхнечелюстного синуса. Соседний склероз, вероятно, также является реактивным. Обратите внимание также на начинающееся поражение в области фуркации зуба 26 и медиальный кариеса зуба 28.
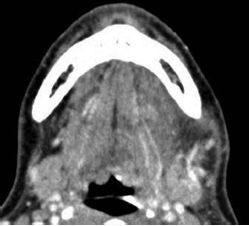
Осевое изображение мягких тканей MCT осевое демонстрирует воспалительный инфильтрат
в пределах левого поднижнечелюстного пространства от воспалительного очага в левой части нижней челюсти. Обратите внимание на минимальное выдающееся положение слева боковой стенки глотки. При усугублении состояния возможная опасность для жизни.
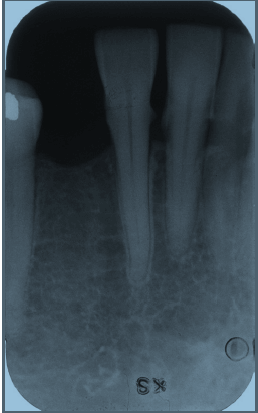
Периапикальная рентгенограмма демонстрирует горизонтальную потерю положение костной массы и отложение камня.
Патология с вовлечением других областей челюстей и прилегающих структур
Соответствующее рентгенологическое исследование также дает возможность выявить другую патологию в челюстях или распространяющуюся на соседние структуры. Эти данные, даже если они не связаны напрямую с воспалительным заболеванием пародонта, могут повлиять на общий диагноз и планирование лечения.
Частота пародонтальных рентгенологических исследований
Частота рентгенологического обследования пациента с заболеванием пародонта зависит от клинической картины и реакции на лечение. Рентгенологическое документирование заболеваний пародонта до лечения важно как для диагностики, так и для оценки изменений Важно подчеркнуть, что наличие и тяжесть потери костной ткани не указывает на наличие активного заболевания. Клиническая оценка и рентгенологические доказательства изменений важны в этом отношении.
Визуализация имплантатов
Важность и ключевые этапы оценки области, предназначенной для установки имплантата на предмет наличия патологии, обсуждались ранее. Была также признана важность оценки других зубочелюстных и оральных структур по отношению к общему плану лечения.
Соответствующее рентгенологическое исследование также, очевидно, дает возможность оценить место (места) в отношении самого размещения имплантата. Предварительные рентгенологические исследования часто вносят вклад в первоначальный диагноз и клиническое решение относительно того, является ли имплантация оптимальным выбором. В разной степени и с разной степенью точности различные методы визуализации помогают в выборе оптимального имплантата и планировании наиболее подходящего местоположения и ориентации, а также облегчают хирургическое планирование. Крайне важно, чтобы рентгенологическая диагностическая информация была максимально развернута и надлежащим образом применена для достижения наилучшего возможного результата и сведения к минимуму осложнений и неудач. Следует подчеркнуть, что результаты рентгенологического исследования должны быть сопоставлены с клинической информацией при планировании имплантации. Например, хотя может казаться, что на конкретном участке имеется достаточный объем кости, для достижения удовлетворительного результата угол наклона имплантата все же требует увеличения кости. Некоторыми из ключевых параметров в планировании имплантации, где могут использоваться соответствующие изображения (Рис. ниже), являются:
- Высота кости (краниокаудальный размер).
- Вестибулолингвальная/ вестибулопалатинальная ширина.
- Мезиодистальный размер.
- Морфология кости.
- Наличие и знание анатомических особенностей:
- Подъязычные и подчелюстные ямки.
- Резцовая и клыковая ямки.
- Нервно-сосудистые каналы и отверстия, в том числе:
- нижнечелюстной канал и ментальное отверстие;
- резцовый канал и отверстие;
- нижнечелюстные язычные каналы и отверстия (Laboda1990; Mason et al. 1990; Katakami et al. 2009; Tagaya et al. 2009; Givol et al. 2000);
- большой небный канал и отверстие.
- Толщина кортикальной пластинки и плотность.
- Степень и морфология альвеолярных углублений основания верхнечелюстной пазухи.
Нормальные варианты анатомии должны быть приняты во внимание и применены соответствующие изображения, чтобы они были идентифицированы. Существенные различия во многих анатомических структурах хорошо известны, такие как степень расширения альвеолярных углублений верхнечелюстных пазух в верхнечелюстной альвеолярный отросток. Большие различия в расположении нижнечелюстного канала и ментальные отверстия, расположение и размер верхнечелюстных резцовых каналов, а также выступы подъязычных и подчелюстных ямок также хорошо известны. Также были описаны множественные ментальные отверстия и нижнечелюстные каналы, а также изменение длины и протяженности передней петли канала, ведущей к ментальному отверстию (Arzouman et al. 1993; Naitoh et al. 2009a; Uchida et al. 2009; Kuribayashi et al. 2010; Apostolakis & Brown 2012; de Oliveira‐Santos et al. 2012). О наличии лингвальных каналов и отверстий нижней челюсти также часто сообщают и считают потенциально опасными для жизни в связи с хирургическим размещением имплантатов (Laboda 1990; Mason et al. 1990; Givol et al. 2000; Katakami et al. 2009; Tagaya et al. 2009). Важно, чтобы выбранный способ визуализации был способен точно продемонстрировать эти критические структуры. Эти нормальные варианты обсуждаются более подробно в разделе о MCКT и КЛКТ ниже.
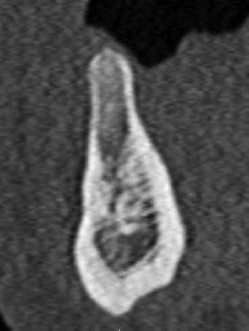
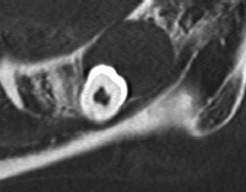
Изображение демонстрирует образование новой костной ткани с ремоделированием в пределах костнй лунки.
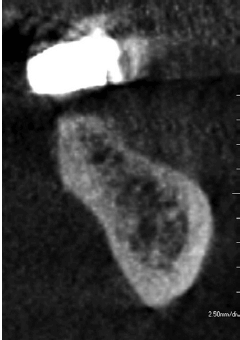
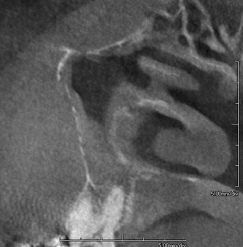
Изображение области зуба 36 показывается постэкстракционную костную реконструкцию. Обратите внимание на небольшую подчелюстную вогнутость. Также визуализируется нижнечелюстной канал.
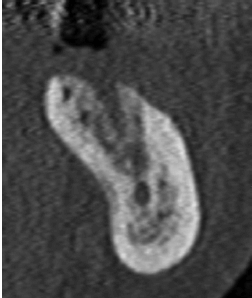
Изображение в области зуба 36 демонстрирует существенное образование периферической новой костной ткани. Нижнечелюстной канал визуализируется на верхушке дефекта. Обратите внимание на небольшую подчелюстную вогнутость.
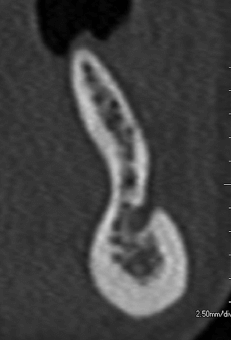
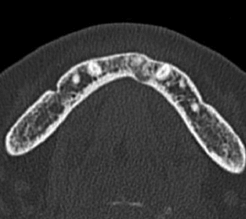
Изображение области премоляра демонстрирует ментальное отверстие и прилегающий нижнечелюстной канал. Обратите внимание на относительно узкий остаточный гребень и умеренно выраженную подъязычую вогнутость.
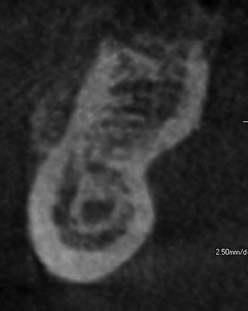
Изображение нижней челюсти в области моляров демонстрирует умеренную подчелюстную вогнутость. Визуализируется нижнечелюстной канал.
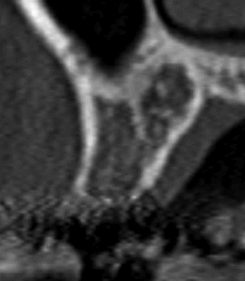
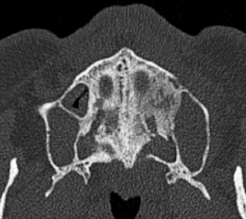
Изображение области зуба 15. Обратите внимание на близость верхнечелюстного синуса к щечной поверхности.
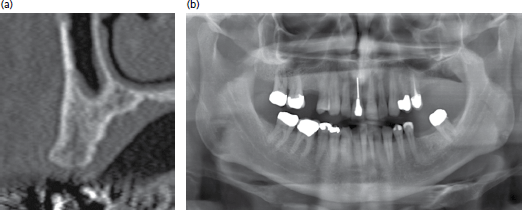
(а) изображение демонстрирует щечно-язычную морфологию основания верхнечелюстного синуса в области зуба 15; (b) данное расположение не видно на панорамном снимке, что дает ложное впечатление большего объема кости
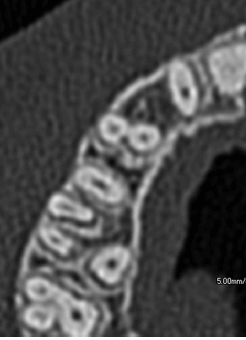
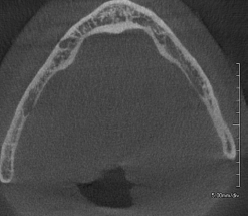
Аксиальное изображение демонстрирует область зуба 13. Мезиодистальное измерение на этом участке меньше небного, что не было бы оценено на 2D снимке. Обратите внимание, что эти параметры лучше всего оцениваются на аксиальных изображениях, а не поперечных и панорамных срезах.
Поперечный срез нижней челюсти в области моляров демонстрирует заметную подчелюстную вогнутость. Визуализируется нижнечелюстной канал.
Глава книги «Clinical periodontology and implant dentistry» «Diagnostic Imaging of the Periodontal and Implant Patient» Bernard Koong School of Dentistry, Faculty of Medicine, Dentistry and Health Sciences, University of Western Australia, Perth, Australia
переведен автором проекта «Современная пародонтология» Екатериной Чирковой.
