В 2015-2017-хх годах Американская академия пародонтологии, Европейская федерация пародонтологии и более 100 экспертов из Азии и Австралии объединили усилия для создания новой системы классификации нормы и патологии тканей пародонта, которая должна заменить предыдущую версию 1999 года. В 2017 году в Чикаго, штат Иллинойс, состоялся Международный конгресс, на котором была представлена «Классификация заболеваний и состояний пародонта и периимплантных тканей 2018 года».
Раздел, касающийся имплантов — это первый в своем роде случай, в котором классифицируются и определяются здоровье периимплантых тканей, заболевания и дефицит периимплантых тканей. Имплантология как раздел стоматологии стала одним из основных направлений в планировании лечения пациентов с момента проведения последнего конгресса в 1999 году. Количество дентальных имплантатов, установленных сегодня, значительно превышает количество имплантатов, установленных до 1999 года, поэтому была разработана новая система классификации в отношении дентальных имплантатов.
В этой системе классификации выделяют четыре категории: здоровье периимплантной зоны, мукозит, периимплантит и дефицит твердых и мягких тканей периимплантной зоны.
Анатомия и физиология дентальных имплантатов
Дентальный имплантат можно использовать для замены одного зуба с помощью одиночной коронки с опорой на имплантат или для замены нескольких отсутствующих зубов с помощью несъемного частичного или полного зубного протеза или съемного частичного или полного зубного протеза с опорой на имплантаты.
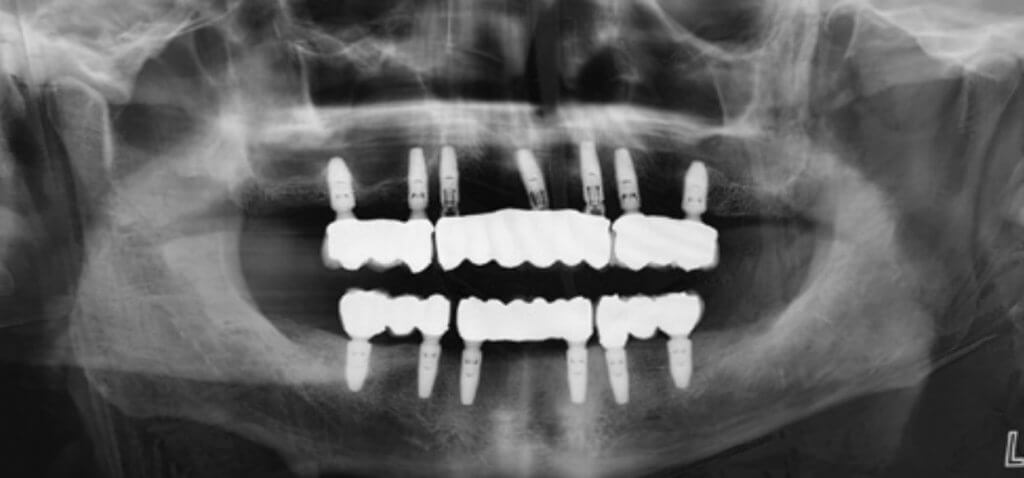
Рис. 1A. Несъемный протез с опорой на имплантаты на верхней и нижней челюсти
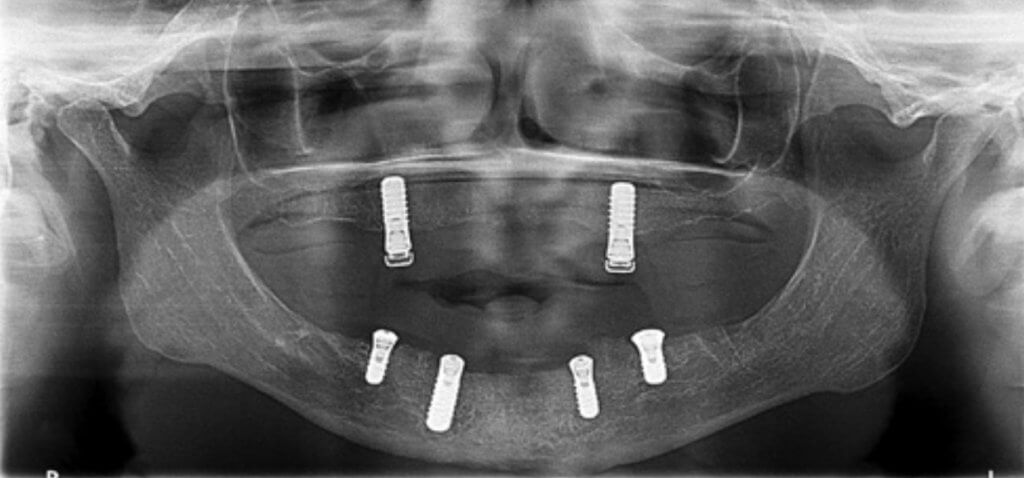
Рис. 1B. Cъемный протез с опорой на имплантаты на верхней и нижней челюсти
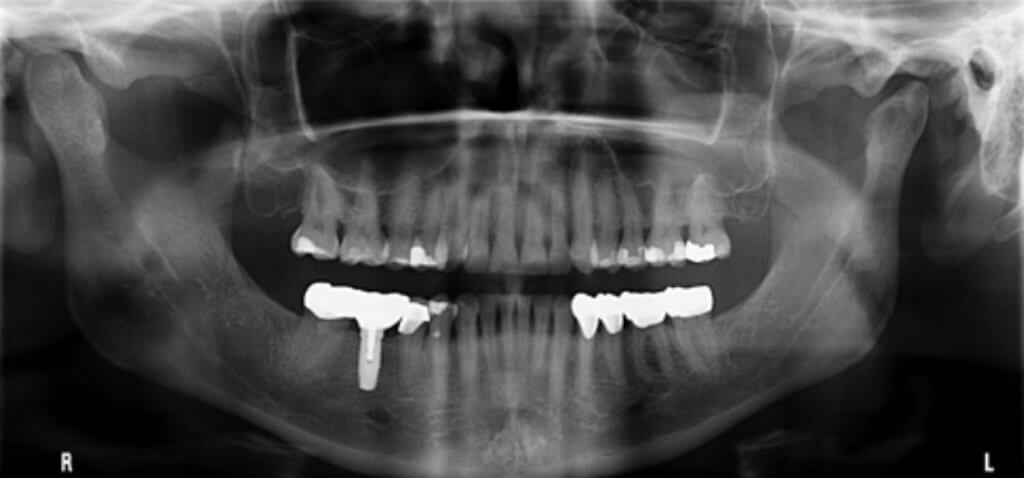
Рис. 1C. Одиночный имплантат первого моляра на нижней челюсти справа
Имплантат состоит из трех частей: имплантата, абатмента и протеза.
- дентальный имплантат — хирургически установленный биоматериал из нержавеющей стали, сплава на основе кобальта, титана или сплава на основе титана, помещенный непосредственно в кость верхней или нижней челюсти(Anjum & Rajasekar, 2021; De Avila et al., 2014). Имплантат становится функционально анкилозированным в костной ткани благодаря процессу ремоделирования, опосредованному с остеобластами. На время ремоделирования кости и заживления тканей на дентальный имплантат надевается специальный колпачок — формирователь.
- абатмент — биоматериал, помещаемый непосредственно в имплантат и обеспечивающий опору для несъемного, несъемно-съемного или съемного протеза. Абатмент изготавливается из металлических (титан, золото) или неметаллических (высокопрочная керамика или диоксида циркония) стоматологических материалов (De Avila et al., 2014; Pandoleon et al., 2019; Sailer et al., 2009; Sanz-Sanchez et al., 2018).
- протез – стоматологический материал (несъемный или съемный), видимый в полости рта, который соединяется с дентальным имплантатом.
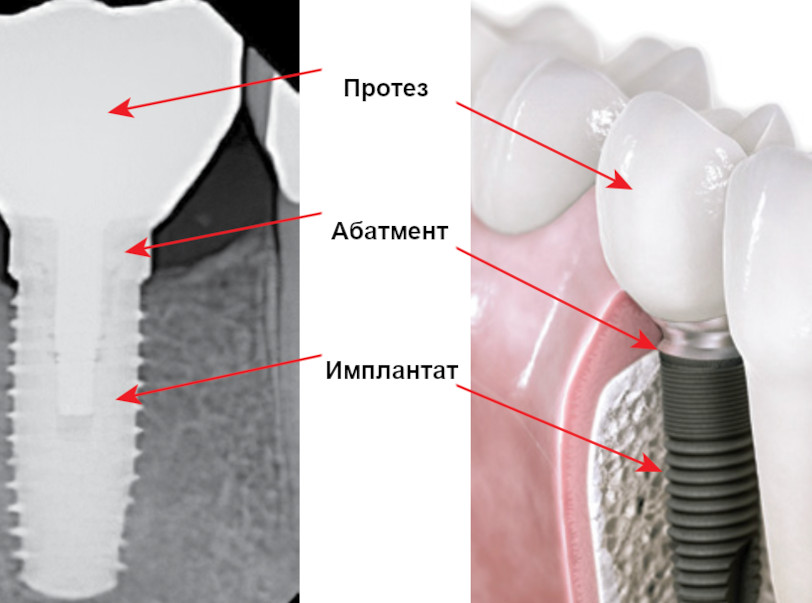
Рис. 2. Структуры дентального имплантата
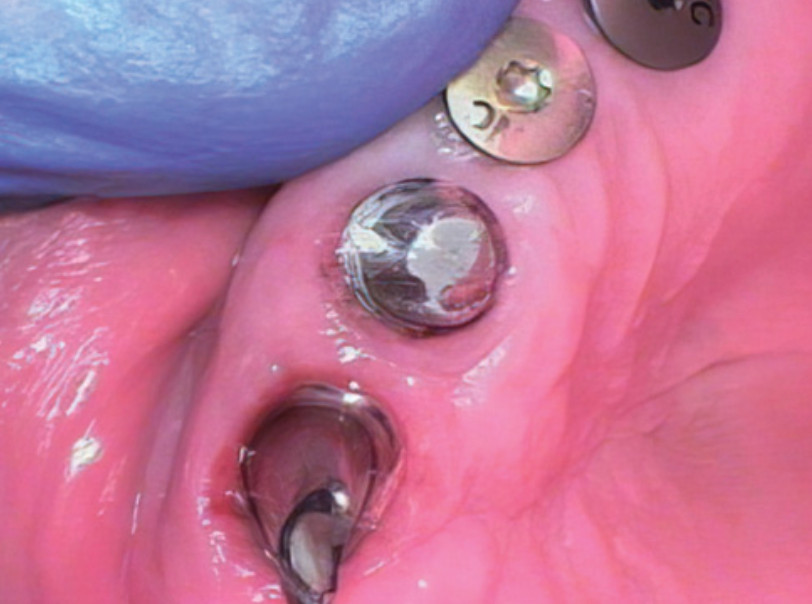
Рис. 3. Формирователи десны на имплантах верхней челюсти
Хотя имплантаты заменяют естественные зубы, они не обладают той же анатомией и физиологией, что и естественные зубы. Для специалиста важно понимать анатомические различия между имплантатом и естественным зубом, поскольку эти различия влияют на технику профессиональной гигиены, поддерживающей терапии, рекомендациям по интервалу между процедурами и домашнему уходу.
Установленные имплантаты не имеют
- периодонтального пространства;
- цемента и Шарпеевских волокон;
- основных групп волокон периодонтальной связки;
- десневых волокон.
Интегрированные имплантаты имеют пучки соединительнотканных волокон, ориентированные параллельно и по окружности имплантата и абатмента.
Эти анатомические различия обусловливают иной патогенез для имплантата, чем для естественного зуба. Прикрепление и потеря костной ткани вокруг имплантата происходят быстрее, чем вокруг естественного зуба, и потеря, как правило, происходит циркулярно (Berglundh et al., 2018). Эти данные должны быть приняты во внимание врачом при выявлении периимплантита. Выжидательный подход при планировании лечения не отвечает интересам пациента и ведет к дальнейшему разрушению, увеличивая риск потери имплантата.
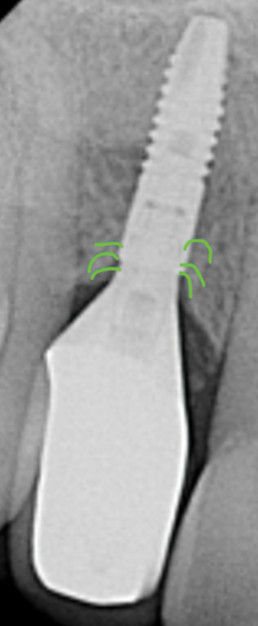
Рис. 4. Показаны пучки соединительнотканных волокон, ориентированные параллельно и по окружности имплантата и абатмента
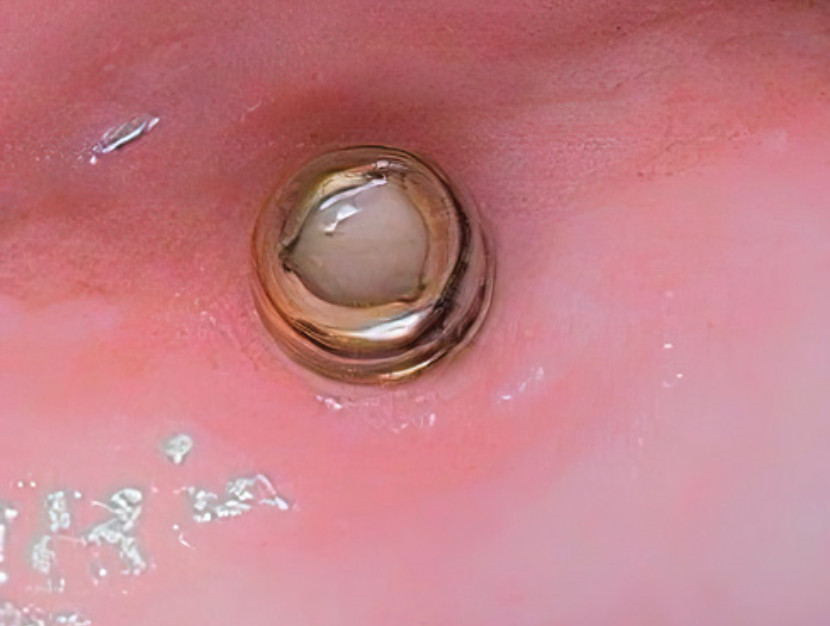
Рис. 5A. Различные варианты фиксации протезов на имплантатах
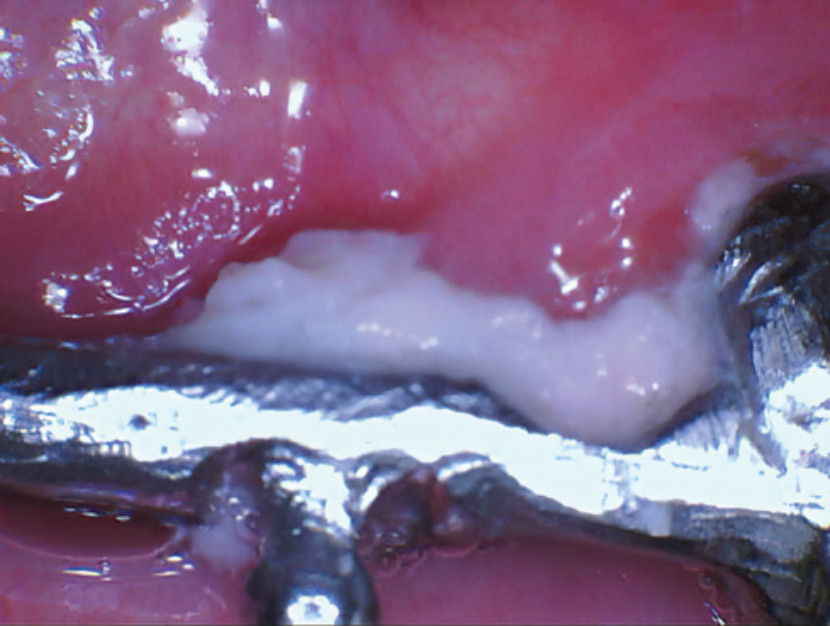
Рис. 5B. Различные варианты фиксации протезов на имплантатах
Кератинизированная наружная жевательная слизистая оболочка
Кератинизированная наружная жевательная слизистая оболочка на 85 % состоит из коллагеновых волокон и матриксных элементов, 3 % фибробластов и 5 % сосудистых элементов (Araujo & Lindhe, 2018).
Ортокератинизированный плоский эпителий простирается от края периимплантной слизистой до подвижной линии слизистой оболочки полости рта (Heitz-Mayfield & Salvi, 2018;).
В литературе существуют разногласия по поводу рекомендуемой ширины кератинизированной слизистой, необходимой для снижения риска развития заболеваний. Системные обзоры показали, что при ширине кератинизированной слизистой менее 2 мм ухудшается контроль биопленки и увеличивается ее накопление из-за дискомфорта при чистке более тонкой ткани (Cortellini & Bissada, 2018; Schwartz et al., 2018). Это повышает риск развития заболеваний периимплантых тканей.
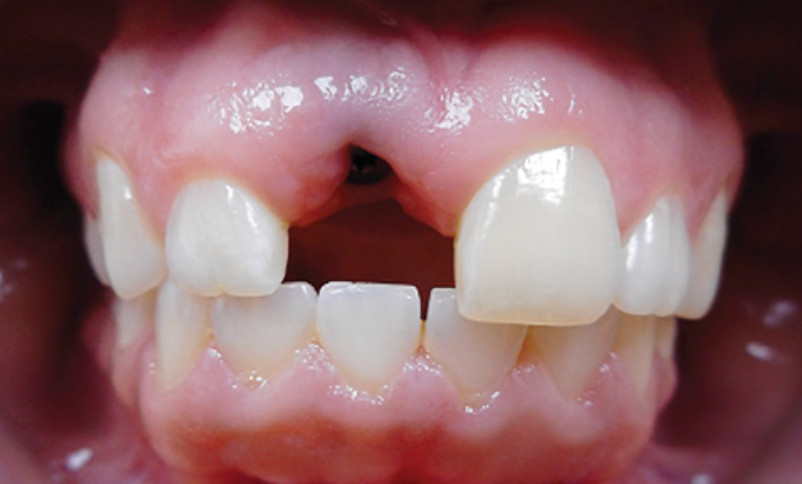
Рис. 6. Пример кератинизированной слизистой оболочки в области имплантата
Некератинизированная внешняя жевательная слизистая оболочка
Базальная пластинка и гемидесмосомы обращены к дентальной поверхности имплантата и находятся внутри наружной кератинизированной слизистой оболочки. Эта область подвергается вторжению патогенов и воспалительных медиаторов в первую очередь при периимплантите (Heitz-Mayfield & Salvi, 2018). Соединительная ткань шириной 40 мкм контактирует с поверхностью имплантата (Araujo & Lindhe, 2018).
Барьерный сулькулярный эпителий похож на соединительный эпителий вокруг естественных зубов и состоит преимущественно из коллагеновых волокон шириной 160 мкм.
Факторы ремоделирования слизистой оболочки
Существует множество факторов, влияющих на ремоделирование кератинизированной и некератинизированной слизистой вокруг зубного имплантата после его установки, такие как:
- Дизайн абатмента и протеза — существует множество конструкций абатментов и протезов, которые различаются у разных производителей. Широкий выбор на рынке создает дополнительные трудности для врачей, которые занимаются профилактикой и лечением в зоне имплантатов, поскольку абатменты и протезы различаются по ширине, форме и высоте.
Врач должен адаптировать и изменить методику профессиональной гигиены, чтобы учесть вариации дизайна.
Дизайн абатмента и протеза оказывает влияние на эпителиальное и соединительнотканное прикрепление. Например, если края реставрации нарушают супракрестальное соединительнотканное прикрепление, может возникнуть воспаление и/или потеря прикрепления. Супракрестальное соединительнотканное прикрепление заменило термин «биологическая ширина» и теперь используется для описания соединительного эпителия и супракрестальных соединительных тканей, окружающих имплантат или естественный зуб (Jepsen et al., 2018). - Положение десны на соседних зубах — если вокруг соседних зубов имеется рецессия, высота межзубных сосочков дентального имплантата будет подвержена негативному воздействию (Heitz-Mayfield & Salvi, 2018; Hammerle & Tarnow, 2018).
- Неправильное позиция имплантата — если имплантат находится слишком близко или далеко от соседнего зуба, это может негативно сказаться на состоянии периимплантатной слизистой. Минимальное расстояние для биологически приемлемого состояния здоровья между двумя имплантатами составляет 3 мм. Минимальное расстояние для биологически приемлемого состояния здоровья между имплантатом и естественным зубом составляет 1,5 мм (Berglundh et al., 2018; Hammerle & Tarnow, 2018).
- Недостаток кератинизированной ткани или отсутствие вестибулярной кости на момент установки имплантата. Пациент с тонкой вестибулярной костной пластинкой, тонким биотипом или недостатком кератинизированных тканей имеет повышенный риск возникновения проблем с ремоделированием тканей (Cortellini & Bissada, 2018; Hammerle & Tarnow, 2018).
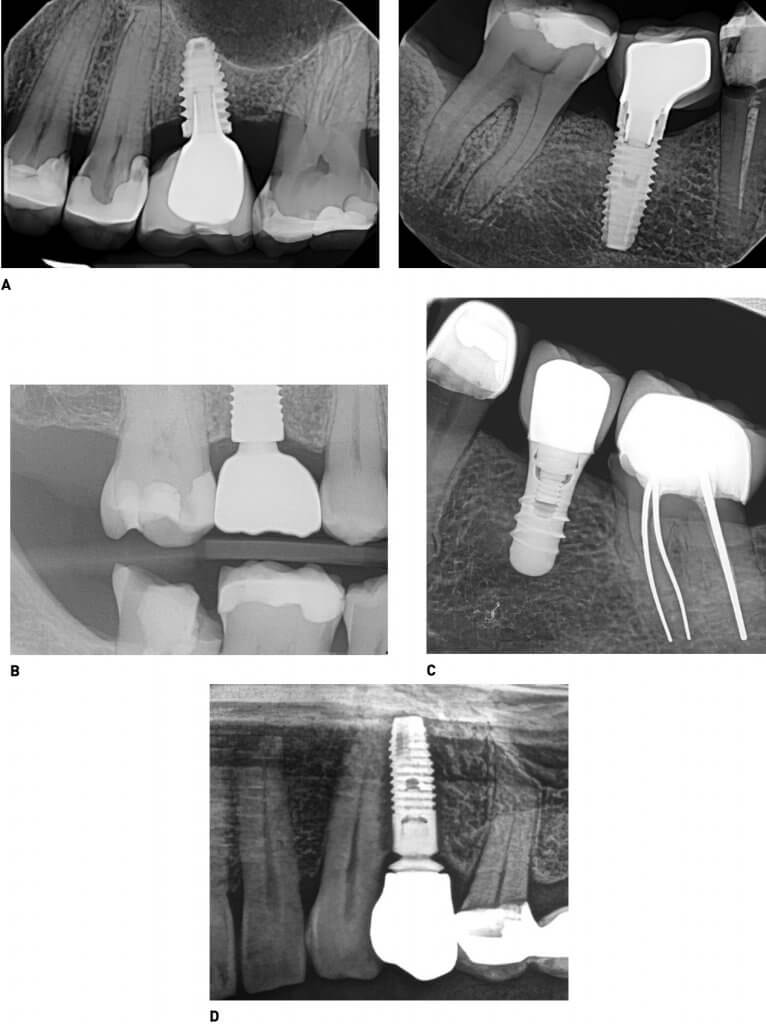
Рис. 7. Абатмент и протез:
A. Узкий конический абатмент и широкая коронка,
B. Абатмент более узкий, чем имплантат и коронка,
C. Абатмент такой же ширины, как и коронка в области левого второго премоляра нижней челюсти,
D. Обратите внимание на отличие конструкции абатмента от других на представленном изображении
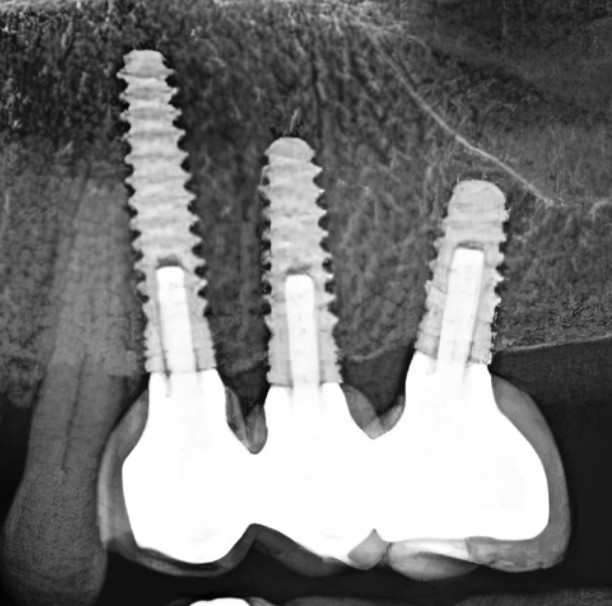
Рис. 8. Расположение имплантатов в области несъемного протеза с опорой на имплантаты на верхней челюсти слева
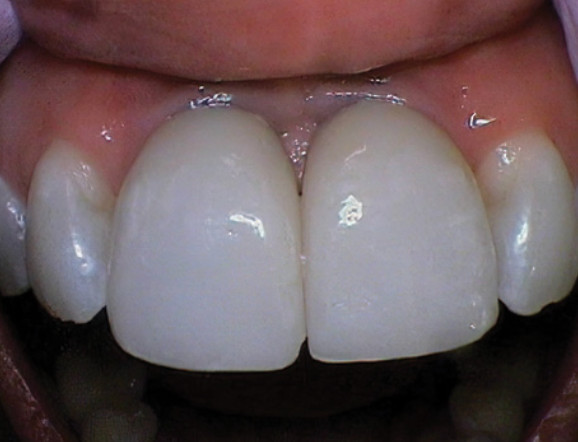
Рис. 9. Край реставрации, сдавливающий надкрестальное соединительнотканное прикрепление в области центральных резцов на верхней челюсти. Обратите внимание на воспалительный валик в месте установки коронок
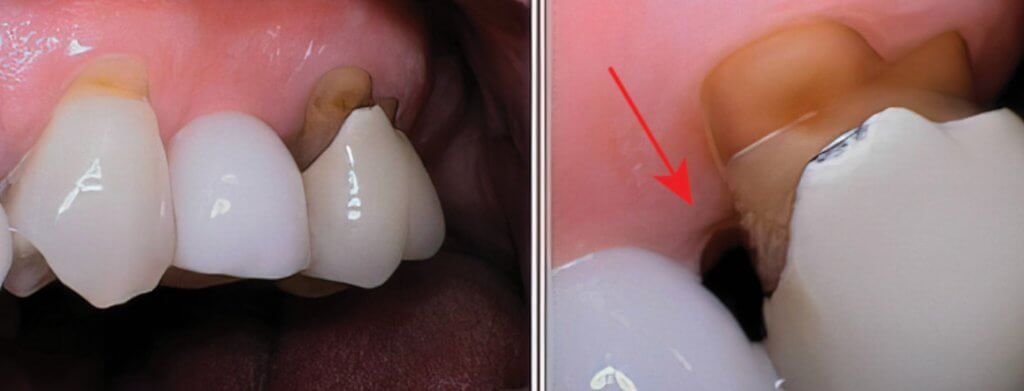
Рис. 10. Позиционирование десны: в области правого второго премоляра коронка с опорой на имплантат. Первый моляр — естественный зуб с коронкой и рецессией десны. Стрелка показывает открытое пространство промежутка с отсутствующим межзубным сосочком на дистальной части коронки с опорой на имплантат из-за рецессии и отсутствия сосочка на соседнем естественном моляре
Рис. 11A. Вестибулярная кость и тонкий биотип: тонкая костная пластинка вследствие длительного отсутствия зубов и резорбции кости
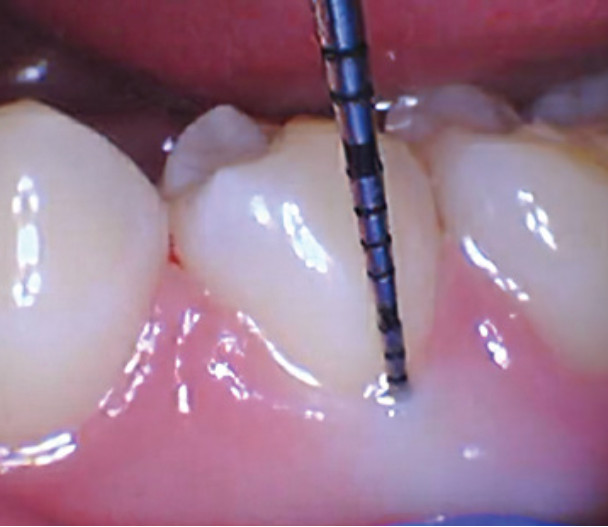
Рис. 11B. Вестибулярная кость и тонкий биотип: тонкий биотип, что видно по побледнению тканей при осторожном зондировании (менее 0,25 Н)
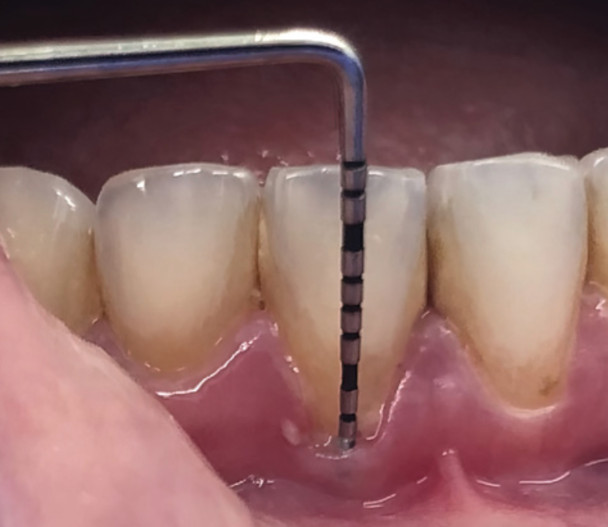
Рис. 11C. Вестибулярная кость и тонкий биотип: тонкий биотип, что видно по видимости зонда через ткани при осторожном зондировании
Костная ткань
Имплантаты функционально анкилозированы в костную ткань посредством остеоинтеграции. Остеоинтеграция — это механическая и физиологическая интеграция, фиксация и слияние имплантата с костью верхней или нижней челюсти.
После установки имплантата в кость начинается процесс ее ремоделирования. Ремоделирование кости — это период времени после установки имплантата, необходимый для полной остеоинтеграции, когда незрелая кость замещается зрелой (Da Silva Mello et al., 2016).
Первые 1-3 месяца после установки имплантата на его поверхности формируется грубоволокнистая кость, которая затем замещается пластинчатой с костным мозгом (Araujo & Lindhe, 2018; Da Silva Mello et al., 2016). Эта новообразованная (незрелая) кость имеет характеристики губчатой кости (DaSilvaMelloetal., 2016).
Через 3 месяца губчатая кость заменяется компактной (Da Silva Mello et al., 2016). Эта фаза костного ремоделирования варьируется в зависимости от пациента и зависит от многих факторов, таких как состояние ткани в месте операции, тип установленного имплантата и состояние здоровья пациента.
В процессе костного ремоделирования высота гребня кости естественным образом уменьшается. Любая потеря высоты более 2 мм спустя 1 год после установки имплантата ассоциируется с периимплантитом (Renvert et al., 2018).
Величина снижения высоты варьируется для каждого пациента в зависимости от множества факторов, таких как:
- различия в дизайне поверхности имплантатов, их характеристиках, размере, форме и интерфейсе абатмент-имплантат (Berglundh et al., 2018; Schwartz et al., 2018);
- вид соединения с протезом (Berglundh et al., 2018; Schwartz et al., 2018);
- недостаток кератинизированной десны (Schwartzetal., 2018);
- местные и системные факторы, связанные с пациентом (Berglundh et al., 2018);
- нагрузка имплантата (Berglundh et al., 2018);
- хирургическое позиционирование имплантата: минимальный объем вестибулярной кости, необходимый для обеспечения надлежащей долгосрочной поддержки имплантата, составляет 2 мм (Berglundh et al., 2018; Hammerle & Tarnow, 2018).
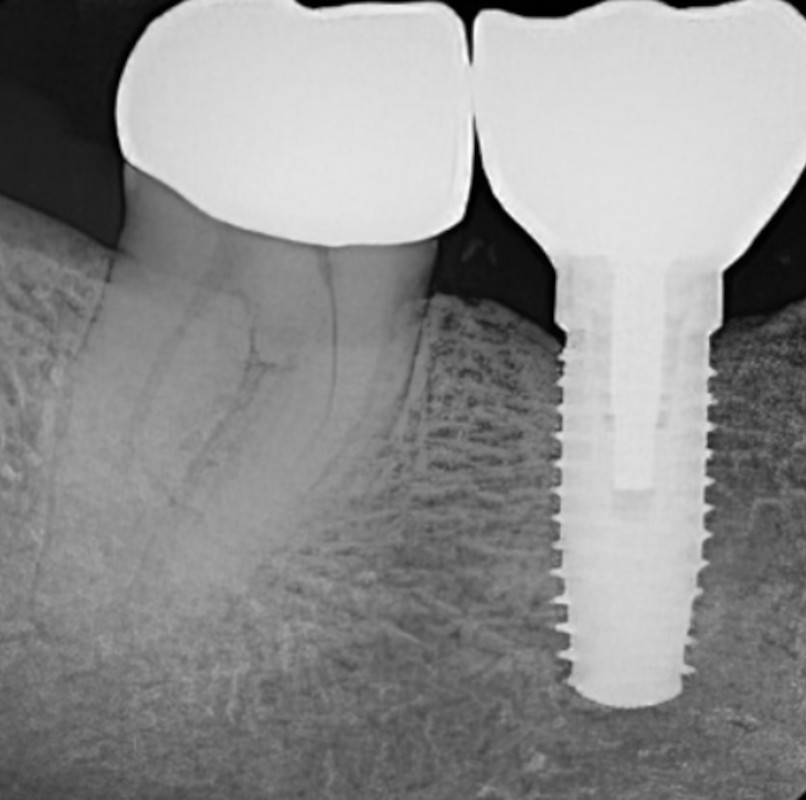
Рис. 12. Остеоинтеграция, полностью интегрированный имплантат в области правого первого моляра на нижней челюсти
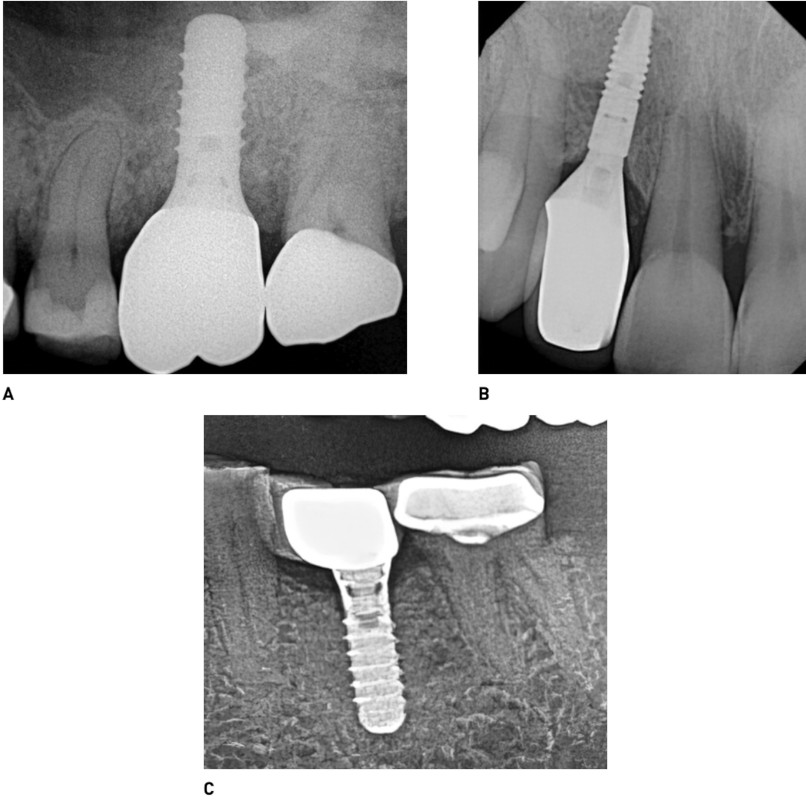
Рис. 13. Варианты дизайна имплантата:
A. менее конический абатмент с гладким соединением коронки в области левого первого моляра на верхней челюсти,
B. абатмент конический и более узкий, чем коронка в области правого бокового резца,
C. более широкая коронка, чем абатмент в области на левого первого моляае нижней челюсти
Рис. 14A. Вестибулярная кость и имплантаты: более 2 мм ширины кости вестибулярно в области левого центрального резцам на верхней челюсти
Рис. 14B. Вестибулярная кость и имплантаты: менее 2 мм ширины кости с вестибулярной стороны на имплантатах, поддерживающих несъемный протез
Исходные показатели периимплантной зоны
В «Классификации заболеваний и состояний пародонта и периимплантных тканей 2018 года» был определен новый термин — «исходный уровень имплантата». Это сумма показателей определяется через 12 месяцев после установки имплантата, когда завершается костное ремоделирование. В этот момент врачу необходимо выполнить рентгенограмму для оценки остеоинтеграции и высоты костного гребня, а также провести зондирование вокруг имплантата в 6 точках. Эти данные являются исходным уровнем. Все последующие пародонтологические карты и рентгенограммы должны соответствовать исходным показателям. Потеря костной ткани или увеличение глубины зондирования по сравнению с исходными не являются нормой и рассматриваются как развитие патологического процесса (Berglundh et al., 2018).
При отсутствии данных об исходных показателях врач должен заподозрить периимплантит, если (Berglundh et al., 2018; Renvert et al., 2018):
- глубина зондирования ≥6 мм с кровотечением и/или имеются признаки нагноения;
- уровень костной ткани находится на ≥3 мм апикальнее от самой корональной части имплантата.
Состояния и патологии периимплантной зоны
Состояние здоровья
Здоровые ткани периимплантной зоны (Berglundh et al., 2018) — это термин, используемый для описания имплантата с отсутствием активного заболевания.
Основные характеристики:
- периимплантатные мягкие ткани не гиперемированы;
- нет отека или нагноения;
- нет потери прикрепления;
- рентгенографическая высота и качество кости не изменились по сравнению с исходным уровнем. При отсутствии данных об исходном уровне высота гребня не уменьшилась более чем на 2мм;
- глубина зондирования не увеличилась по сравнению с исходными значениями. При отсутствии этих данных глубина зондирования составляет не более 6 мм при отсутствии кровотечения при зондировании;
- имплантат не подвижен;
- пациент не испытывает дискомфорта.
Здоровье может быть восстановлено вокруг имплантата при сниженной поддержки костной и мягкой ткани так же, как и в случае с естественными зубами. Состояние имплантата может восстановиться при редуцированной поддержке, как только потеря прикрепления будет остановлена и стабилизирована с помощью хирургических или нехирургических вмешательств (Berglundh et al., 2018; Renvert et al., 2018).
Периимплантационный мукозит
Периимплантационный мукозит (Berglundh et al., 2018) — это термин, используемый для описания имплантата с активным заболеванием периимплантной слизистой оболочки, приводящим к воспалению при отсутствии прогрессирующей потери прикрепления.
Основные характеристики:
- периимплантатные мягкие ткани гиперемированы, отечны и/или имеется нагноение;
- нет рентгенографической потери костной ткани по сравнению с исходным уровнем;
- при отсутствии данных об исходном уровня, высота кости не уменьшилась более чем на 2мм;
- глубина зондирования могла увеличиться по сравнению с исходным уровнем из-за отека и уменьшения сопротивления зондирования, присутствует кровотечение при зондировании;
- пациент может испытывать или не испытывать болезненность.
Периимплантационный мукозит может повторно возникнуть в области дентального имплантата, где имеются стабильные, но редуцированые периимплантые ткани. Мукозит обратим при нехирургическом лечении. После терапии выздоровление и восстановление здоровья может занять до 3 недель (Berglundh et al., 2018). Поскольку мукозит предшествует периимплантиту, его необходимо лечить незамедлительно для разрешения процесса (Berglundh et al., 2018).
Периимплантит
Периимплантит — это состояние активного заболевания и потери прикрепления вокруг имплантата. Прогрессирующая потеря костной ткани при отсутствии воспаления тканей и предшествующего мукозита встречается крайне редко (Berglundh et al., 2018).
Основные характеристики:
- периимплантатные мягкие ткани гиперемированы, отечны и/или имеется нагноение;
- имеется рентгенографически выявленная потеря костной ткани более чем на 2 мм по сравнению с исходным уровнем. При отсутствии данных потеря высоты костного гребня более чем на 2 мм указывает на периимплантит;
- глубина зондирования увеличена по сравнению с исходными данными при наличии кровотечения при зондировании. Если исходных данных нет, глубина зондирования 6 мм и более при наличии кровотечения будет указывать на периимплантит (Berglundh et al., 2018);
- может наблюдаться подвижность;
- присутствует болезненность и дискомфорт;
- имплантат может быть частично обнажен.
После успешного лечения периимплантита, имплантат может вернуться к состоянию здоровья, но уже с редуцированными периимплантатными тканями.
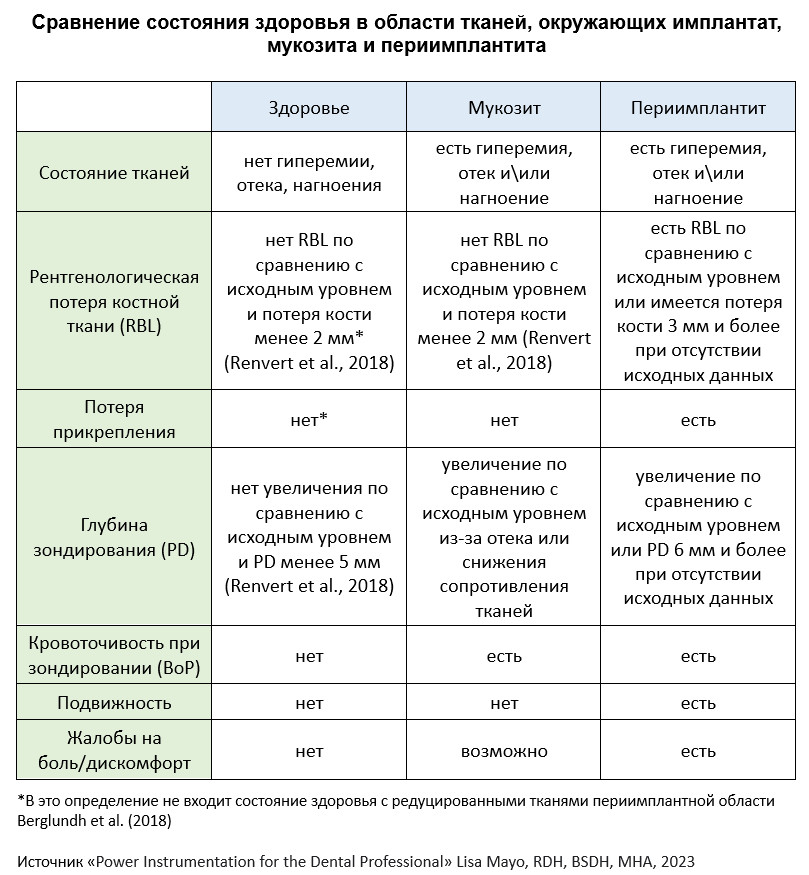
Дефицит мягких и твердых тканей в области имплантатов
Дефицит мягких и твердых тканей до установки имплантатов
Дефицит твердых и мягких тканей могут возникнуть до, во время или после установки имплантата. Они могут осложнить и поставить под угрозу стабильность имплантатов. К наиболее распространенным причинам таких дефицитов относятся (Hammerle & Tarnow, 2018):
- системные заболевания и состояния пациента;
- прием лекарственных препаратов;
- процессы заживления тканей;
- регенерация тканей и реакция на вмешательство;
- травмы челюстно-лицевой зоны;
- местные заболевания зубов, тканей пародонта, костной ткани и слизистой оболочки;
- биомеханические факторы;
- морфология и фенотип тканей (тонкий биотип);
- ятрогенные факторы.
Существует множество факторов, которые способствуют развитию дефицита твердых и мягких тканей вокруг имплантата. Врачи должны быть осведомлены об этих факторах риска и при необходимости проводить соответствующее лечение и профилактику.
Дефицит твердых тканей до установки имплантата
К этой группе относят следующие ситуации (Hammerle & Tarnow, 2018):
- беззубые гребни с естественной резорбцией, требующие наращивания кости для установки имплантата;
- травматическое удаление зуба с повреждением округляющей кости, что негативно сказывается на заживлении. Потеря высоты костного гребня вокруг соседних зубов и потеря кости вестибулярно могут препятствовать установке имплантата;
- потеря костной ткани вследствие пародонтита, эндодонтических инфекций, продольных переломов корней или других травм;
- высота костной ткани в дистальных отделах верхней челюсти может затруднить установку имплантатов из-за близости гайморовой пазухи. Боковые зубы обычно располагаются вестибулярно по отношению к пазухе, отделенные тонкой пластинкой костной ткани, но из-за рентгенографической ангуляции и наложения второй премоляр и моляры может показаться, что они выступают в пазуху. Пневматизация пазухи после удаления зуба изменяет высоту костной ткани в дистальной части этой области. Может наблюдаться дефицит костной ткани для установки имплантата. Кости также может быть недостаточно для установки имплантата стандартной длины, что увеличивает риск возникновения костных дефектов.

Рис. 15. Резорбция костной ткани на беззубом участке нижней челюсти справа
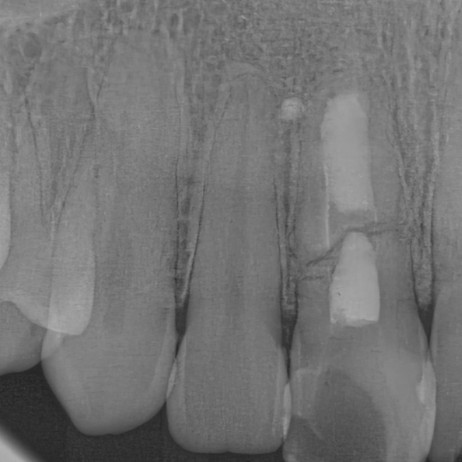
Рис. 16. Перелом корня правого центрального резца на верхней челюсти
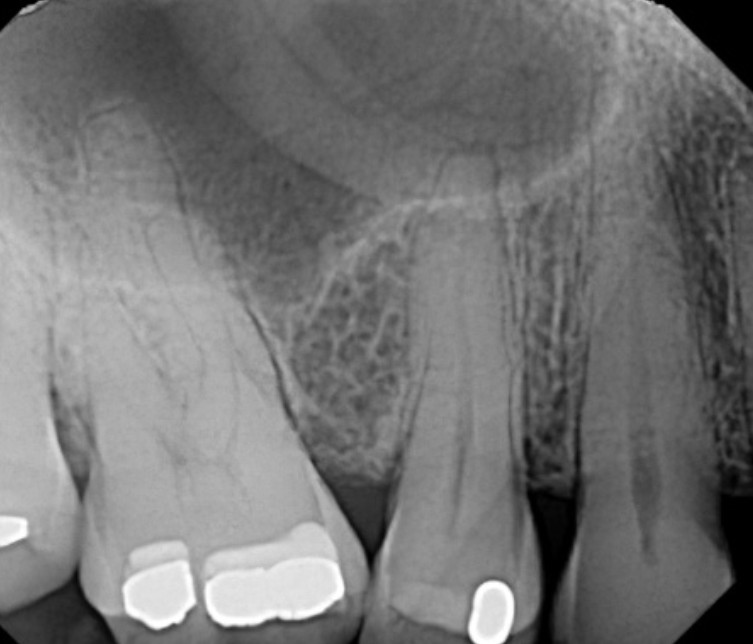
Рис. 17A. Боковой отдел на верхней челюсти: периапикальный снимок правого премоляра верхней челюсти, где верхнечелюстная пазуха накладывается на верхушки премоляров и моляров

Рис. 17B. Имплантаты разной высоты и ширины
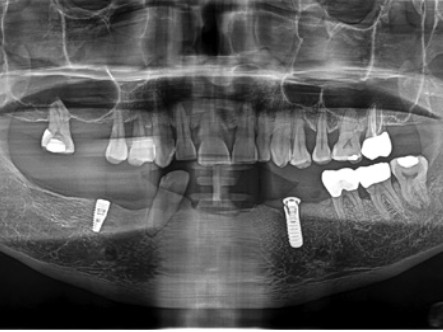
Рис. 18. Беззубые участки в области правого первого моляра на верхней челюсти, где кости недостаточно для установки имплантата
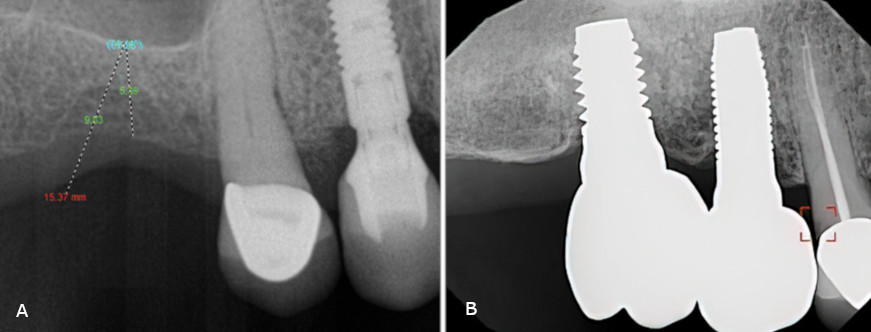
Рис. 19. Имплантаты на верхней челюсти:
A. рентгенографические измерения в области правого первого моляра на верхней челюсти для определения ширины кости, положения пазухи и растояния между протезами,
B. имплантаты меньшей высоты на правом втором премоляре и первом моляре верхней челюсти
Дефицит твердых тканей после установки имплантата
К этой группе относят следующие ситуации (Hammerle & Tarnow, 2018):
- дефекты при клиническом здоровье могут возникать после удаления зуба и установки имплантата, такие как дегисценция, фенестрация и внутрикостные дефекты;
- неправильное расположение имплантатов — если имплантат установлен слишком вестибулярно при ширине вестибулярной кости менее 2 мм, повышается риск рецессии слизистой оболочки и снижение высоты кератинизированных тканей;
- предшествующий периимплантит с потерей периимплантных твердых и мягких тканей —-ограниченные данные подтверждают механическую перегрузку как потенциальную причину нарушения остеоинтеграции;
- системные заболевания и принимаемые лекарственные препараты, такие как бисфосфонаты, радиотерапия и несовершенный остеогенез, могут привести к повреждению костной ткани;
- фенотип ткани — более тонкий биотип может привести к большей потере кости, чем при установке имплантата в ткани с толстым биотипом (Cortellini & Bissada, 2018; Hammerle & Tarnow, 2018).
Дефицит мягких тканей до установки имплантата
К этой группе относят следующие ситуации (Hammerle & Tarnow, 2018):
- потеря зуба сама со себе всегда приводит к уменьшению альвеолярного гребня и мягких тканей;
- пародонтальные или системные заболевания, которые уменьшают высоту кости. Когда требуется костная аугментация, имеющихся мягких тканей может быть недостаточно для покрытия нового объема костной ткани.
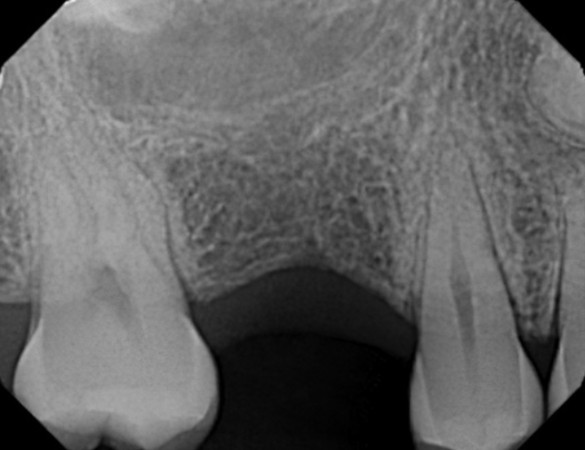
Рис. 20. Резорбция альвеолярной кости в области отсутствующего правого первого моляра на верхней челюсти
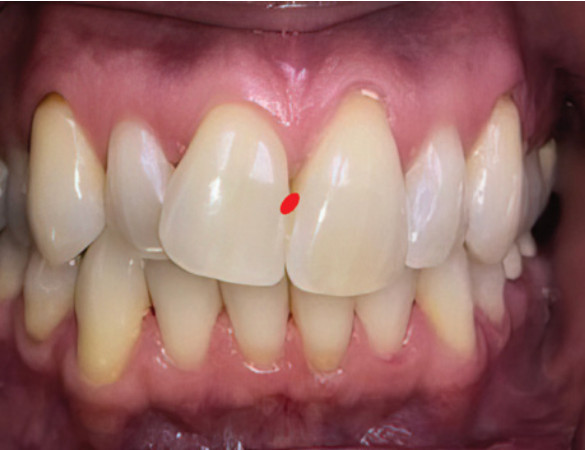
Рис. 20A. Показан толстый биотип. При зондировании зонд не будет виден сквозь ткань. Имеют более низкий риск развития дефектов слизистой оболочки десны (Cortellini & Bissada, 2018). При толстом фенотипе обычно имеют зубы квадратной формы, межпроксимальные контакты расположены более апикально (красная точка), более выраженная вестибулярная кость и широкая зона кератинизированной ткани (Cortellini & Bissada, 2018).
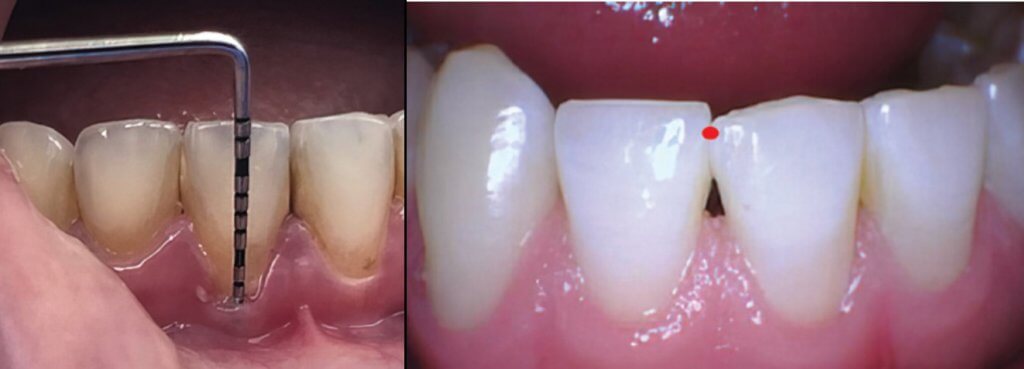
Рис. 20B. Показан тонкий биотип, о чем свидетельствует видимость зонда через ткань при осторожном зондировании с давлением менее 0,25 Н. Пациенты с тонким фенотипом подвержены повышенному риску развития дефектов слизистой оболочки десны (Cortellini & Bissada, 2018). При тонком фенотипе обычно имеют тонкие зубы треугольной формы, межпроксимальные контакты ближе к резцовому краю (красная точка), тонкую вестибулярную кость и узкую зону кератинизированной ткани (Cortellini & Bissada, 2018).
Дефицит мягких тканей после установки имплантата
К этой группе относят следующие ситуации (Hammerle & Tarnow, 2018):
- недостаток вестибулярной кости может быть результатом травматического удаления или естественной резорбции после потери зуба. Недостаток же вестибулярной кости со временем может привести к рецессии слизистой оболочки вокруг имплантата;
- высота межзубных сосочков может быть нарушена в зависимости от положения имплантата и от того, установлен ли он рядом с другим имплантатом или естественным зубом;
- ширина кератинизированной ткани более 2 мм является более благоприятной, чем менее 2 мм, для долгосрочного здоровья периимплантной зоне;
- миграция зубов и скелетные изменения — анатомия верхней и нижней челюсти меняются как и положение зубов в течение всей жизни. Это может привести к «несоответствию между высотой тканей в области коронки на имплантате и естественным зубом» (Hammerle & Tarnow, 2018).
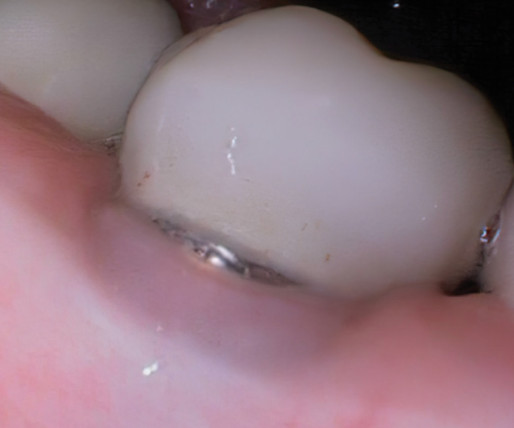
Рис. 21. Недостаток вестибулярной кости и кератинизированных ткани после травматического удаления зуба, что привело к рецессии и уменьшению высоты медиального межзубного сосочка в области правого первого моляра нижней челюсти
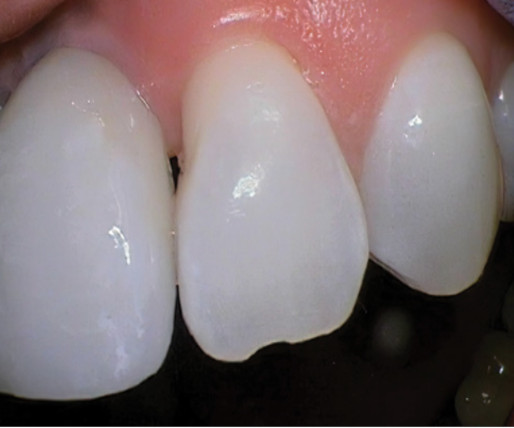
Рис. 22. Пространство между имплантатом левого центрального резца верхней челюсти и естественным зубом
Перевод материала «Implant Case Definitions and Assessment» Power Instrumentation for the dental professional, Lisa Mayo, RDH, BSDH, MHA, 2023
