Цель данной работы определить клинические и гистологические характеристики тканей вокруг имплантата в здоровом состоянии и описать особенности взаимодействия слизистая оболочка-имплантат.
Понимание характеристик здоровых тканей вокруг имплантата облегчает диагностику патологических состояний (т. е. отклонения от состояния здоровья).
На микроскопическом уровне здоровая слизистая оболочка вокруг имплантата в своей основе состоит из соединительной ткани, покрытой кератинизированным (жевательная слизистая оболочка) или некератинизированным эпителием (выстилающая слизистая оболочка). Периимплантная слизистая оболочка в среднем имеет высоту от 3 до 4 мм и представлена эпителием (длиной около 2 мм), обращенным к поверхности имплантата. Небольшие скопления воспалительных клеток обычно присутствуют в соединительной ткани латеральнее барьерного эпителия. Большая часть внутрикостной части имплантата находится в контакте с минерализованной костью (около 60%), тогда как оставшаяся часть обращена к костному мозгу, сосудистым структурам или фиброзной ткани. Во время заживления после установки имплантата происходит моделирование кости, что может привести к некоторому снижению уровня маргинальной кости.
Таким образом, характеристики тканей вокруг имплантата в здоровом состоянии определены в литературе, включая параметры и состав тканей. Отклонение от характеристик здоровья может использоваться клиницистом (и исследователем) для выявления заболевания, включая периимплантный мукозит и периимплантит.
Периимплантные ткани — это ткани, расположенные вокруг остеоинтегрированных дентальных имплантатов. Они разделены на мягко- и твердотканную части. Первые представлены «периимплантной слизистой оболочкой», которая формируется в процессе заживления раны, следующей за установкой имплантата / абатмента. Твердотканная часть формирует связь с поверхностью имплантата, что с свою очередь обеспечивает его стабильность. Благодаря своим гистологическим и анатомическим особенностям периимплантные ткани выполняют две основные функции: слизистая оболочка защищает нижележащую костную ткань, которая в свою очередь поддерживает имплант. Действительно, разрушение тканей вокруг имплантата может поставить под угрозу успех операции имплантации и выживаемость самого имплантата, а понимание характеристик здоровых тканей вокруг имплантата позволяет выявить патологию. Таким образом, цель настоящего обзора состояла в том, чтобы определить клинические и гистологические характеристики тканей вокруг имплантата в здоровом состоянии и описать взаимодействие слизистая оболочка-имплантат.
Поиск в Medline ‐ PubMed был использован для получения данных для настоящего обзора. Для поиска в литературе использовались следующие ключевые слова: зубные имплантаты, биологическая ширина,слизистая оболочка,мягкие ткани, прикрепление, кератинизированная слизистая, периимплантная слизистая оболочка, глубина зондирования, микробиота, коллагеновые волокна, эпителий, адгезия, уплотнение, костная ткань и остеоинтеграция, человек, животные. Двумя основными причинами исключения исследований были: 1) публикация не на английском языке и 2) отсутствие подробного клинического, гистологического или микробиологического описания здоровых тканей вокруг имплантата.
Слизистая оболочка вокруг имплантата
Большая часть информации о структурных особенностях слизистой оболочки вокруг имплантата получена из исследований на животных с использованием моделей собак. В таких исследованиях имплантаты устанавливались в беззубый гребень (в качестве альтернативы, в свежую лунку после экстракции), внешняя костная часть которой была покрыта жевательной слизистой оболочкой. Было показано, что зажившая слизистая оболочка вокруг имплантата на щечной стороне в среднем составляла от 3 до 4 мм в высоту при измерении от края слизистой оболочки до гребня периимплантной кости. Эта слизистая оболочка в основе содержит соединительную ткань, в основном состоящую из коллагеновых волокон и элементов матрикса (85%), сравнительно небольшое количество фибробластов (3%) и сосудистого компонента (5%). Наружная (оральная) поверхность соединительной ткани покрыта часто кератинизированным эпителием. Часть периимплантной слизистой оболочки, которая обращена к имплантату (абатменту), состоит из двух отдельных частей: «коронковой» части, выстланной тонким барьерным эпителием (похожего на соединительный эпителий десны) и бороздчатого эпителия, и более «апикального» сегмента, в котором соединительная ткань находится в прямом контакте с поверхностью имплантата. Эта апикальная часть слизистой оболочки обозначается как зона адгезии соединительной ткани. В соединительной ткани, непосредственно латеральнее барьера и бороздчатого эпителия, постоянно присутствует тонкое сплетение сосудистых структур, подобное зубодесневому сосудистому сплетению, в то время как зона адгезии соединительной ткани, по-видимому, содержит лишь ограниченное количество сосудистых структур. В имплантатах, установленных в зону жевательной слизистой оболочки, основные пучки коллагеновых волокон прикрепляются к костному гребню и проходят в маргинальном направлении параллельно поверхности имплантата. Предполагается, что кольцевые волокна также могут присутствовать в этом типе периимплантной слизистой оболочке.
Moon et al. проанализировали под электронным сканирующим микроскопом зону адгезии соединительной ткани, ограниченную зоной соединительной ткани шириной 200 мкм, обращенной к имплантату. Полученные данные показали, что зона адгезии включает два отдельных слоя: один внутренний слой шириной около 40 мкм, в котором находятся большие количества фибробластов (32% объема), которые, по-видимому, находятся в тесном контакте с поверхностью имплантата; и один внешний слой шириной около 160 мкм, в котором преобладают коллагеновые волокна (83%), меньшее количество фибробластов (11%) и большие объемы сосудистых структур (3%).
В настоящее время нет достоверной гистологической информации относительно периимплантной слизистой оболочки, когда имплантаты устанавливаются в некератинизированную слизистую оболочку или слизистую оболочку альвеол.
Морфогенез слизистой адгезии
Формирование зоны адгезии слизистой оболочки было изучено на модели собак. Цельные имплантаты устанавливали в беззубую нижнюю челюсть собак, а заживление контролировали с помощью светового микроскопирования биоптатов, взятых с разными интервалами в течение 3-месячного периода. В начальной фазе раневой зоны между имплантатом и рассеченной соединительной тканью образовался фибриновый сгусток / сгусток, который был инфильтрирован в основном нейтрофилами и ограниченным количеством макрофагов. Впоследствии количество воспалительных клеток уменьшилось, и поверхность раны стала характеризоваться плотным слоем фибробластов, которые, по-видимому, находились в тесном контакте с поверхностью имплантата. На 2–3 неделе заживления плотность фибробластов уменьшилась, а количество коллагена и компонентов матрикса увеличилось, эпителиальные клетки, происходившие из эпителия полости рта, начали занимать краевые части раны соединительной ткани. Коллагеновые волокна стали организовываться в пучки примерно через 4 недели. Через 6-8 недель слизистая адгезия выглядела зрелой, а зона контакта ткань-имплантат состояла из комбинации адгезии эпителия и соединительной ткани к поверхности имплантата. Поскольку уровень адгезии мягких тканей практически не изменился после первого месяца, предполагается, что в этот промежуток времени был достигнут гомеостаз.
Параметры периимплантной слизистой оболочки
Исследования на животных
Параметры периимплантной слизистой оболочки, часто называемой биологической шириной, исследовались в биоптатах, полученных в основном при исследованиях на собаках. Работы показали, что может потребоваться определенная ширина мягких тканей для покрытия периимплантной кости. Исследования показали, что длина эпителия (от края периимплантной слизистой оболочки до апикальной части соединительного эпителия) составляет около 2 мм, в то время как высота зоны адгезии соединительной ткани колеблется в большей степени (от 1 до 2 мм). Эксперименты с участие животных включали изучение различных параметорв, таких как материал, использованный для изготовления имплантата и / или абатмента, протокол хирургической установки, имплантаты / абатменты с различной текстурой поверхности, а также так называемые имплантаты с дизайном «переключения платформы». Полученные результаты документально подтвердили, что хотя абатменты, изготовленные из золотого сплава и керамики, не смогли обеспечить надлежащую адгезию мягких тканей, другие параметры, по-видимому, имели ограниченное влияние на размеры слизистой оболочки вокруг имплантата.
Однако следует отметить, что хотя модели на животных могут предоставить ценные данные, которые могут использоваться для подтверждения той или иной концепции, они не могут полностью воссоздать анатомическую, физиологическую, биомеханическую / функциональную или патологическую среду клинических состояний у людей.
Исследования с участием людей
В исследованиях морфогенеза и морфологии слизистой оболочки вокруг имплантатов у людей использовались биопсийные блоки, полученные с мини-имплантатов или с помощью методов рассечения мягких тканей с обычных или специально разработанных абатментов. Tomasi et al. представили метод биопсии de novo и сообщили о морфогенезе слизистой оболочки вокруг имплантата, установленных на одной стороне у людей-добровольцев. Биопсии мягких тканей брали через 2, 4, 8 и 12 недель заживления после соединения абатмента. Исследователи сообщили, что через 2 недели большие участки рассеченной соединительной ткани были инфильтрированы воспалительными клетками, в то время как через 4 недели инфильтрированные области стали меньше и в зоне контакта образовался короткий барьерный эпителий. Срезы, представляющие более поздние фазы наблюдения, продемонстрировали продолжающееся заживление раны и формирование четко определенного барьера и бороздчатого эпителия в краевой части образцов мягких тканей. Высота слизистой оболочки вокруг имплантата, измеренная по контуру мягких тканей, увеличилась во время фазы заживления с 2,7 мм через 2 недели до 3,0–3,5 мм через 4, 8 и 12 недель. В соответствующих интервалах длина эпителия варьировала от 2,2 до 2,0 мм, а зона адгезии соединительной ткани — от 1,7 до 1,1 мм.
Таким образом, результаты имеющихся исследований с участием человека и экспериментов на животных согласуются и подтверждают, что слизистая оболочка периимплатной зоны имеет высоту от 3 до 4 мм с эпителием длиной около 2 мм.
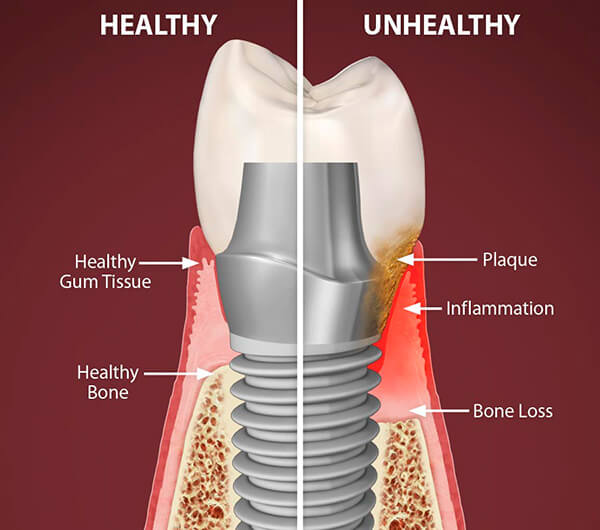
Периимплантные ткани в состоянии клинического здоровья
Десна и слизистая оболочка вокруг имплантата, а также их прикрепление постоянно подвергаются воздействию окружающей среды полости рта, включая постоянное воздействие микроорганизмов биопленки, присутствующей на поверхности зубов и имплантатов. В клинически нормальной периимплантной слизистой оболочке (и десне) непрерывный ответ хозяина включает как сосудистые, так и клеточные реакции. Таким образом, в соединительной ткани латеральнее эпителия встречаются различные сосудистые структуры, а также небольшие скопления воспалительных клеток (Т-лимфоциты и В-лимфоциты). Макрофаги, по-видимому, присутствуют по всей зоне соединения, в то время как полиморфно-ядерные лейкоциты встречаются в основном в соединительной ткани, расположенной непосредственно латеральнее эпителия.
Исследование периимплантых тканей
В течение многих лет ошибочно предполагалось, что кончик пародонтального зонда при измерении глубины зондирования (PD) идентифицирует апикальное основание зубодесневого эпителия. Однако более поздние исследования показали, что это не так. На здоровых участках кончик зонда не достигает апикальной части эпителиального барьера, в то время как на пораженных участках зонд проникает в апикальное основание инфильтрата воспалительных клеток. Таким образом, измерения PD оценивают глубину проникновения зонда или сопротивление, оказываемое мягкими тканями.
Влияние состояния (здоровья, заболевания) слизистой оболочки вокруг имплантата на результат зондирования было изучено на моделях животных. Lang et al. сообщили, что на участках со здоровой слизистой оболочкой или мукозитом кончик зонда идентифицировал апикальную границу барьерного эпителия с погрешностью примерно 0,2 мм, в то время как на участках с периимплантитом ошибка измерения была много больше 1,5 мм. Abrahamsson и Soldini в последующем исследовании выявили, что проникновение зонда в здоровые мягкие ткани на щечной поверхности зубов и имплантатов у собак было одинаковым и сходным с длиной соединительного / барьерного эпителия. Предполагалось, что зондирование границы имплантата и слизистой оболочки повредит изолирующий слой из мягких тканей и поставит под угрозу целостность адгезии. Этот вопрос был изучен в исследовании на собаках, которое подтвердило, что уже через 5-7 дней после клинического зондирования изолирующий слой из мягких тканей полностью восстанавливался.
Зондирование костной ткани
Зондирование костной ткани или трансмукозное зондирование (TS) — это измерение, которое используется для определения высоты всей манжеты мягких тканей в области различных групп зубов и имплантатов. Размеры периимплантной слизистой оболочки и десны на соседних участках были изучены с помощью клинических измерений, проведенных в основном у пациентов с частичной адентией с одной коронкой с опорой на имплантат. В этих исследованиях были определены характеристики пародонтального зонда, используемого для оценки; измерение глубины зондирования на ряду с TS использовались для описания некоторых характеристик мягких тканей.
Результаты таких исследований продемонстрировали, что PD была больше на проксимальных, чем на вестибулярных поверхностях как на зубах, так и на имплантатах, но больше на имплантатах, чем на участках с естественными зубами. Это показывает, что манжета из мягких тканей вокруг имплантатов оказывает меньшее сопротивление зондированию, чем десна на зубах. Есть основания предполагать, что отсутствие корневого цемента на поверхности имплантата, а также разница в ориентации коллагеновых волокон могут быть связаны с наблюдаемой вариацией «сопротивления зондированию».
Измерения TS показали, что слизистая оболочка вокруг имплантата в большинстве случаев была на 1,0–1,5 мм выше, чем соответствующая десна как на вестибулярных, так и на проксимальных участках. Кроме того, было продемонстрировано, что пациенты с «плоским-толстым» фенотипом пародонта имели больше слизистой оболочки вокруг имплантата, чем пациенты с «тонким-фестончатым» фенотипом. Кроме того, сообщалось, что высота сосочка между реставрацией на имплантате и естественным зубом составляет ≤5 мм и связана с уровнем адгезии соединительной ткани на соседних аппроксимальных поверхностях зубов. Соответствующий размер между двумя соседними реставрациями на имплантатах в среднем составлял 3 мм и, по-видимому, зависел от очертания гребня опорной кости.
Кератинизированная слизистая оболочка (КМ)
KM — это термин, используемый для описания жевательной слизистой оболочки, которая присутствует на многих, но не на всех участках вокруг имплантата. KM простирается от края слизистой оболочки вокруг имплантата до подвижной слизистой оболочки (полости рта). КМ состоит из собственной пластинки (волокнистая соединительная ткань, которая содержит фибробласты и равное количество коллагена типа I и типа III), которая покрыта ортокератинизированным плоским эпителием. Ширина КМ на вестибулярной / щечной поврехности зубов, как правило, примерно на 1 мм больше, чем на контралатеральных участках имплантата. Предполагается, что потеря костного гребня после удаления зуба является основной причиной уменьшения КМ. Толщина вестибулярной KM, определенная с помощью зонда, на имплантатах больше, чем на естественных зубах (2,0 мм против 1,1 мм, соответственно).
Необходимость минимального количества ороговевшей слизистой оболочки для поддержания здоровья тканей вокруг имплантата, по-видимому, является спорным вопросом. В нескольких исследованиях не удалось связать отсутствие минимального количества КМ с воспалением слизистой оболочки, в то время как другие исследования показали, что скопление налета и краевое воспаление чаще встречаются на участках с КМ
Костная ткань вокруг имплантата
Костная ткань в беззубом гребне
В исследовании с участием пациентов с частичным отсутствием зубов путем трепанации были взяты образцы твердых тканей верхней и нижней челюсти с целью проведения биопсии. Было обнаружено, что костная ткань состоит в основном из пластинчатой кости (46%) и костного мозга (23%) с небольшим количеством фиброзной (12%) и остеоидной (4%) ткани. Костный мозг был доминирующим тканевым элементом в передней части верхней челюсти, в то время как плотная пластинчатая кость больше соответствовала передней части нижней челюсти. Кортикальная пластинка всегда состоял из пластинчатой кости и была шире на нижней челюсти, чем на верхней челюсти (1,8 мм против 0,8 мм, соответственно) и была значительно более узкой в передней части верхней челюсти, чем в передней части нижней челюсти.
Остеоинтеграция
Термин остеоинтеграция был введен Brånemark et al. и был описан как контакт костной ткани с имплантатом на уровне светового микроскопирования. Позже Albrektsson and Sennerby определили остеоинтеграцию как «непосредственную функциональную и структурную связь между живой костью и поверхностью несущего нагрузку имплантата».
В экспериментах на животных был описан процесс заживления твердых тканей вокруг имплантатов из титана. Они имели форму цельного винта с измененной конфигурацией поверхности и U-образными впячиваниями (раневыми полостями), которые прорастают костной тканью. Описываемые полости сначала были заполнены сгустком, который через 4 дня замещаются грануляционной тканью, содержащей воспалительные клетки, а также многочисленные мезенхимальные клетки и новообразованные сосуды. Примерно через 1 неделю заживления образовались пальцевидные выступы костной ткани вокруг сосудистых структур в центре раневых полостей, а также в прямом контакте с небольшими участками имплантата. Через 2–4 недели полости были заполнены костной тканью, отходящей от старой кости до поверхности титанового имплантата. В интервале от 6 до 12 недель кость была заменена пластинчатой костной тканью и костным мозгом, и был установлен контакт кости с имплантатом. В конце эксперимента около 60% умеренно шероховатой поверхности имплантата было занято минерализованной костью, а контакт маргинальной кости с имплантатом находился примерно на 0,3 мм от уровня абатмента / имплантата. Дополнительные доклинические исследования подтвердили, что шероховатая поверхность способствует раннему формированию кости и контакту кости с имплантатом. Результаты исследований с участием людей подтвердили результаты на животных, документально подтвердив, что процент прямого контакта кости (минерализованной ткани) с имплантатом составляло около 60% окружности имплантированного устройства после периода заживления от 6 недель до 3 месяцев.
Изменение уровня костного гребня
После установки и нагрузки имплантата происходит моделирование кости, во время этого процесса теряется некоторая высота костного гребня. Исследования на животных показали, что расположение границы абатмент-имплантат (микрозазор) определяет величину этой первоначальной потери маргинальной кости. Таким образом, уменьшение краевой кости, которое происходит на этой стадии заживления, очевидно, варьируется между брендами и, по-видимому, связано с дизайном используемой системы имплантатов. После этого начального периода около 75% имплантатов не обнаруживают дополнительной потери костной массы, но имеет место остеоинтеграция. Большинство участков имплантата, которые имеют потерю маргинальной кости> 1 мм, по-видимому, связаны с воспалением мягких тканей, хотя на некоторых участках может быть клинически здоровая слизистая оболочка вокруг имплантата.
Основные отличия между здоровыми периимплантными тканями и тканями пародонта
В структуре имплантата отсутствуют характерные для зуба компоненты, такие как корневой цемент, периодонтальная связка и собственно альвеолярная кость. Зубо‐альвеолярные и зубодесневые пучки волокон соединяют мягкие ткани с зубом (цемент корня), в то время как в тканях вокруг имплантата такие пучки волокон отсутствуют. В пародонтально здоровых участках край десны повторяет контур цементно‐эмалевого соединения, в то время как в соответствующем месте имплантации край слизистой оболочки повторяет контур маргинальной кости (в случае нескольких имплантатов) или связан с адгезией соединительной ткани на соседних зубах (в случае одиночных имплантатов). Зуб подвижен в своей лунке, в то время как имплантат жестко закреплен (анкилозирован) к окружающей костной ткани.
Заключение
Здоровая периимплатная слизистая оболочка состоит в основе из соединительной ткани, покрытой ороговевшим (кератинизированным) или некератинизированным эпителием. Большая часть внутрикостной части имплантата контактирует с минерализованной костью, а оставшаяся часть обращена к костному мозгу, сосудистым структурам или фиброзной ткани. Характеристики тканей вокруг имплантата в здоровом состоянии должным образом описаны в литературе. Согласно имеющимся определениям периимплантного мукозита и периимплантита, отсутствие признаков клинического воспаления необходимо для того, чтобы считать данный участок здоровым.
Перевод материала Mauricio G. Araujo, Jan Lindhe «Peri‐implant health», 2017
