Зубной камень представляет собой минерализованные отложения, хотя в эксперименте показана возможность образования камня у животных, не содержащего микроорганизмов, в результате осаждения минеральных солей из слюны (Theilade 1964). Наддесневые камни расположены выше уровня десны и коронально, в то время как поддесневые апикальнее края десны. Над и поддесневой зубной камень имеет характерные особенности. Следует отметить, что зубной камень постоянно содержит жизнеспособные бактериальные биопленки (Zander et al. 1960; Theilade 1964; Schroeder 1969).
Клиническое проявление зубного камня
Зубной камень можно описать как кремово-белую или темно-желтую или даже коричневатую массу средней твердости. Степень образования зубного камня зависит не только от количества присутствующего бактериального налета, но также от секреции слюнных желез. Следовательно, наддесневые зубные камни преимущественно находится рядом с выводными протоками основных слюнных желез, такими как язычная область передних зубов нижней челюсти и щечная поверхность первых моляров верхней челюсти, где открываются протоки околоушной железы. Выводные протоки поднижнечелюстных желез расположены в дистальных областях полости рта.
Субъективно, зубной камень может быть обнаружен только путем тактильного исследования, так как его формирование происходит апикально к краю десны и, следовательно, оно обычно не видно невооруженным глазом. Время от времени на рентгенограммах может быть виден поддесневой зубной камень при условии, что отложения имеют достаточную массу. Небольшие отложения или остаточные отложения после обработки инструментами едва ли можно визуализировать рентгенологически. Если отодвинуть края десны струей воздуха или стоматологическим инструментом, может стать видимой коричневато-черная кальцинированная твердая масса с шероховатой поверхностью. Эта минерализованная масса представляет собой преимущественно бактериальные скопления, смешанные с продуктами из десневой жидкости (GCF) и крови. Следовательно, субгингивальный зубной камень встречается в большинстве пародонтальных карманов, обычно простираясь от цементно-эмалевого соединения до нижней части кармана. Тем не менее, имеется участок шириной приблизительно 0,5 мм обычно находится корональнее по отношению к апикальному расширению пародонтального кармана. Эта зона, по-видимому, свободна от минерализованных отложений благодаря тому, что десневая жидкость выделяется из мягких тканей пародонта и действует как градиент против скопления микробов. Эту зону без зубных камней можно также увидеть в гистологических срезах. Подобно наддесневому зубному камню поддесневой также обеспечивает идеальный субстрат для бактериальной адгезии (Zander et al. 1960; Schroeder 1969).
Минерализация зубного налета сильно варьирует между пациентами и даже в пределах одной полости рта. Не только скорость образования бактериального налета (количество бактериального налета ко времени), но также и скорость образования зубного камня (период времени, в течение которого вновь осажденная наддесневая бляшка с весом удельным весом минералов в 5–10% становится кальцинированной и имеет вес минералов приблизительно 80%) подвержены значительной изменчивости. У некоторых пациентов время, необходимое для формирования наддесневого зубного камня, составляет 2 недели, при этом данные отложения могут уже содержать приблизительно 80% неорганического компонента, обнаруженного в зрелом камне. (Mühlemann & Schneider 1959; Mandel 1963; Mühlemann & Schroeder, 1964). Фактически, свидетельство минерализации может присутствовать уже через несколько дней (Theilade 1964). Тем не менее, для формирования зубного камня со зрелым кристаллическим составом старого камня может потребоваться месяцы или даже годы (Schroeder & Baumbauer 1966).
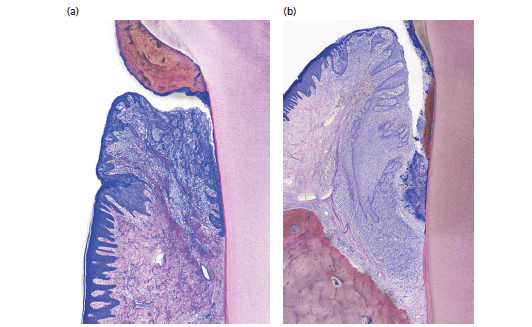
а — наддесневой зубной камень прикреплен к эмали и поверхности корня, имеются начальные признаки воспаления десны; b — поддесневой зубной камень прикреплен к поверхности корня, имеется пародонтальный карман, признаки потери костной ткани. В обоих случаях камень покрыт некальцифицированной биопленкой, которая распространяется апикально. Обратите внимание на зону, свободную от камня, расположенную между апикальной частью камня и апикальным расширением кармана.
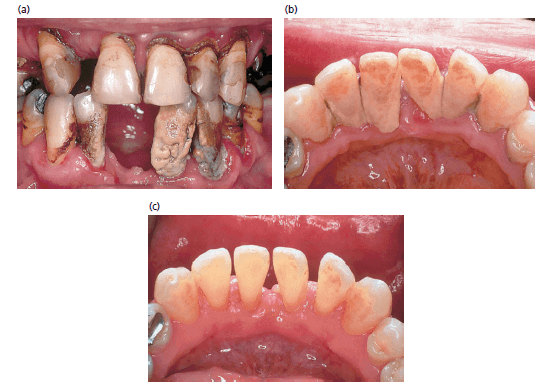
Примеры зубного камня в результате отсутствия гигиены полости рта. b — до снятия отложений, c — после их удаления у того же пациента. Обратите внимание на ликвидацию воспаления.
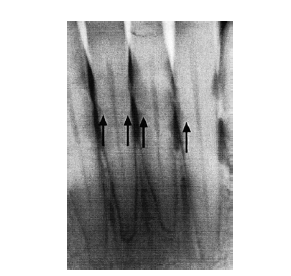
Обильные поддесневые камни визуализируются на рентгенограмме.
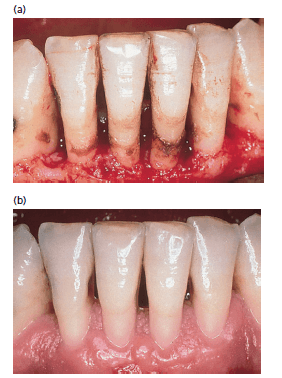
Поддесневой камень в виде черно-коричной массы после ретракции десны в процессе хирургического вмешательства, на следующей стадии — заживление на том же самом участке.
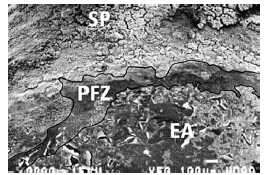
Зоны, свободные от камня и налета, расположены корональнее эпителия прикрепления. SP — поддесневая микрофлора, PFZ — свободная зона, EA — остатки эпителия прикрепления.

7 дневные зубные отложения с признаками кальцификации (черные участки).
Зубной камень: формирование и структура
У человека формированию камня всегда предшествует развитие бактериальной биопленки. Межмикробная матрица и сами бактерии обеспечивают матрицу для кальцификации, которая обусловлена осаждением минеральных солей. Наддесневая бляшка минерализуется из-за осаждения минеральных солей, присутствующих в слюне, тогда как субгингивальная бляшка минерализуется из-за присутствия минеральных солей в воспалительном экссудате, проходящем через карман. Таким образом, очевидно, что поддесневой зубной камень представляет собой вторичный продукт инфекции, а не первичную причину пародонтита.
Минерализация начинается в очагах кристаллизации в межмикробном (межклеточном) матриксе и на стенках бактерий и в конечном итоге происходит внутри бактерий (Zander et al. 1960). Обнаружение активности лактатдегидрогеназы, щелочной и кислой фосфатазы и различных белков внеклеточного матрикса в зубном налете позволяет предположить, что образование камней — это не просто процесс пассивной минерализации. Бактериальные ферменты (Friskopp & Hammarström 1982), перенасыщение фосфатом кальция, а также компоненты, связанные с клеточной мембраной, и инактивация ингибиторов нуклеации (Jin & Yip 2002) могут участвовать в инициации и регуляции кальцификации бляшек. Остеопонтин и костный сиалопротеин, два неколлагеновых белка внеклеточного матрикса, участвующих в минерализации кости и цемента, действительно были обнаружены иммунным путем в человеческом исчислении, но не в неминерализованной зубной бляшке. Остеопонтин и костный сиалопротеин присутствуют в плазме крови, а остеопонтин был идентифицирован в десневой жидкости и зубных отложениях. Их присутствие в межмикробной матрице и на поверхности бактерий предполагает участие в регуляции минерализации.
Прогресс минерализации по нарастающей от внутренних зон бактериальной бляшки наружу может привести к образованию концентрических колец, называемых кольцами Лизеганга, которые отражают последовательные фазы минерализации. Кроме того, наличие многочисленных очагов минерализации, из которых распространяется минерализация и которые частично сливаются, может оставить некоторые неминерализованные области. Таким образом, можно объяснить пористую природу камня, полости и каналы которого заполнены некальцифицированным налетом.
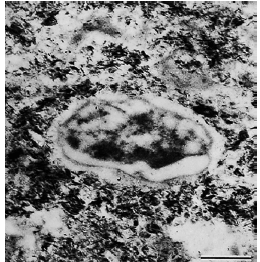
Срез зрелой биопленки, где имеется дегенерирующий микроорганизм, окруженный межмикробным матриксом с признаками точечной игольчатой кальцификации.
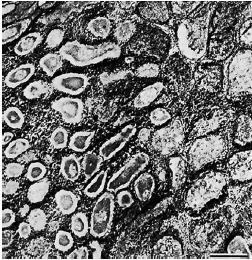
Срез кальцифицированной биопленки, где межмикробный матрикc полностью кальцифицирован, а внутри микроорганизмов имеются признаки формирования кальцификатов.
Зубной камень: прикрепление к поверхности зуба и имплантов
Зубной камень обычно крепко держится на поверхности зубов. Следовательно, удаление поддесневого камня может быть довольно трудным. Причиной такого прочного прикрепления к поверхности зуба является то, что пленка под бактериальной бляшкой также кальцинируется. Это, в свою очередь, приводит к тесному контакту с эмалью, цементом или кристаллами дентина (Kopczyk & Conroy 1968; Selvig 1970). Кроме того, поверхностные неровности также проникают через кристаллы камня и, следовательно, камень фактически фиксируется на зубе. Это в особенности относится к обнаженному корневому цементу, где на участках выхода Шарпеевских волокон имеются небольшие ямки и неровности (Bercy & Frank 1980). Неровные поверхности корней могут быть результатом кариозных поражений, а небольшие участки цемента могут быть потеряны из-за резорбции, когда периодонтальная связка все еще вплетается в поверхность корня (Moskow 1969). В таких условиях может быть чрезвычайно трудно удалить все отложения без ущерба для некоторых твердых тканей корня. Хотя на поверхностях имплантата в полости рта также могут встречаться некоторые неровности, прикрепление к титану, как правило, менее интимно, чем к структурам поверхности корня. Это, в свою очередь, означает, что зубной камень может отколоться от имплантатов без ущерба для поверхности имплантата (Matarasso et al. 1996). Избыток цемента на границе между коронкой и абатментом может быть связан с периимплантитом (Pauletto et al. 1999; Gabski et al. 2008; Wilson 2009).
Шероховатая поверхность цемента может давать ретенционный участок, который может в свою очередь привести к развитию периимплантита (Lang et al. 2004). Нависющие края в таких участках могут препятствовать удалению камней. Доказано, что клинические и гистологические признаки периимплантита исчезают в большинстве случаев после удаления излишков цемента (Wilson 2009).
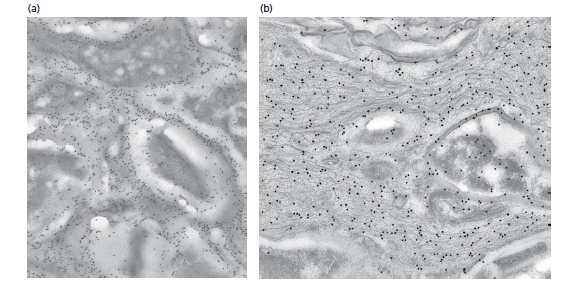
Зубной камень на поверхности корня с антителами против сиалопротеина. А — микроорганизмы во внутренней части камня, В — межмикробный матрикс.
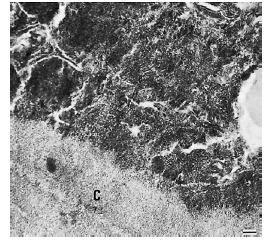
Плотный контакт камня и ирригулярного цемента, в правой части имеются некальфицированные микроорганизмы.
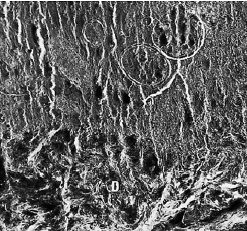
Показан плотный контакт дентина и зубного камня. В некоторых участках граница не может быть определена, так как камень входит во все неровности дентина, потерявшнго цемент после предыдущего скейлинга.

Микрофотография плотного контакта зубного камня и эмали, камень при этом входит в мелкие неровности эмали, создавая более плотный контакт.

Зубной камень на поверхности имплантата.
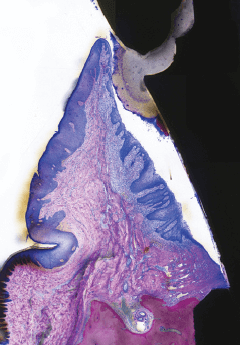
Избыток цемента на границе абатмент-коронка создает идеальные условия для ретенции биопленки и зубного камня. Отслойка эпителия указывает на формирование кармана.
Состав камня
Зубной камень как новый так и старый состоит из четырех различных кристаллов фосфата кальция (Schroeder (1969) и Jepsen (2011):
- CaH (PO4) × 2H2O = брушит (B).
- Ca4H (PO4) 3 × 2H2O = октафосфат кальция (OCP).
- Ca5 (PO4) 3 × OH = гидроксиапатит (HA).
- β-Ca3 (PO4) 2 = бетафосфат кальция (W).
Рентгеноструктурные исследования показывают, что минерализация начинается с осаждения OCP и дикальцийфосфатдегидрата (DCPD), за которым следуют менее растворимые HA и W (Rowles 1964; White 1997). Строение наддесневого камня явно разделено на слои и показывает большую неоднородность от одного слоя к другому в отношении содержания минералов. В среднем содержание минеральных веществ составляет 37%, но колеблется от 16 до 51%, при этом некоторые исключительные слои имеют максимальную плотность минералов до 80% (Kani et al. 1983; Friskopp & Isacsson 1984). Преобладающим минералом во внешних слоях является OCP, а HA — во внутренних слоях зубного камня. W встречается только в небольших пропорциях (Sundberg & Friskopp 1985). B -идентифицируется в свежем зубном камне, не старше 2 недель, и, по-видимому, формирует основу для наддесневого камня. Каждый тип кристаллов имеет характерный внешний вид: OCP образует пластинчатые кристаллы; HA образует зернистые или стержнеобразные кристаллы, а W образует гексагональные (кубоидальные, ромбовидные) кристаллы (Kodaka et al. 1988).
Поддесневой зубной камень выглядит несколько более однородным, поскольку он построен в слоях с одинаково высокой минеральной плотностью. В среднем плотность составляет 58% и колеблется от 32% до 78%. Максимальные значения 60–80% (Kani et al. 1983; Friskopp & Isacsson 1984). Преобладающим минералом всегда является W, хотя HA тоже находят в больших количествах (Sundberg & Friskopp 1985). W содержит небольшие доли (3%) магнезии (McDougall 1985). При наличии относительно низкого pH бляшки и сопутствующего высокого отношения Ca / P в слюне образуется B, который впоследствии может перерасти в HA и W. Когда наддесневая бляшка минерализуется, образуется OCP и постепенно превращается в HA. В присутствии щелочных веществ и при анаэробных условиях , а также при присутствии магнезии (или Zn и CO3) в стабильной форме минерализации образуются большие количества W.
Клинические выводы
Хотя сильные ассоциации между отложениями камня и пародонтитом были продемонстрированы в экспериментальных (Wærhaug 1952, 1955) и эпидемиологических исследованиях (Lövdal et al. 1958), необходимо понимать, что камень всегда покрыт неминерализованным слоем жизнеспособного бактериального налета. Обсуждается, может ли камень оказывать вредное воздействие на мягкие ткани из-за его шероховатой поверхности. Тем не менее, было четко установлено, что шероховатость поверхности сама по себе не вызывает гингивит (Wærhaug 1956).
У обезьян можно наблюдать нормальное прикрепление эпителия с соединительными эпителиальными клетками, образующими гемидесмосомы и базальную мембрану на камне, если поверхность зубного камня дезинфицировать с помощью хлоргексидина (Listgarten & Ellegaard 1973). Кроме того, было продемонстрировано, что зубной камень может быть инкапсулирован в соединительной ткани, не вызывая заметного воспаления или образования абсцесса (Allen & Kerr 1965).
Эти исследования четко исключают возможность того, что зубной камень является основной причиной заболеваний пародонта. Зубной камень имеет вторичный эффект, обеспечивая конфигурацию поверхности, способствующую дальнейшему накоплению зубного налета и его последующей минерализации. Тем не менее, отложения зубного камня могут развиваться в областях, которые являются труднодоступными для гигиены полости рта, или могут, в зависимости от размера, подвергать опасности надлежащие методы гигиены полости рта. Камень также может усиливать воздействие бактериального налета, поддерживая бактериальные отложения в тесном контакте с поверхностью ткани, влияя тем самым как на экологию бактерий, так и на реакцию тканей (Friskopp & Hammarström 1980).
Исследования на животных (Nyman et al. 1986) и клинические исследования (Nyman et al. 1988; Mombelli et al. 1995) показали, что удаление субгингивальной бляшки на поверхности субгингивального камня приводит к заживлению повреждений пародонта и поддержанию здоровыми ткани десны и пародонта при условии, что удаление является тщательным и проводится на регулярной основе. Одно из этих исследований (Mombelli et al. 1995) ясно продемонстрировало, что состав микрофлоры и клинические параметры после тщательного и полного удаления субгингивальной бляшки на поверхности минерализованных отложений были почти идентичны тем, которые были получены при обычном удалении субгингивального камня с помощью инструментов с поверхности корня. Опять же, следует понимать, что тщательный контроль наддесневых бляшек гарантирует истощение наддесневого бактериального резервуара для субгингивальной реколонизации. Эти исследования четко выяснили роль камня как фактора, удерживающего зубной налет.
Доступные в настоящее время методы, используемые для удаления отложений на поверхности корня, не могут полностью удалить все камни с пораженных поверхностей корня. Такие факторы, как анатомия, глубина зондирования, инструменты и опыт оператора, влияют на эффективность удаления субгингивального камня (Jepsen et al. 2011). Доказано, что некоторые агенты уменьшают образование камней (Jepsen et al. 2011). Тем не менее, их эффекты, по-видимому, ограничены только наддесневым камнем, и с их помощью невозможно добиться стопроцентной профилактики заболеваний пародонта.
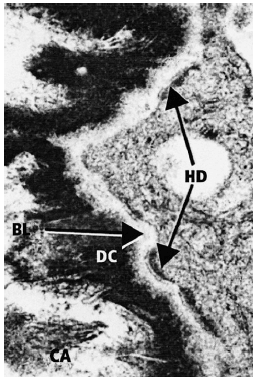
Формирование гемодесмосмных соединений между эпителием прикрепления и зубным камнем, свободным от бактерий в результате применения хлоргексидина (CA — камень, HD — гемидесмосомы, BL — базальная пластинка, DC — кутикула).
Заключение
Зубной камень представляет собой минерализованный бактериальный налет. Он всегда покрыт неминерализованной жизнеспособной биопленкой и, следовательно, не вступает в непосредственный контакт с тканями десны. Поэтому камень является вторичным этиологическим фактором пародонтита. Однако его наличие делает невозможным адекватное удаление зубного налета и мешает пациентам поддерживать надлежащий уровень гигиены. Это наиболее заметный фактор, сохраняющий зубной налет, который необходимо устранить в качестве основы для адекватной пародонтальной терапии и профилактических мероприятий.
Перевод материала «Dental Calculus» Dieter D. Bosshardt, Niklaus P. Lang, выполнен авторами проекта «Современная пародонтология»
